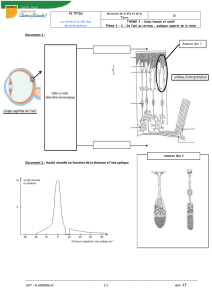
la vision de l`enfant - Banque de données en santé publique
publicité

MÉDECINE SCOLAIRE ET UNIVERSITAIRE LA VISION DE L'ENFANT DE LA NAISSANCE À LA LECTURE 2001 S OGIA NATIO A`[ POUR L': LIOR P ^ ^ ÉDITIONS A.F.P.S.S.U. Ce volume regroupe l'ensemble des interventions du Colloque de l'A.S.N.A.V. du 28 Septembre 2001 au C.N.I.T. PARIS LA DEFENSE, en collaboration avec l'A.F.P.S.S.U. Compte tenu de la richesse et de la quantité d'informations, et de notre souci de fidélité à la véracité d'expression de chacun, la rédaction a demandé beaucoup de temps. Nous prions nos sociétaires et nos lecteurs de bien vouloir excuser le retard subi par la sortie de l'ouvrage. "Médecine Scolaire et Universitaire" Collection de livres thématiques Direction et Rédaction de cette Publication : Docteur Solange Garnier Secrétariat et Administration : A.F.P.S.S.U. 53 rue Truffaut 75017 PARIS Tel/fax : 01.42.29.50.30. Mel :[email protected] Site Internet : www.afpssu.com Imprimeur : Dumas-Titoulet Imprimeurs - N° Imprimeur : 37368 Dépôt légal : Juin ISBN : 2-9513364-1-1 Vendredi 2 8 septembre 2001 CNIT PARIS LA DÉFENSE de l'eo-rant de la naissance à la lectu^e N A ASNAV Colloque organisé par l'Association Nationale pour l'Amélioration de la Vue avec la collaboration de rAssociation Française pour la Santé Scolaire et Universitaire et le partenariat du Silmo. Sous le parrainage de Monsieur le Minisfre de l'Education Nationale et de Monsieur le Ministre Délégué à la Santé. SOMMAIRE Ouverture du Colloque Professeur Yves PouUquen - Académie Nationale de Médecine Mission et Actions de l'A.S.N.A.V. Jean-Pierre Galceran - Président de l'A.S.N.A.V. Enjeux de la collaboration entre T A.S.N.A.V. et l'A.F.P.S.S.U. Docteur Solange Garnier - Présidente de l'A.F.P..S.S.U. Développement de la vision de l'enfant Professeur Christian Corhé Développement visuel et psychomotricité Docteur Serge Portalier Vision monoculaire Professeur Claude Speeg-Schatz, Vision binoculaire Professeur Alain Péchereau Amblyopie et strabisme Docteur Jean-Claude Chariot L'enfant à risque et la pathologie Professeur Bernard Arnaud Epidémiologie, description et évolution avec l'âge Docteur Guy Clergeau Sémiologie et pratique Jean-François Le Gargasson - Directeur de recherche I.N.S.E.R.M. Méthodes de dépistage et de diagnostic Docteur Sabine Defoort-Dhellemes Expérience de dépistage de masse Madame Chantai Chirez. - onhopiistc page 3 page 5 page 6 pag» 7 page 13 page 17 page 21 page 25 page 29 page 33 page 45 page 47 page 51 Questions -Réponses page 55 Mouvements oculaires et lecture Madame Françoise Vitu-Thihault - Chercheur C.N.R.S. Vision et lecture, étude épidémiologique Professeur Jean-Claude Hache Vision et lecture en Seine-Saint-Denis Docteurs Maggy Leroy-Hiest et Elisabeth Riou, - Education Nationale page 59 page 71 page 73 Questions - Répon.ses page 77 Traitement de l'amblyopie et du strabisme Professeur Jean-Bernard Weiss Equipements standards : Montures Mesdames Nathalie Aidan et Aline Gamrasni Equipements standards : Verres Madame Annie Rodriguez, - Opticienne Equipements spéciaux et sur mesure Daniel Dupleix - Opticien page 79 page 83 page 87 page 91 Questions - Réponses page 97 Recherche et Génétique Docteur Josseline Kaplan ~ Chercheur I.N.S.E.R.M. Enjeux socio-économiques des déficits visuels du jeune enfant Pierre Lévy - Professeur d'Université Expertise collective I.N.S.E.R.M. pour un dépistage de masse François Vital-Durand - Directeur de recherche I.N.S.H.R.M. Docteur Joseph Bursztyn - Ophtalmologiste Point de vue des pédiatres Docteur Gérard Beley Point de vue des ophtalmologistes Docteur Jean-Luc Seegmuller page 99 page 103 page 109 page 1 15 page 119 page page 121 123 Questions ~ Réponses Conclusion du Colloque Professeur Yves Pouliquen, de VAcadémie - Opticiennes Française OUVERTURE DU COLLOQUE Yves J.-M. POULIQUEN Professeur d'Ophtalmologie Membre de l'Académie Nationale de Médecine Qui ne s'est attendri au spectacle d'un bébé qui découvre sa maman et le monde, ou d'un enfant de cinq ou six ans qui entrevoit les charmes de la lecture en même temps que les moyens de sa jeune liberté ? Qui pense vraiment à ce qu'il en a coûté à l'étonnante nature pour construire deux yeux sains, un regard curieux de tout et une vision, principale perception de l'autre et de l'univers '? Qui songe au devoir des adultes d'en assurer le meilleur cours ? Sait-on qu'une faible différence de nature entre les deux yeux, dès la naissance, qu'il s'agisse de leur puissance optique ou de leur capacité de voir ensemble, suffit à compromettre la qualité de la vision pour une vie entière '? Sait-on que, dès les premiers mois de la vie d'un nourrisson, il est possible de mesurer sa vision ? Et, par là même, de corriger un trouble susceptible d'inhiber à jamais la fonction d'un œil ou encore de provoquer un strabisme durable '.' Avant d'aborder les problèmes des petits français, je rappellerai quelques chiffres, des chiffres que je côtoie en qualité de Président de l'Organisation pour la Prévention de la Cécité et dans le cadre des nos relations avec l'Organisation Mondiale de la Santé. Dans le monde, la prévalencc de la cécité chez l'enfant est de 0,08%. Si on la compare aux 4,4% chez les personnes âgées de plus de 60 ans, ce n'est pas un chiffre négligeable. Il y a en effet 1,5 millions d'enfants aveugles dans le monde, totalement aveugles, et chez les enfants de 0 à 15 ans, presque 1 enfant sur 1000 présente de très gros problèmes de vision. 500 000 enfants deviennent aveugles chaque année, 1 par minute !. Cette minute qui passe équivaut à la naissance d'un enfant aveugle. Et on estime que la cécité chez l'enfant est responsable de 75 millions d'années vécues sans vision. Les causes sont multiples : ce sont les carences, la dénutrition, les affections congénitales, les traumatismes, et l'O.M.S. a inscrit la cécité de l'enfance comme l'un des cinq grands thèmes, derrière la cataracte, le trachome. Et c'est un élément extrêmement important. Aussi notre thème aujourd'hui apparaît-il un peu comme un luxe. Mais un luxe qu'il n'est pas inutile d'explorer dans la mesure où la plupart des enfants aveugles du monde sont regroupés dans des continents en voie de développement, où l'exigence de la vision reste inférieure à celle de nos sociétés développées. Et je crois que pour nous c'est un devoir impérieux de préparer nos jeunes enfants à la vie visuelle si importante, qui conditionnera absolument toute leur existence et toute leur carrière Deux phases sont essentielles dans le contrôle de l'apprentissage de la vision de l'enfant. Celle qui concerne, dès la naissance, les maladies génétiques, les développements anatomique et physiologique des voies visuelles du fœtus, des premières semaines et des premiers mois de vie. Celle qui permet, avant un an, de déceler les troubles de réfraction et de convergence de ses yeux, myopie, hypermétropie, astigmatisme. La première phase influence notablement la seconde. Nous avons la possibilité de corriger précocement la plupart de ces troubles. C'est pourquoi il faut savoir profiter du temps très court, celui de la plasticité cérébrale du jeune enfant, pendant lequel nos actions sont efficaces. Mieux vaut une inquiétude infondée que négliger l'occasion d'offrir à un enfant la perspective d'une vision normale et performante des deux yeux, et un parfait confort binoculaire, avec ou sans correction. MISSION ET ACTIONS DE L'A.S.N.A.V. Jean-Pierre GALCERAN Président de l'Association Nationale pour l'Amélioration de la Vue L'A.S.N.A.V., Association Nationale pour l'Amélioration de la Vue, créée depuis près d'un deini-siècle par les professionnels de l'optique oculaire, œuvre inlassablement pour la Santé Visuelle Publique, en développant des actions portant essentiellement sur la prévention et l'information. L'A.S.N.A.V. est assistée d'un Con.seil Scientifique, composé de Profes.seurs d'Ophtalmologie et de Médecine du Travail, présidé par le Professeur Yves POULIQUEN, membre de l'Académie Nationale de Médecine. Ses actions, très multiples, s'appuient sur des partenariats avec les Pouvoirs Publics ou avec des organismes agissant pour la même cause. Citons comme exemples : La vision des écoliers, avec le Ministère de l'Education Nationale, et l'A.F.P.S.S.U.. La vision des salariés, avec la Médecine du Travail (Colloque Ecrans et Vision -24 mars 2000). La vision des conducteurs, avec la Sécurité Routière, la Gendarmerie Nationale, la Prévention Routière. La protection contre les rayons ultraviolets, avec les professionnels de la vue. Depuis la création de l'A.S.N.A.V. des révolutions et des évolutions significatives sont intervenues dans la connaissance du mécanisme de la vision, sur la chirurgie de l'œil et sur les équipements correcteurs. Pourtant, à ce jour, le constat reste désolant car une personne sur trois, ayant une anomalie ou un défaut visuel, l'ignore ou est mal corrigée. Nous avons pu le constater lors des nombreu,ses campagnes menées sur le terrain. Ainsi, les résultats des contrôles des capacités visuelles à la conduite, proposés aux automobilistes depuis une dizaine d'années par l'A.S.N.A.V. sur différentes aires d'autoroute, font apparaître des chiffres alarmants. Sur environ 30 000 conducteurs volontaires pour se prêter à ces contrôles : • 2 % sont visuellement dangereux {soit 700 000 conducteurs sur 35 millions). • Pour 25%, une visite chez l'ophtalmologiste est fortement recommandée. • 60%, seulement, présentent des capacités visuelles correctement adaptées à la conduite. Pourtant, chacun a en tête notre célèbre slogan "Au VOLANT; LA VUE C'EST LA VIE!" sans toutefois se sentir concerné par le danger que peut représenter, au volant, une vision défaillante. Si nous abordons aujourd'hui le thème de la Vision de l'Enfant, c'est pour aider à préparer le meilleur avenir possible aux 800 000 enfants environ qui naissent chaque année. La durée de la vie est de plus en plus longue. Un enfant sur deux qui naît aujourd'hui sera centenaire. Pour lui permettre de conserver l'intégrité de sa vision le plus longtemps possible, il est important de la faire contrôler au plus tôt et de la corriger, si nécessaire. La période comprise entre les tout premiers mois de la vie et l'entrée à l'école est primordiale pour détecter d'éventuels problèmes, souvent bénins à la petite enfance, mais qui peuvent handicaper l'enfant dans sa vie scolaire et, par la suite, lui interdire certains domaines professionnels. C'est pourquoi, il est important, pour l'A.S.N.A.V. de mobiliser tous les acteurs de la prévention. Pédiatres, puéricultrices, médecins de P.M.L personnels des maternités, des crèches, des centres spécialisés pour enfants, médecins et infirmières scolaires... sont en première ligne pour observer le comportement de l'enfant, détecter d'éventuels défauts de la vue et le diriger vers les professionnels concernés(ophtalmologistes, opticiens, orthoptistes). ENJEUX DE LA COLLABORATION ENTRE L'A.S.N.A.V. ET L'A.F.P.S.S.U. Docteur Solange GARNIËR Présidente de rAssociation Française Pour la Santé Scolaire et Universitaire Dès le début de la décennie 1980, une collaboration dans le domaine de la recherche existait entre l'A.S.N.A.V. et le Service de Santé scolaire, notamment à Chartres par l'intermédiaire du Docteur Yvonne Doppia, et par celui du Docteur Pierre-Marie Massy à Beauvais. Dans les années suivantes, iA.F.P.S.S.U. établissait avec l'A.S.N.A.V. une colkiboration qui permettait un élargissement à l'échelon national. Les échanges se sont renforcés jusqu'en décembre 1994, date du congrès commun "VISION ET LECTURE". A ce congrès, qui a remporté un très grand succès, ont été présentés les résultats des recherches initiées par l'A.S.N.A.V. que l'A.F.P.S.S.U. a publiés dans une brochure du même intitulé au sein de sa collection "Médecine Scolaire et Universitaire". Cette brochure a d'ailleurs été très largement diffusée au sein du Ministère de l'Education Nationale, des Inspections Académiques, des Centres de Documentation Pédagogique, des Instituts Universitaires de Formation des Maîtres... Devant le grand intérêt porté par le Ministère de l'Education Nationale à l'acquisition de la lecture par les enfants au cours préparatoire, et sur les résultats d'un sondage effectué auprès des infirmières et médecins du Service de Promotion de la Santé en Faveur des Elève.s, l'A.S.N.A.V. et l'A.F.P.S.S.U. ont lancé un vaste programme de formation aux techniques de dépistage des troubles visuels en milieu scolaire - à l'origine de certaines difficultés d'apprentissage de la lecture - destiné aux personnels du S.P.S.F.E. qui en feraient la demande. Une convention établie entre l'A.S.N.A.V. et le Ministère de l'Education Nationale en 1999 a conclu et mis en place un programme triennal de formation au dépistage. Gratuit pour les personnels car entièrement pris en charge par l'A.S.N.A.V., le stage se déroule sur deux journées et est agrémenté de la fourniture de documents et de matériel de dépistage pour chaque stagiaire. A ce jour, l'A.S.N.A.V. a formé près de 1 100 médecins et 2300 infirmières, dans la presque totalité des départements, y compris les D.O.M.-T.O.M.. Cette formation d'excellent niveau doit se poursuivre dans les années à venir, toujours en convention avec l'Education Nationale. L'A.F.P.S.S.U., à l'origine de la conception et de la mise en œuvre de la Convention, présente à l'A.S.N.A.V. ses félicitations et ses remerciements pour le travail intense et si profitable exercé au profit de ses sociétaires et collègues. De même, l'A.F.P.S.S.U. souhaite vivement que la collaboration se perpétue longtemps dans ces conditions d'amicale confiance et de soutien mutuel. DEVELOPPEMENT DE LA VISION DE L'ENFANT Professeur Christian CORBE Physiopathologie sensorielle C.P.E.M.P.N. Clamart (92) Un développement visuo-neuro-cérébral harmonieux permet au bébé de préserver un capital sensoriel et perceptif nécessaire à une bonne intégration dans sa vie professionnelle et privée future. La découverte et la mesure des défauts visuels au cours de la première année prennent une dimension pratique et économique considérable. Par ailleurs, la vision participe au "développement", mise en œuvre de tous les éléments sensoriels qui extraient de l'environnement des informations pour alimenter le cerveau. La sensation visuelle est pondérée, ou amplifiée, par les autres sensations issues des capteurs sensoriels. Il est essentiel de pourvoir aux besoin.s d'information, et de corriger les défauts sensoriels ou moteurs pouvant gêner l'enfant, car la cartographie cérébrale risque d'être modifiée. L'œil est un capteur actif nécessitant une stratégie de prise d'informations basée en premier lieu sur l'appareil oculomoteur. La transmission se fera ensuite à travers les milieux transparents pour sensibiliser la rétine. Une croissance normale de ces éléments est essentielle à condition que le support cortical se soit développé harmonieusement. DÉVELOPPEMENT FŒTAL ET NEUROLOGIQUE Toutes les études actuelles portant sur le noun'isson montrent l'existence de compétences sensorielles supérieures à ce que l'on imaginait il y a encore quelques aimées. Certains travaux ont montré que les systèmes sensoriels se mettaient en place pour être parfaitement fonctionnels dès la vie fœtale, dans un environnement déjà riche en stimulation. La sensibilité tactile est observée dès la fin de la T semaine de vie intra-utérine dans la région péri-buccale, à 11 semaines dans la paume de la main, et à 13 semaines sur l'ensemble du corps. Ces stimulations proviennent des déplacements que la maman occasionne et aux propres mouvements du futur bébé. A 14 semaines, l'appareil vestibulaire est morphologiquement constitué. Les bourgeons gustatifs ont des cellules réceptrices qui ressemblent dès la 11*^ semaine à celle d'un adulte. L'ensemble des structures chimio-sensorielles du nez est prêt à entrer en fonction au cours du 3*^ trimestre de gestation. Le système auditif, constitué vers 16 semaines, est opérationnel vers la 24"' semaine. De fait, le fœtus sursaute à un son intense. Quant au système visuel, on observe à la fin du 3° mois de gestation, des bâtonnets visibles. Entre le quatrième et le cinquième mois, cônes et bâtonnets sont plus nombreux et mieux développés. Il faudra attendre la naissance pour que le développement des photorécepteurs soit achevé, à l'exception de la macula où le processus se poursuit pendant plusieurs mois encore. En phase précoce prénatale, on observe une surproduction de neurones qui s'accompagne d'une mort cellulaire importante pouvant atteindre 85 % du stock initial. Lors du développement du système nerveux, les connexions entre neurones se font par un système de compétition/sélection. Celles qui sont le plus fréquemment sollicitées, grâce aux interactions avec l'extérieur, vont alors se maintenir aux dépens des autres. Dans la période postnatale, on constate une certaine instabilité structurelle et fonctionnelle des réseaux. Le cortex peut s'adapter dans certaines circonstances à des modifications de ses conditions de fonctionnement. Lors de pertes sensorielles, les modalités restantes peuvent devenir plus performantes en utilisant des territoires corticaux normalement réservés à la fonction sensorielle absente. Cette adaptation toutefois ne semble pouvoir se faire que pendant une période limitée en début d'existence, lorsque le cortex procède à la validation des ciicuits et des synapses. Elle repose en partie sur l'existence de connections intermodales transitoires qui sont généralement éliminées lors du développement normal. Il en résulte que le cortex peut s'adapter ainsi à un déficit sensoriel et certaines études anatomiques ont permis de mieux comprendre ce mécanisme de plasticité compensatoire. Le sujet jeune présente des projections exubérantes d'une structure cérébrale vers une autre qui régresse progressivement en fonction de l'âge. Ces exubérances existent au sein du système visuel et incluent le cortex. D'autres projections exubérantes existent entre régions cérébrales pouvant être activées ultérieurement . Chez le chaton, il a été démontré que des neurones localisés dans les aires corticales auditives et .somesthésiqucs envoient leur axone vers le cortex visuel de chaque hémisphère et que ces projections disparais.sent progressivement. Une évolution post-natale anormale peut modifier le processus de rétractation des exubérances, soit en les éliminant rapidement, soit en les stabilisant. De ce fait l'aveugle précoce peut stabiliser des exubérances normalement transitoires au sein du cortex visuel provenant d'autres régions sensorielles. Les enfants non voyants vont ainsi reconstituer certains référentiels spatiaux, en développant une plasticité compensatoire au niveau des différentes zones corticales, en impliquant plusieurs modalités sensorielles, en accroissant les performances des modalités sensorielles intactes, en modifiant le neurone lui-même, anatomiquement et fonctionnellement. Il est important de souligner que plusieurs années sont nécessaires au cerveau humain pour parvenir à maturité. Ce n'est pas uniquement l'œuvre d'un programme génétique. En fait, près de vingt ans sont nécessaires. Pendant cette période, il y a des interactions complexes entre divers mécanismes gouvernant le développement des systèmes nerveux. Tout particulièrement entre ceux qui dépendent de phénomènes intrinsèques de maturation, et ceux que des agents extrinsèques assurent ou contrôlent. Ces interactions entre maturation, expression de facteurs essentiellement génétiques, et modifications plus ou moins durables (produites par l'action même du cerveau, apprentissage et mémoire notamment), attestent bien que celui-ci mijrit en tenant compte du milieu dans lequel il se développe. L'ensemble des récepteurs sensoriels participe à la cognition. Il est nécessaire qu'il y ait redondance sensorielle dans l'établissement des premières relations cognitives. Chaque cellule nerveuse reçoit - ou en est à l'origine - 5000 à 90000 contacts fonctionnels. Dans la phase précoce de leur développement, les neurones formés en nombre supérieur à celui du futur stock adulte, doivent se déplacer sur des grandes distances. En outre, les prolongements cellulaires eux-mêmes, ceux qui .sont responsables des interconnexions caractéristiques du cerveau adulte, doivent se frayer un chemin, parfois très long, pour se diriger vers des régions bien déterminées, et y reconnaître les structures à contacter. Pendant cette phase, les connexions réalisées sont relativement grossières et vont esquisser un cerveau approximatif. Ce câblage grossier est déterminé génétiquement. Il représente la connaissance sur le monde accumulée au cours de la phylogenèse. C'est au cours d'une seconde phase, plus tardive, que cette branche sera affinée, épurée, réduisant par mort cellulaire le nombre de neurones, et élaguant de nombreuses connexions exubérantes ou transitoires. Cette élimination commence avant la naissance et persiste après. Les neurones condamnés le sont bien souvent parce qu'ils ont établi des contacts incorrects empêchant leur bon fonctionnement ultérieur. Tous ces phénomènes montrent bien que le cerveau n'est pas câblé d'emblée comme un ordinateur avec la précision requise pour son fonctionnement normal. L'activité nerveuse joue un rôle éminent dans son organisation connexionnelle. Ceci est d'autant plus vrai qu'il est possible par des manœuvres chirurgicales appropriées, de stabiliser des projections transitoires ou de créer des connexions aberrantes. Dans les phases tardives, l'activité est modulée par l'expérience sensori-motrice, qu'il est relativement facile de contrôler expérimentalement. DÉVELOPPEMENT PRÉCOCE Les techniques auto radiographiques ont permis de suivre l'évolution des neurones des diverses structures du cortex visuel. L'ordre des connexions internes obéit à une logique propre, indépendante du fonctionnement des appareils sensoriels distaux. La carte que trace les projections du corps genouillé latéral sur le cortex anticipe celle que dessinent les fibres optiques dans le corps genouillé. Elle est autor;ome et en particulier, elle devance une organisation structurale importante du système visuel qui rend possible la localisation des objets et des événements dans l'espace. Certaines études (Imbert, Frost) ont montré qu'un cortex primaire est capable de traiter l'information d'une autre modalité sensorielle que celle qu'il reçoit habituellement. Il est ainsi possible de transformer un cortex somesthésique en cortex visuel. DÉVELOPPEMENT TARDIF Il est bien établi depuis les travaux de Hubel et VV'iesel que les neurones du cortex visuel du chat sont, dans leur grande majorité, activés de façon binoculaire et qu'ils présentent une très forte préférence pour des bords contrastés rectilignes précisément orientés dans leur 10 champ récepteur. Ainsi un certain degré de sélectivité à l'orientation existe chez le nouveauné. Cependant l'expérience visuelle des premières semaines est indispensahle pour le maintien et le développement de ce paramètre. Les expériences de Imbert et Frégnac chez le chaton ont mis en évidence l'existence d'une population relativement importante de neurones possédant toutes les propriétés spécifiques qui caractérisent le fonctionnement cortical d'animaux plus âgés ayant pu exercer normalement leur vision. Ce n'est qu'après la troisième semaine que le système visuel manifestera sa dépendance vis-à-vis de l'expérience visuelle. La sélectivité initiale disparaîtra progressivement si l'animal est maintenu dans l'obscurité totale, elle se complétera et s'affinera s'il peut pratiquer sa vision. Ainsi les propriétés spécifiques des neurones visuels peuvent être extrêmement rapides. Toujours chez le chaton, lorsque les six premières semaines post natales sont passées dans l'obscurité totale, les cellules visuelles du cortex strié sont incapables de coder l'orientation d'un stimulus rectiligne. La sélectivité à l'orientation a ainsi disparu. Cependant cette propriété peut être complètement restaurée après exercices, à condition que le chaton ait la possibilité d'explorer activement son espace visuel. D'après ces études, le développement de propriétés spécifiques des neurones du cortex visuel primaire des mammifères dépend, dans une large mesure, d'influences étrangères à la seule modalité visuelle. 11 a été ainsi démontré que les mouvements oculaires étaient indispensables au développement de la sélectivité à l'orientation, présentée par les cellules du cortex strié du chat, et que les afférences proprioceptives extra oculaires jouaient un rôle déterminant dans la plasticité post natale du système visuel, ainsi que dans la mise en place des mécanismes neuroniques corticaux de la vision stéréoscopique. Imbert suspecte le système vestibulaire d'avoir un certain impact sur l'expression du codage de l'orientation par les cellules striées. En effet, il existe des neurones sélectifs aux seules orientations verticales et horizontales chez des chatons totalement privés d'expérience visuelle depuis leur naissance. Il semble logique d'attribuer l'origine de cette préférence pour les orientations orthogonale, horizontale, et verticale, au fonctionnement de l'appareil vestibulaire, soit directement par des projections de ce système dans la voie visuelle, soit indirectement par l'intermédiaire d'une référence proprioceptive extra-oculaire mise en jeu par les mouvements oculaires exécutés dans l'obscurité, gouvernés principalement par le système vestibulaire. En somme, le fonctionnement très précoce du système vestibulaire influencera-t-il la mise en place structurale et fonctionnelle du cortex visuel primaire ? Après la naissance, il existe une instabilité structurelle et fonctionnelle de tous ces réseaux neuronaux. Il persiste une plasticité cérébrale et neuronale qui peut être encore modifiée soit par le développement normal, soit par l'éducation. On constate que chez les nouveaux-nés humains il existe des neurones corticaux occipitaux fonctionnels pour la vision. Il n'y a aucune stimulation visuelle, ceci pendant à peu près trois semaines. Pourquoi '? Parce qu'en fait, les différents neurones venant des différents capteurs, auditifs, vestibulaires, gustatifs, (on a vu qu'ils .se développent très tôt), émettent des extrapodes vers toutes les réceptions corticales (les extrapodes émises par le capteur auditif vont par exemple développer au niveau du cortex visuel la sensation de l'orientation) et le fait que l'œil soit sensible à des notions de barres ou d'orientation verticales ou horizontales vient du fait que le bébé bouge in utero. Le mouvement, par les vestibules, va donner des informations au cortex visuel, et développer une capacité d'analyse de l'orientation qu'il suffira après la troisième semaine de maintenir par des stimulations visuelles. Et on constate que cette dépendance dure à peu près de trois semaines à trois mois, et qu'il est nécessaire ensuite de développer une stimulation naturelle pour obtenir une vision satisfaisante et surtout une expérience visuelle et sensorielle maximale. On s'aperçoit qu'en fait au niveau embryonnaire, fœtal, péri-natal, ce cortex visuel est dépendant aussi de toute la période de gestation où la mère s'est mobilisée, où le fait d'entendre des sons va par des extrapodes également engendrer au niveau du cortex visuel une sensibilité particulière qui ne lui est pas destinée. En fait on s'aperçoit que le cortex visuel néo-natal dépend non seulement de la vision, mais également de mouvements oculaires qui déterminent des notions d'orientation, d'afférences proprioceptives et d'afférences vestibulaires. L'enjeu, c'est d'aboutir à une bonne vision. Une bonne vision c'est le fait d'avoir une bonne représentation du monde extérieur, d'avoir des paramètres optimaux non pas pour une performance, mais pour la capacité de détection d'orientation, d'analyse de la forme, d'analyse de la taille, (c'est différent de la forme), d'analyse de la couleur. On le sait, mais il faut le répéter. Ces différents éléments physiques de décryptage sont comparés systématiquement lorsque l'appel est visuel, avec les autres modalités sensorielles. "Est-ce que l'analyse de la forme que je vois émet un son ? " Le cerveau fonctionne tout le temps comme cela. Il y a en permanence comparaison pour optimiser la prise d'information. A partir du moment où existe par l'origine, une mémoire visuelle bien avant la naissance, à partir du moment où immédiatement dans les trois semaines puis jusqu'à trois mois il y a possibilité de développer ces millions de neurones en plus, il ne faut pas s'en priver. Pourquoi '? Parce que chaque neurone, une fois stimulé, va entretenir au niveau du cortex occipital un stock de mémoire visuelle ou de mémoire .sensorielle, et là, il faut mettre le paquet, tout de suite dès la naissance. Le stockage visuel, pourquoi ? Parce que, ensuite, dans la vie, quelle que soit l'évolution, ce, patrimoine peut être utilisé. Pour le développement harmonieux de la vision, de la vision interface avec le monde extérieur, de la vision phénomène de bonheur et de plein épanouissement, la relation mère enfant dès le début est indispensable. Cela commence par des stimulations nombreuses, maximales, et pourrait expliquer pourquoi, par exemple, il y a des filiations de médecins, des filiations de sportifs de haut niveau dans telle ou telle discipline ou des filiations de musiciens... parce que dès la vie embryonnaire, fœtale, l'enfant a été immergé dans cette atmosphère très particulière qui lui crée un stock au niveau de la mémoire. L'apprentissage, après la naissance, immédiatement après, doit être varié, multimodal et l'important est d'associer immédiatement toutes les stimulations pour le stock unique, la stimulation visuelle doit s'accompagner d'une stimulation sonore, voire d'une stimulation proprioceptive, et là l'ancrage de mémoire devient fort, solide, immuable. Et il faut développer l'envie de voir, élément également essentiel. On oublie trop que l'on ne voit bien que ce qu'on va chercher à analyser. La vision est un phénomène actif, et l'on peut par notre paresse intellectuelle, c'est souvent le cas, ne pas avoir envie de voir. 12 Il faut développer la curiosité, et le captage des informations multiples. Enfin, on aura intérêt à sélectionner les bonnes informations pour aboutir à une économie de la mémoire, c'est le rôle bien entendu de l'éducation et des parents. CONCLUSION Classiquement, l'on dit que pour surveiller la vision d'un enfant, on a intérêt à être précoce. La prise de conscience, par les professionnels de la vision, du développement neurocérébral est un élément qui permettra de diminuer le risque d'amblyopies. En effet, cellesci sont diagnostiquées souvent trop tardivement et les conséquences fonctionnelles sont alors irréversibles. BIBLIOGRAPHIE - BRADDICK O and al - Characteris of orientation-sélective mechanisms in early infancy. Invest ophtalmol Vis Sci 1989, 30 : 312. - CORNELISSEN PL and al - Magnocellular visual function and chiidren's single word reading Vision près 1988, 38 : 471 -482. - HOFFMANN KP, ILG U, DISTLER C - Structural and fimctional organization of connections between neocortex and midbrain. In : Structural and functionai organization of the neocortex. ALBOWITZ B, ALDUS K, KUHNT U, NOTHDURFT HC and WAHLE P, eds. 24 pp 385-395, 1994. - POPOVIC Z, SJOSTRAND ,J, - Resolution, Séparation of retinal ganglion celles and cortical magnification in humans. Vision Res 2001 :4I : 1313- 1319. - VAEGAN, TAYLOR D - Critical period for deprivation ambyopia in chiidren. Transophthalmol. Soc Uk 1979, 99 : 432 - 439. 13 DEVELOPPEMENT VISUEL ET PSYCHOMOTRICITE Serge PORTALIER Professeur des Universités Je voudrais remercier l'A.S.N.A.V. de m'avoir invité à traiter du développement visuel de l'entant et en particulier de son incidence sur le développement de la motricité. Cet exposé va se développer en quatre temps. D'abord, je voudrais évoquer quelques éléments préparatoires épidémiologiques, qui traitent de normalité sensorielle, normalité visuelle, ensuite je souhaiterais réfléchir sur les relations entre l'émergence des activités motrices et la vision, puis sur les rapports entre la vision et le développement cognitif de l'enfant, et enfin j'aborderai l'incidence du fonctionnement visuel sur le développement affectif du bébé. Enfin pour terminer, il serait bon de trouver quelques pistes pour une prise en charge précoce du développement de ces enfants. L'ensemble des travaux qui suivent ont été développés en particulier dans l'expertise collective I.N.S.E.R.M. mais aussi dans le cadre de laboratoires de recherche et en particulier le laboratoire que je dirige à l'université Lumière Lyon II. Voyons donc le premier point, c'est-à-dire les approches épistémologiques, de la normalité au déficit. Comment définir, au préalable, et cela est important, le développement normal de la fonction visuelle ? Ce développement normal dépend de trois paramètres : d'abord des éléments liés au sujet lui-même, mais aussi de la qualité de son environnement, (bien qu'il soit toujours très difficile de savoir ce qu'est un environnement de qualité pour un enfant donné), et troisième point, de l'interaction entre le sujet et cet environnement-là. Par conséquence, on va pouvoir définir le déficit visuel sur les trois mêmes registres, c'est-à-dire les compétences spécifiques du sujet, même si ces compétences sont plus réduites, la qualité de son environnement et bien sijr, ce qui va nous intéresser, l'interaction entre eux. INCIDENCE DE LA VISION SUR LE DÉVELOPPEMENT PSYCHOMOTEUR. Le premier point sur lequel on va travailler, sur lequel on travaille plus spécifiquement dans notre équipe, c'est de réfléchir à l'incidence des pénalisations visuelles, sur les activités motrices. L'on va .souvent constater un retard dans le développement psychomoteur de l'enfant, dans les compétences cognitives avec le risque d'un retrait de la cognition, et enfin aussi le risque d'un isolement affectif de cet enfant privé de vision d'une manière plus ou moins importante. D'abord, cet enfant qui va naître va agir sur le monde, aller à la rencontre du monde. Il va donc mettre en place des plans moteurs d'action pour accéder à cet environnement. Et, en particulier, il va faire agir des coordinations, dont l'une très importante est la coordination de l'œil et de la main,, pour attraper les objets. Lorsqu'il y a pénalisation visuelle, il y a difficulté de cette coordination de l'œil et la main. Beaucoup de travaux aussi concernant la vision font état des difficultés dans l'apprentissage de l'équilibre, dans l'apprentissage par le bébé de la tenue droite de la tête, de la position assise, de la position tripode, et bien sûr dans l'apprentissage de la marche. Pour que l'enfant apprenne à marcher il faut qu'il ait ses deux pieds au sol, et qu'il décide à un moment donné de lever un de ses pieds. Comment peut-il lever ce pied '.' 11 peut le lever en prenant appui dans son environnement, par la vision. C'est-à-dire que là, la vision sert de support à l'équilibration du système. L'ergonomie de la marche va être gravement affectée lorsque le sujet 14 souffre de pénalisations visuelles. On a constaté, par exemple, que chez les enfants aveugles, l'ergonomie générale de la marche était perturbée, et que, souvent ces enfants marchent comme s'ils avaient des pantoufles, sans pouvoir justement élever l'un de leurs pieds et enclencher l'ergonomie générale de la marche. INCIDENCE DE LA VISION SUR LES COMPÉTENCES COGNITIVES Arrivons maintenant au deuxième point,. Dès la naissance aussi, le bébé va agir, va aller à la rencontre de son environnement, et extraire de cet environnement les paramètres significatifs des objets qu'il rencontre. Ces paramètres significatifs des objets sont liés en particulier à des paramètres visuels de luminance, de formes, de contrastes etc. Lorsqu'il y a une pénalisation visuelle importante, un cas extrême de cécité, un enfant ne va pas pouvoir accéder au monde des objets sur ses paramètres visuels et donc son développement risque d'en être ralenti si on ne fait pas intervenir des systèmes vicariants comme les systèmes optiques, kinesthésiques, olfactifs etc. Egalement, toujours en ce qui concerne les compétences cognitives, la pénalisation visuelle va entraîner des difficultés d'accès au lire-écrire. Les études montrent que même une pénalisation réduite de la vision va entraîner des dysfonctionnements dans l'utilisation du graphisme chez l'enfant. Non seulement graphisme, mais tenue du crayon, coordination entre le crayon et la feuille etc. Un enfant déficient visuel a du mal à faire correspondre ce qu'il y a au bout de son crayon et ce qu'il y a sur sa feuille, et donc l'accès pour lui au lire-écrire s'avérera difficile. Egalement au plan des compétences cognitives, l'accès à la communication, et en particulier au langage, peut être perturbé. La théorie des communications de Shannon dit que dans une situation de communication vous avez un émetteur, un récepteur, un canal de communication avec des effets de feed-back. La plupart du temps, cette intercommunication transite par le canal visuel, et ce dernier régule des fonctions particulières que l'on appelle fonctions factives, cognatives, d'appel etc. D'ailleurs, les hommes politiques le savent bien qui di.scutent avec vous en vous regardant à la télévision droit dans les yeux, face à une caméra. C'est-à-dire qu'existe réellement entre nous un diakigue visuel. Dans le cadre des pénahsations au plan de ces interactions visuelles, toutes ces fonctions d'intercommunication sont perturbées. Nous avons travaillé plus spécifiquement sur des perturbations au niveau des effets de la proxémiquc. De quoi s'agit-il '? Il s'agit de la distance entre les inter-communicants. Quand je vous parle, je maintiens un certaine distance entre vous et moi. Si je m'avance vers vous , vous allez reculer. Il y a une gestion de cette distance, régulée en particulier par le système visuel. L'enfant malvoyant, l'enfant non voyant ne peuvent pas réguler ces effets proxémiques. Cet enfant va entrer dans votre univers intime, et souvent cette intrusion dans l'univers est vécue, particulièrement chez les enfants en classe maternelle, comme une agression de leur environnement. INCIDENCE DE LA VISION SUR LE DÉVELOPPEMENT AFFECTIF Donc ces retentissements cognitifs sont importants, mais demeure un autre élément essentiel, c'est l'incidence de la vision sur le développement affectif. Comme nous l'avons constaté précédemment avec le Professeur Corbé il importe que s'inscrive rapidement une interaction entre le père et son enfant. On parle toujours de la mère, mais le père aussi joue un très grand rôle.. Dans cette interaction, va se construire un dialogue réel entre des partenaires, et ce dialogue construit vraiment le psychisme de ce bébé, comme il modifie le psychisme de ce père. Ce dialogue va être perturbé dans les cas de déficit visuel profond. En effet, souvent les mamans avec qui on travaille, et qui ont des enfants aveugles ou gravement mal voyants expriment leur désarroi profond face à ce bébé qui ne les rencontre pas au niveau du regard. 15 Egalement, la fonction visuelle a une importance pour l'enfant dans la construction de son image personnelle, dans la prise de conscience de soi et de sa représentation. Par exemple, Alexandre dit : "je m'appelle Alexandre", il s'identifie comme être différent de vous. D'ailleurs il se différencie et va construire ce que les psychanalystes appellent son moi. 11 vous dit aussi qu'il se perçoit dans vos propres ycux- D'ailleurs il en joue un peu, il fait des poses, c'est-à-dire qu'il a con.science que vous êtes en train de le regarder. Egalement il peut, dans un travail très symbolique, envisager de jouer un autre personnage. Et enfin, dans une activité très importante en psychologie du développement, il a la capacité de se cacher à votre regard, à notre regard. Et tous ces phénomènes là risquent d'être perturbés chez un enfant qui présente des pénalisations visuelles. Je travaille avec des jeunes enfants aveugles qui ne savent pas ce qu'est "se cacher", et qui alors comprennent à un moment donné que l'on peut les posséder par le regard, et qu'eux mêmes ne peuvent pas gérer cette situation particulière. Vous savez qu'il existe un stade très important dans le développement psychologique de l'individu, c'est ce que Spitz a appelé le stade du miroir. L'enfant rencontre dans le miroir sa propre image, et psychologiquement, il ,se reconnaît dans cette image. El là aussi, c'est un processus de maturation psychologique importante. Il y a des personnes qui ne se reconnaissent pas, qui ont été bien présentées dans le "double portrait sans visage" d'Edward James. Et donc l'enfant déficient visuel va être obligé de passer par d'autres procédures, peut être plus contraignantes, pour accéder à ce stade d'identification par le miroir. Enfin, nous avons travaillé aussi assez récemment sur le regard d'enfants autistes. Sur ce que l'on appelle la théorie de l'esprit, et je voudrais finir sur cet exemple de recherche. Qu'est la théorie de l'esprit ? Elle étudie les connaissances et les représentations dont l'enfant dispose à différents moments de son développement, à l'égard de lui-même, de son propre fonctionnement, mais à l'égard du fonctionnement des autres. Donc la question posée est : dans le cadre de déficits visuels, l'enfant a-t-ii conscience que l'autre existe en face de lui, a-t-il conscience d'avoir une pensée différente '.' Pour éviter d'être un peu trop théorique, je propose cet exemple : c'est une situation très simple que l'on utilise en psychologie du développement : le transfert inattendu d'objets. Valentin et Baptiste cachent un objet dans une boîte. Je le fais avec eux. On met cet objet dans la boîte A. 'Valentin sort de la pièce. En son absence, Baptiste avec moi déplace l'objet de la boîte A dans la boîte B. Maintenant je demande à Valentin de revenir et je pose la question à Baptiste. "Oij Valentin va-t-il cherclier l'objet ? va-t-il en rentrant le chercher dans la boîte A ou dans le boîte B ? "Baptiste qui n'a pas acquis le stade de la théorie de l'esprit, (il a quatre ans), répond : - la boîte B ! Baptiste ne peut pas envisager que son copain Valentin ait une pensée autre que la sienne. Alors qu'arrivé à l'âge de cinq ans, il va répondre A. Parce qu'il a conscience que Valentin, l'autre, n'a pas intégré le déplacement aveugle que lui-même a effectué. Donc il est capable de penser que l'autre puisse avoir une pensée différente de la sienne. Nous avons travaillé avec des enfants aveugles, des enfants gravement déficients visuels, qui ont montré un retard très significatif dans l'élaboration de cette théorie. Pour certains d'ailleurs ce retard persiste dans des âges très avancés. Alors quelle est l'incidence'.' Cette incidence porte en particulier sur le plan de la cognition générale et sur le pian du langage. Quelques mots de conclusion, de préconisation. Nous sommes bien d'accord pour dire que le déficit de la fonction visuelle entraîne ces dysfonctionnements moteurs, cognitifs, affectifs. A l'inverse, ces mêmes dysfonctionnements apparaissent comme des signes d'alerte d'une éventuelle pathologie visuelle, signes d'alerte que reconnaissent les parents avant peut être qu'ils ne viennent vous voir dans votre cabinet d'ophtalmologistes : interaction modifiée, errance du regard, accidents moteurs, gaucherie, dysfonctionnement dans les apprentissages, agitation, etc. Dans les 16 cas les plus graves, je pense qu'il est nécessaire, outre le dépistage précoce, d'intégrer ces signes d'alerte, et de faire relais avec des équipes comme les centres d'action médico-sociale précoces, les C.E.S.A.D. et autres structures spécialisées. 17 VISION MONOCULAIRE DE L'ENFANT Madame le Professeur Claude SPEEG-SCHATZ Ophtalmologiste pédiatrique Centre Hospitalier Universitaire - Strasbourg Traiter de la vision monoculaire peut paraître surprenant puisque, je l'espère, nous sommes presque tous dotés d'une vision binoculaire, mais il est bien évident que pour profiter de la qualité et de la précision de cette vision binoculaire, il faut que chaque œil fonctionne individuellement de façon correcte. Le Professeur Christian Corbé l'a évoqué plus haut, il est tout à fait fondamental de connaître les différentes fonctions visuelles, et les grandes étapes du développement visuel pour comprendre celui de l'enfant. C'est dire toute l'importance de la prise en charge précoce des anomalies de vision chez l'enfant. En effet, le nombre est frappant : 18 % d'enfants de moins de six ans sont atteints actuellement en France d'une anomalie visuelle. Monsieur Lenne l'a mentionné : un enfant sur six, c'est-à-dire 135 000 enfants par tranche d'âge en France, (soit un total de 800 000 enfants) devraient aujourd'hui en France être suivis par un ophtalmologiste. Dans la population française, environ 5 % des enfants présentent un strabisme et la moitié de ceux-ci présenterait une amblyopie en cas de prise en charge trop tardive. Monsieur Pouliquen l'a rappelé : un enfant pour mille présente une amblyopie bilatérale nécessitant une prise en charge très spécifique. C'est dire à quel point le dépistage visuel des enfants est un réel problème de santé publique. Ce développement de la fonction vi.suelle va .se faire dans les tout premiers mois et les premières années de la vie. On peut dire globalement que tout se .joue avant trois ans mais avec un pic de sensibilité majeur entre six et dix-huit mois, grande période de fragilité pour ces jeunes enfants. Pour certains problèmes organiques, tout se joue même avant l'âge de trois mois, ''ela veut dire que si on ne réali.se pas dans certains cas un dépistage le plus précoce possible de certaines affections organiques, il n'y aura pas de chance de récupérer une acuité visuelle et encore une fois on ne saurait trop insister sur l'importance de la précocité des dépistages. Donc pour assurer un développement harmonieux de notre vision binoculaire, chaque œil devra tout d'abord être, du point de vue anatomique, normalement constitué. Chaque œil devra présenter un certain niveau de maturation visuelle à la naissance, il devra générer une image nette sur la rétine, avoir une position correcte non seulement dans l'orbite, mais également par rapport à l'autre œil, être en accord avec le développement des fonctions corticales et Monsieur Corbé l'a expliqué, être stimulé, c'est-à-dire bénéficier d'une expérience visuelle. INTEGRITE ANATOMIQUE DE L ' Œ I L Il faut que chacun de nos deux yeux présente une transparence correcte des milieux, et ceci est à rechercher dès la naissance. Certains enfants ont une transparence anormale de la cornée, dans le cas d'une mégalo-cornée, d'une buphtalmie, d'un glaucome congénital, et d'autres ont une anomalie de la transparence pupillaire. Il faut donc rechercher toute cause de leucocorie, une cataracte congénitale par exemple qui bien sûr empêchera la formation de l'image. Deuxième point, c'est la taille du globe oculaire. A la naissance, on peut considérer qu'un globe a un diamètre de 16,3 millimètres en moyenne, pour atteindre vingt quatre millimètres à l'âge adulte. Ceci est un fait important. La croissance de l'œil sera notable au cours de la première année de la vie, un peu plus lente entre un et deux ans, et beaucoup plus progressive à partir de l'âge de deux ans. Il est donc absolument fondamental d'emblée de rechercher toute anomalie de taille du globe chez l'enfant, rechercher une mégalo-cornée, une buphtalmie si on soupçonne un glaucome congénital, et à l'inverse aussi une micro-cornée, une microphtalmie souvent associées à un colobome de l'iris. Il faut bien sûr être alarmé par ce genre de signes, colobome iridien, (absence de fermeture de l'iris par fente s'étendant de l'ouverture pupillaire à l'insertion de l'iris), qui est volontiers associé à un colobome choro-rétinien malheureusement, et bien sûr, si la localisation de ce colobome est maculaire, le développement visuel ne pourra pas s'effectuer. Ces signes sont fondamentaux à rechercher car ils entrent parfois dans le cadre de certains syndromes, avec d'autres anomalies notamment cardiaques, auditives, psychomotrices associées. LA MATURATION VISUELLE Cette maturation visuelle est tout à fait inachevée à la naissance, et ceci encore de façon prolongée jusqu'à 45 semaines de vie, et elle est liée à la densité des cônes qui, chez le très jeune enfant, est inférieure à 30 %. Donc, à la naissance, notre rétine maculaire e.st totalement immature et l'on va assister progressivement à une augmentation non seulement de la densité mais aussi de la morphologie des cônes, jusqu'à l'âge de quinze mois. C'est ce que l'on appelle la migration fovéale des cônes. Il faut bien comprendre qu'au départ, le nouveau né ne voit pas bien, parce qu'il a un nombre insuffisant de cônes, et un espace important entre les cônes. Un élément clinique fondamental va être la fixation qui est tout à fait en rapport avec cette maturation maculaire progressive. On la met en évidence en particulier dans ce que l'on appelle le signe du manège (ou. le signe des yeux de poupée) lorsqu'on prend un bébé à bout de bras et qu'on lui fait effectuer une rotation sur 360 degrés. Il va présenter quelques secousses nystagmiformes, ceci par réflexe archaïque. A partir de l'âge de six semaines et de façon beaucoup plus précise vers l'âge de trois mois, grâce à la fixation, il va pouvoir suivre l'examinateur. Ainsi à la naissance, on voit certains cas de retard de maturation visuelle, et ces retards peuvent être liés ; - d'une part à une immaturité fovéale, c'est à l'origine de certains nystagmus congénitaux, - ou liés à une absence (ou à une myélinisation tardive) du nerf optique, qui peut être la cau.se de certains problèmes de malvoyance qui en règle générale s'arrangent rapidement vers le troisième mois, dans tous les cas avant six mois, - et bien sûr les retards liés aussi à des problèmes de relation avec le cortex, cérébral. L'ABSENCE D'AMETROPIE Point suivant, il faut que notre œil soit capable de générer une image nette sur la rétine. Nous insistons donc tout particulièrement sur l'importance de la réfraction. Monsieur Lenne vous l'a dit, dans le cadre de l'expertise collective de l'I.N.S.E.R.M. nous avons retenu la possibilité idéale de réaliser chez le jeune enfant entre neuf et douze mois un dépistage précoce, d'une part de toute amétropie, surtout des amétropies fortes puisqu'elles peuvent être à l'origine d'une amblyopie bilatérale, mais également d'une anisornétropie (ou différence de puissance entre les deux yeux), à l'origine d'une amblyopie unilatérale. 19 RÉTINE ET MOTRICITÉ OCULAIRE La genèse d'une image nette sur la rétine nécessitera également que la rétine se développe correctement. Nous l'avons vu, il faut que l'article externe des cônes s'allonge. Chez le nouveau-né l'acuué visuelle est faible. Elle est restreinte es.sentiellement par ce problème de distance, exposé plus haut, entre les cônes fovéaux. Mais à l'âge do deux mois, le nouveau né a des capacités accommodatives. Cette accommodation est possible, si le nouveau ne présente une bonne coordination par rapport à l'autre œil. Il faudra donc éliminer tout ce qui est limitatif au plan musculaire, une fibrose musculaire par exemple dans les syndromes de rétraction, éliminer bien sûr une paralysie oculomotrice congénitale, une malformation crânio-faciale volontiers associée à des anomalies orbitaires, de positionnement des paupières et à un déséquilibre oculomoteur, éliminer un strabisme dans lequel on connaît bien le problème de dominance oculaire. Il est donc tout à fait important de bien examiner chaque jeune enfant, notamment la motilité dans les neuf positions de l'espace, mais également examiner la poursuite, les saccades et le nystagmus optocinétique. L E C O R T E X CEREBRAL Il faut bien sûr que chaque œil soit également en accord avec le développement du cortex. Ceci nous oblige donc à éliminer toutes les cécités corticales et toutes les séquelles d'anoxie périnatale malheureusement nombreuses et en nombre croissant ces dernières années. Il est bien évident qu'un œil peut être normalement constitué sur le plan anatomique mais ne pas fonctionner pour des raisons d'atteintes cérébrales associées venant à l'origine de ces cécités corticales. La vision, je le rappelle, est assurée par des voies sous-corticales, et l'émergence des processus corticaux va s'effectuer rapidement, vers l'âge de trois mois. C'est le moment où vont s'améliorer ces problèmes de retard de maturation visuelle, et intervient encore dans ce développement du cortex l'entrée en fonction des transmetteurs synaptiques de l'aire dix-sept. Donc si l'on considère l'acuité visuelle monoculaire, ce qui est tout de même assez théorique, celle-ci résultera de multiples facteurs.: le cortex, la fixation, la réfraction, la croissance du globe, la position du globe dans l'orbite et la position par rapport à l'autre œil, la concentration des cônes au niveau de la fovéa, la transparence des milieux, mais encore l'hérédité qui est un facteur particulièrement important et c'est dire la grande valeur de l'interrogatoire, et de l'information de la population puisque nous connais.sons les facteurs de risques amblyogènes. Il faut donc prévenir les populations pour que l'on puisse réaliser un dépistage précoce, et les informer des notions de l'expérience visuelle acquise et de la stimulation visuelle qui est un facteur fondamental. L'acuité visuelle va se développer progressivement. Le nouveau né au cours des premières semaines de vie a l/2()ème d'acuité visuelle. A trois mois il a 1/IOème, à six mois 2/IOèmes, à neuf mois 3/IOèmes, à un an environ 4/IOèmes et on peut considérer lO/IOèmes vers l'âge de quatre à cinq ans. Bien sûr chez l'enfant en âge verbal on peut mesurer l'acuité visuelle. Chez l'enfant en âge pré-verbal on ne dispose pas de tests efficaces pour l'évaluer réellement. Nous ne pouvons qu'apprécier un comportement visuel, et les seuls tests actuellement à disposition sont les tests au regard préférentiel ou héhé-vision tests dans lesquels le regard de l'enfant est attiré par une forme structurée. J'insisterai sur le fait que ce type de tests du regard préférentiel n'est pas un bon dépistage de l'amblyopie chez l'enfant. C'est un test qui nous indiquera une différence interoculaire et donnera une idée sur le comportement d'un m\ par rapport à l'autre. Insistons donc davantage sur la nécessité absolue de faire une réfraction objective sous cycloplégique chez l'enfant, et bien sûr un fond d'œil. 20 En conclusion, pour que le développement de notre vision monoculaire puisse se réaliser, il faut retenir deux points : le premier est la sensoriaiité, c'est le fait de voir. Il en dépend la réfraction, la qualité opdque de l'image. Deuxième point, la motricité, le fait de regarder, donné par l'anatomie du globe, la position du globe, la fonction normale des muscles oculomoteurs. Ce n'est que dans cette harmonie sensorimotrice qu'un œil va pouvoir se joindre à l'autre afin d'assurer le summum de la vision que représente la binocularité. 21 LA VISION BINOCULAIRE Professeur Alain PECHEREAU C.H.U. NANTES Il faut féliciter l'A.S.N.A.V. d'avoir choisi ce thème de la Vision de l'enfant pour son Colloque. En effet, nous autres cliniciens avions l'impression pendant les années 80 que la prise en charge des troubles visuels chez l'enfant s'améliorait, or nous constatons maintenant dans notre pratique quotidienne, et depuis ces dix dernières années, une dégradation de cette prise en charge. On doit féliciter le Président Galceran de nous avoir rappelés à cette préoccupation que sont les troubles visuels chez l'enfant, troubles dont les con.séquences ont tant d'importance pour l'individu comme pour la société.. Je remercie particulièrement Claude Spoeg-Schatz dont l'exposé m'a remarquablement bien préparé le terrain.. Mais la vision chez l'homme n'est pas que monoculaire car comme vous l'avez remarqué, nous avons deux yeux et grâce à ces deux yeux va apparaître cette fonction particulière qu'est la vision binoculaire. La vision binoculaire chez l'enfant e.st peu différente de celle de l'adulte, et plutôt que de .se lanccr dans de grandes considérations je propose un exposé relativement pratique. D'un point de vue préliminaire, il me paraît tout à fait essentiel de différencier binoculaire et bi-oculaire. En effet, bi-oculaire représente une perception simultanée d'une information visuelle provenant des deux yeux. Il n'y a pas d'activité de sommation au niveau cérébral. On peut considérer grossièrement qu'il s'agit d'un écho primitif du fonctionnement du système nerveux central. La vision binoculaire est complètement différente. C'est une fonction bi-oculaire avec une fonction spécifique. Il y a sommation des activités monoculaires au niveau cérébral. Et la résultante en sera la vision stéréoscopique fine, vision stéréoscopique qu'on explorera en clinique quotidienne par les tests de Titmus et de Randot. C'est le niveau supérieur du fonctionnement cérébral et c'est un objectif essentiel d'un bon fonctionnement visuel. Pour s'instaurer, la vision binoculaire demande un système performant et hiérarchisé. Au plan rétinien, une cellule ganglionnaire périphérique traite trois cents cônes ou bâtonnets. Donc le signal envoyé par la cellule ganglionnaire au cerveau est de ce fait un signal grossier. En revanche la foveola, partie la plus élaborée de la rétine, envoie un signal particulièrement fin et précis. En effet une cellule ganglionnaire de la foveola traite 0,5 cônes. L'information visuelle transmise par l'œil à ce niveau a une qualité tout à fait particulière et remarquable, qui n'est pas retrouvée dans les autres parties de la rétine périphérique. Et ce point est essentiel pour bien comprendre la vision binoculaire. Ensuite, il se passe une chose fondamentale au niveau du chiasma. En effet, là, l'information visuelle qui provient de la rétine nasale de l'œil droit va aller au cerveau gauche, tandis que l'information visuelle qui provient de la rétine temporale de l'œil gauche va rester à gauche. Si bien que, au niveau cortical, les informations visuelles provenant des mêmes régions de l'espace explorées par l'œil droit et par l'œil gauche seront projetées au même endroit, et on peut noter l'importance de la foveola, 40 % du cortex visuel aidant à traiter le "signal foveola". Et, au niveau du cortex visuel, l'information qui est traitée en provenance de l'œil droit, dans une direction précise de l'espace, par exemple 10° à droite, et l'information traitée par l'œil gauche. 22 sont deux informations séparées, puis au niveau immédiatement supérieur, il y aura sommation et traitement de l'information visuelle. 11 y a aussi une réalité anatomique toute simple à ne pas oublier, c'est que les deux yeux sont séparés par un écart interpupillaire. Alors permettez moi maintenant de faire appel à votre collaboration : prenez deux crayons ou éventuellement vos deux index, mettez-les l'un derrière l'autre, le premier à environ quinze centimètres et le deuxième à environ quarante cinq centimètres. Si vous regardez fixement l'index le plus éloigné, vous constaterez que l'index le plus proche est vu en double. Et si tout en fixant l'index le plus proche, vous analysez l'espace visuel situé en arrière, vous constaterez que l'index le plus éloigné est vu en double. Donc, vous et moi, nous voyons en permanence en double la totalité ou presque de notre espace visuel, sauf une toute petite région que nous appelons l'horoptère, mais nous ne nous y attarderons pas. De même, si vous mettez vos deux index, toujours l'un derrière l'autre et que vous fermez l'œil gauche, en supposant que vous regardiez l'index le plus éloigné, vous constaterez que l'index le plus proche est à gauche de l'index le plus éloigné. Et, en revanche, si vous fermez l'œil droit vous constaterez que l'index le plus proche est à droite de l'index le plus éloigné. C'est ce que nous appelons la disparité. Et cette différence est tout à fait essentielle. Elle est liée à l'écart interpupillaire. C'est à dire que le cerveau reçoit de chaque œil une image qui est à la fois semblable et différente. Et la vision stéréoscopique est basée sur cette ressemblance et cette dissemblance. En découle une conséquence immédiate, c'est que le sens du relief aura automatiquement un rapport avec la distance, et que nous n'aurons pas de sens du relief dans la vision lointaine. La stéréoscopie ou sens du relief peut être également testée de façon très simple par ce que l'on appelle le test des deux crayons : L'observateur prend un crayon, le place verticalemen' à 40/50 centimètres du sujet examiné, le sujet prend le deuxième crayon également verticalement et d'un mouvement rapide (c'est essentiel) vient placer l'extrémité inférieure de son crayon sur l'extrémité supérieure de crayon de l'observateur. On constate que le sujet normal réussit très bien ce test. Si le sujet ferme un oeil, automatiquement il va vi.ser à côté, de même avec les deux yeux ouverts si sa vision stéréoscopique est anormale. Tout cela est la conséquence de notre vision binoculaire, donc conséquence de la vision stéréoscopique. Enfin, revenons à la vision double. Nous voyons double lorsque nous explorons cette diplopie dite physiologique, mais dans la vie de tous les jours cette situation serait insupportable. Or ce phénomène qui nous permet de supporter cet environnement vu double s'appelle la neutralisation, c'est-à-dire que le cerveau va utiliser différents systèmes pour privilégier soit l'œil droit soit l'œil gauche, soit les deux yeux, et reconstruire une image de la réalité qui n'est pas exactement la réalité. On est en droit de penser que nous ne voyons pas tout à fait le monde tel qu'il est, mais tel qu'il est reconstruit par notre cerveau. Donc la base de la vision binoculaire repose sur une image fournie par les deux yeux, eî de bonne qualité. Il faut également que les deux axes visuels, (c'est-à-dire les deux fovéolas) soient orientés dans la même direction, et le strabisme rompt cet alignement de façon radicale. La vision binoculaire nécessite également l'existence d'une fonction cérébrale, fonction binoculaire. A partir de ce processus chaque œil va envoyer au cerveau une image bi-dimensionnelle qui, là, subira un traitement à la fois complexe et paradoxal. Va se produire un repérage des similitudes, représenté par la fusion, mais qui sera accompagné d'un repérage des différences et c'est à partir des différences que le cerveau va traiter le signal et reconstruire une image tridimensionnelle. Nous constatons une situation de conflit : recherche des similitudes avec recherche des différences. Mais pour que ce système fonctionne de façon harmonieuse, il est 23 indispensable que les images soient de bonne qualité, soient de même qualité, que l'alignement oculaire sur le même objet soit parfait, qu'il y ait une possibilité de traitement du signal, la vision stéréoscopique étant une cerise sur le gâteau. Claude Speeg-Schatz a évoqué les étapes du développement monoculaire chez le bébé, je ferai un petit aparté : si 3/lOèmes à 6 mois correspondent sensiblement à la moitié de la fonction visuelle de l'adulte, ce sont des performances déjà très satisfaisantes. La vision stéréoscopique cliez l'enfant apparaît de façon brutale vers l'âge de six mois et elle est quasiment d'emblée à son maximum. Elle est liée à la densité synaptique, dont l'explosion se situe aux alentours de six mois. Et d'emblée c'est une fonction rapidement très performante. La vision binoculaire peut être explorée en clinique de façon simple par la perception simultanée, (la fusion et la fusion stéréoscopique sont des tests réservés aux orthoptistes) et en clinique simple on peut utiliser la vision stéréoscopique. La vision stéréoscopique est un excellent test pour évaluer la vision binoculaire. Il faut séparer l'information visuelle de chaque œil et en général cela est fait par un procédé haploscopique. On distingue deux types de tests ; les tests à disparité de contours dont le prototype est le test de la mouche - qui est un test grossier - et les tests à points aléatoires ou tests de stéréoscopie fine et nous en avons trois es.sentiellement : le test de Lang, le test de Randot, le test de Titmus Dans une situation clinique, il est simple d'évaluer un test : il suffit en situation d'examen de fermer un oeil. Si vous voyez les tests de vision stéréoscopique, (moi je descends facilement par exemple lors des tests de Wirt au Wirt 6 ) cela prouve qu'en situation monoculaire vous avez déjà une bonne perception stéréoscopique. Et donc ce n'est pas un bon test. Un autre exemple, c'est le test de Lang 2 où un sujet habile arrive à voir le test en situation monoculaire. Là aussi ce sont des tests qu'il faudra manipuler avec précaution. La vision binoculaire normale correspond à une stéréoscopie de 80 à 120 secondes d'arc. N'oubliez pas que le Lang 2 descend à 200 secondes d'arc, donc l'on n'est pas sîir d'une normalité avec un tel test. Une bonne acuité visuelle est nécessaire pour obtenir une bonne vision stéréoscopique, et la bonne acuité visuelle dépend de la similitude d'acuité visuelle entre les deux yeux. Mais si une bonne vision binoculaire peut très bien s'accompagner d'un trouble réfractif tel qu'une myopie ou une hypermétropie, elle n'est absolument pas le garant de l'absence d'amétropie. Comme il est écrit plus haut, la vision binoculaire nécessite également im très bon alignement des axes visuels. En effet le système exige une précision inférieure à 1800 secondes d'alignement, alors qu'en clinique notre précision est très modérée puisqu'un observateur entraîné a une précision de 120 minutes d'arc ce qui est tout à fait grossier par rapport aux exigences de l'alignement de la vision stéréoscopique fine. Enfin il faut une vision binoculaire cérébrale élaborée. Pour nous résumer, une vision stéréoscopique normale nous indique : - qu'il existe une bonne vision binoculaire, qui nous dit qu'il y a absence d'amblyopie fonctionnelle et absence de déviation permanente, - un alignement normal des axes visuels au moment de l'examen, et une absence de strabisme congénital. Mais elle ne nous dit pas une ab.sence d'amétropie, car on peut très bien avoir une vision binoculaire normale avec une amétropie significative. Elle ne nous dit pas une absence d'amblyopie réfractive ou organique, elle ne garantit en aucune façon l'absence de phories et de troubles oculomoteurs. 24 La vision stéréoscopique est la fonction la plus raffinée du système visuel. Son apparition est très précoce dans la vie et je n'insisterai jamais assez auprès de tous pour que son exploration soit faite par des protocoles rigoureux. Elle nous permet une approche globale et précise d'un certain nombre de fonctions visuelles dont j'ai longuement parlé. Nous avons vu que la normalité ne permet pas d'éliminer en particulier une amétropie, une amblyopie modérée et une atteinte du système oculomoteur. L'étude de la fonction binoculaire permet une approche globale de la fonction visuelle dans son ensemble, mais cela ne peut en aucune façon nous éviter d'explorer la réfraction et le fond d'œil. Et enfin on doit se rappeler que binoculaire n'est pas synonyme de bi-oculaire. 25 AMBLYOPIE ET STRABISME Docteur Jean-Claude CHARLOT Ophtalmologiste - Paris Je voudrais tout d'abord remercier Monsieur Galceran et l'A.S.N.A.V. d'avoir bien voulu m'inviter à traiter le chapitre « amblyopie et strabisme chez l'enfant ». Comme vous l'imaginez cependant, nous ne pourrons que survoler la question, L'AMBLYOPIE Définition Qu'est donc l'amblyopie fonctionnelle ? Plusieurs définitions ont été proposées : Bangartner en 1953 disait que c'était une diminution de l'acuité visuelle sans lésion organique, ou avec une lésion d'importance proportionnelle à l'intensité de cette diminution. Madame Godet-Joly parle d'une vision médiocre, intermédiaire entre la vision normale et la cécité observée chez l'enfant. Monsieur Lantony parle d'une diminution uni ou bilatérale, fonctionnelle ou organique, de certaines fonctions visuelles, concernant surtout la discrimination des formes. En clair, il s'agit d'un enfant qui présente une mauvaise vision d'un œil. L'amblyopie peut être uni ou bilatérale, on peut la classer .selon l'importance de la baisse d'acuité visuelle, et on parlera d'amblyopie profonde, moyenne ou légère selon la fixation de l'œil atteint. Ou la fixation peut être centrée, ce qui est garant d'un bon pronostic, ou elle peut être excentrée, ce qui demandera un traitement plus long, ou encore excentrique et de mauvais pronostic. Enfin, et c'est ce qui est essentiel, il faut différencier l'amblyopie organique et l'amblyopie fonctionnelle. Le diagnostic étiologique de l'amblyopie en effet, - à savoir différencier si elle est organique ou fonctionnelle - est fondamental. Dans l'amblyopie organique, il peut y avoir tout d'abord une première cause que représente un obstacle au trajet de l'image vers la rétine par altération de la transparence des milieux oculaires. Cette opacité peut siéger d'avant en arrière sur la cornée et il existe des opacités cornéennes congénitales. Plus en arrière, ce peut être une cataracte congénitale. Une uvéite peut avoir entraîné des troubles de la transparence des milieux oculaires, ainsi que l'atteinte du corps vitré. Enfin cette amblyopie peut être due à l'atteinte de la rétine, soit par une cicatrice contractée en cours de grossesse mais surtout il faut savoir éliminer une tumeur endoculaire et notamment le rélinohlaslome. L'amblyopie organique peut enfin être liée à une anomalie du nerf optique ou des voies optiques, et toutes ces étiologies seront reconnues par l'examen ophtalmologique éventuellement suivi d'investigations radiologiques, je veux parler là de scanner ou d'I.R.M.. M É T H O D E S DE DIAGNOSTIC En effet ces amblyopies organiques doivent être vite reconnues car elles imposent un traitement propre, sans retard, pour sauver la vue, mais parfois, elles menacent le pronostic vital et c'est alors pour sauver la vie. Devant un enfant amblyope unilatéral, ce n'est qu'après avoir éliminé une cause organique que l'on portera le diagnostic d'amblyopie fonctionnelle. Tout en 26 sachant que l'on peut toujours se tromper ou être passé à côté du diagnostic d'amblyopie organique, et qu'il faudra alors toujours garder la puce à l'oreille et repenser à une éventuelle cause organique, et à une amblyopie qui réagirait mal au traitement. C'est alors que l'on débutera le traitement après un examen ophtalmologique complet et rigoureux qui permettra de reconnaître la cause de cette amblyopie fonctionnelle. En effet, l'amblyopie reconnue par la lecture d'optotypes adaptés à l'âge de l'enfant ou différemment, se poursuivra par - la recherche d'un trouble oculomoteur en examinant le mouvement de chaque œil, des deux yeux ensemble, avec le test de l'écran dans les neuf positions du regard. - un examen biomicroscopique à la lampe à fente, à la recherche d'une atteinte des transparences des milieux oculaires et enfin - l'étude de la réfraction sous cycloplégiques qui e.st le moment capital de l'examen ophtalmologique et que rien ne peut remplacer à l'heure actuelle. En effet la mise au repos de l'accommodation de l'enfant (qui peut accommoder de façon fantastique) repose sur l'examen après instillations de collyre cycloplégique qui permet seul de déterminer l'amétropie de l'enfant. Signalons au passage que cet examen, utile jusqu'à l'apparition de presbytie, permet de déterminer l'anisométropie de l'enfant et la prescription de la correction optique. L'étude de la réfraction sous cycloplégiques en utilisant l'atropine ou le cyclopentolate selon les indications et essentiellement l'âge de l'enfant, se fait à l'autoréfractomètre dès que l'âge de l'enfant l'autorise, avec contrôle de l'acuité visuelle corrigée. De plus, le collyre cycloplégique induit une mydriase, il faut profiter de cette dilatation pupillaire pour examiner le fond d'œil. La vision binoculaire chez l'enfant se développe à partir de l'âge de trois à quatre mois pour être efficace vers l'âge de six à sept mois. Cette période sensible correspond à des modifications anatomiques, essentiellement la croissance axiale des globes oculaires et la correction de leur divergence néo-natale, et également des modifications histologiques avec des colonnes de dominance qui s'établissent par compétition, de la naissance jusqu'à l'âge de six mois par multiplication des connexions synaptiques. La période sensible correspond à la mise en place du système par invasion corticale de messages provenant simultanément des deux yeux. Une première phase précoce rapide (de la naissance au sixième/dixième mois) pour la stéréoscopie, et le traitement du mouvement de poursuite, plus tard jusqu'à l'âge de neuf ans pour l'acuité visuelle spatiale fine. Vous comprendrez que toute difficulté de maturation pendant cette courte période entraînera des troubles de la vision binoculaire et des mouvements de vergence. L A STEREOSCOPIE ET LA FUSION. La fusion binoculaire se développe à trois mois, puis la stéréoscopie vers l'âge de six mois à condition que les images soient identiques sur les deux fovéas. En cas d'anisomélropie à l'origine de deux images différentes sur la rétine, - l'une nette et l'autre plus ou moins floue - cette anisométropie sera génératrice d'une amblyopie qui empêchera la fusion des images, et pourra même favori.scr un strabisme. Vous imaginez ce que peut voir un enfant qui a une différence entre les deux yeux avec l'image nette fournie par l'œil droit pour lequel le trouble réfractif est inexistant ou mineur, et l'image perçue par l'œil gauche dont l'amétropie n'e.st pas corrigée. Amblyopie et strabisme sont intimement liés. S'il existe des cas d'amblyopie sans strabisme, s'il existe des cas de strabisme sans amblyopie, ils demeurent à l'origine l'un de l'autre, retentissent l'un sur l'autre, peuvent à tout 27 moment se réinstaller ou s'aggraver et réciproquement, en cours de traitement. Tout ceci nécessite une surveillance prolongée. Si le strabisme peut être à l'origine d'une amblyopie par non usage de l'œil dévié, l'amblyopie par perte de la fixation de l'œil atteint et du lien binoculaire, avec rupture de la fusion, peut entraîner un strabisme. Nous en avons la preuve quotidiennement par la survenue de troubles oculomoteurs secondaires à une amblyopie acquise post traumatique chez des patients antérieurement indemnes de tout strabisme. Chez eux, en cas de perte définitive de la fonction visuelle d'un œil par accident ou de non restauration de la fonction visuelle, à cause par exemple d'une cataracte traumatique non corrigée, on voit fréquemment apparaître un strabisme dans de tels cas. LES TRAITEMENTS La correction optique totale de l'amétropie, déterminée par l'étude de la réfraction sous cycloplégiques, est le premier temps obligatoire dans la prise en charge de l'amblyopie et du strabisme. Cette correction optique permet de réduire l'angle de déviation slrabique notamment en cas d'hypermétropie, il y a une relation évidente entre l'accommodation et la convergence. Vous voyez là un enfant sur la diapositive de gauche qui pré.sente un strabisme convergent de son œil droit et qui est corrigé par le port de la correction optique totale. Amblyopie et strabisme sont liés. En effet au moment du traitement de l'amblyopie par occlusion, par opticlude sur la peau, il est classique d'observer une augmentadon de l'importance du strabisme lors de ce traitement par occlusion. Il faut ab.solument ne pas oublier d'en prévenir les parents. Le traitement de l'amblyopie est obligatoire. Amblyopie et strabisme sont indissociables pendant toute la période de plasticité cérébrale et cela s'échelonne ju.sque vers l'âge de dix ans environ, avec vérification régulière de la réfraction .sous cycloplégiques afin d'adapter en permanence la correction à la réfraction qui, elle, évolue. Avec un traitement d'entretien et de prévention de la récidive d'amblyopie, toute rechute d'amblyopie peut retentir sur l'équilibre oculomoteur obtenu, risque d'autant plus important que le résultat esthétique est satisfaisant, et que les parents ne sont plus tentés de faire consulter leurs petits enfants. Enfin l'amblyopie n'a pas fini d'embêter les patients strabiques, car même en cas d'intervention sur le strabisme plus tardif, ces patients qui présentent une amblyopie unilatérale ne sont pas à l'abri d'une diplopie post opératoire. L'amblyopie donc imprime de sa marque toutes les phases évolutives du strabisme. Considérons maintenant à l'envers strabisme et amblyopie. Le strabisme entraîne une amblyopie de l'œil dévié par non usage de cet œil en cas de strabisme non alternant. En dehors des strabismes congénitaux, il est difficile de dire si c'est le strabisme ou l'amblyopie qui est à l'origine de l'autre, c'est la question permanente de « l'œuf ou la poule, qui est à l'origine l'un de l'autre », une amblyopie anisométropique pouvant transformer un micro en macro strabisme et un micro strabisme primaire pouvant induire une amblyopie qui pourra à son tour retentir sur le strabisme et le décompen.ser. L'amblyopie unilatérale fait du patient qui en est atteint un borgne fonctionnel avec un risque de cécité pratique en cas de perte du bon oeil. Le dépistage et le traitement de l'amblyopie sont donc un devoir d'assistance à personne en danger potentiel et tout doit être mis en oeuvre pour l'éradiquer. L'amblyopie est encore source de nuisance dans les tâches quotidiennes, le travail et l'écran, la conduite automobile avec les conséquences que vous imaginez. 28 Quelles sont les causes de cette amblyopie ? - En premier lieu il y a l'anisométrople. Qu'est-ce donc? Ce sont des images rétiniennes différentes. Le cerveau préfère l'image la plus nette et il néglige l'autre. Cela entraîne une privation unilatérale relative et une interaction binoculaire anormale qui peut s'associer avec une amblyopie strabique. Elle est le fruit d'une découverte de dépistage par la cycloplégie. Il faut savoir qu'une différence de 1 à 1,5 dioptrie d'équivalence sphérique entre les deux yeux peut la provoquer. - La deuxième cause d'amblyopie, c'est le strabisme. Le strabisme patent avec non usage de l'œil dévié, mais lui au moins a le mérite de faire consulter rapidement l'enfant, ce qui permet le diagnostic précoce et la prise en charge immédiate. Mais surtout il faut connaître le micro strabisme qui est redoutable car il ne se voit pas. En absence de déviation évidente des axes oculaires existe le même risque d'amblyopie que pour le strabisme patent, et il sera dépisté par l'examen ophtalmologique. - Il y a également les amétropies fortes bilatérales, surtout l'hypermétropie forte non corrigée qui nécessite un effort accommodatif trop important pour permettre une vision nette, effort que l'enfant ne peut pas effectuer, d'oij résulte une vision floue permanente avec fréquemment une é.sodéviation liée à cet effort accommodatif, qu'on doit traiter par la correction optique totale avec une récupération visuelle progressive. Vous pouvez imaginer le retentissement sur la découverte de l'environnement et l'éventuel développement psychomoteur en cas d'amétropies fortes ignorées. Le dépistage des facteurs de l'amblyopie repose donc sur l'examen ophtalmologique, essentiellement l'étude de la réfraction sous cycloplégiques en l'absence de méthodes actuelles de remplacement fiables. Dans la vie de l'enfant, une prise en charge précoce à une période de plasticité cérébrale, et un traitement adapté permettent une guérison rapide. Le dépistage précoce de l'amblyopie nécessite une coopération pluridisciplinaire de tous les acteurs concernés par l'enfance : les pédiatres, les centre de P.M.I., les personnels de crèche, les médecins .scolaires, les instituteurs, les opticiens, les orthoptistes, les ophtalmologistes et je m'excuse envers ceux que j'aurai pu oublier. Il faut amener tous les enfants à un examen de dépistage et si ce n'est pas possible, au minimum les enfants à risques. L'éradication de l'amblyopie pose donc le problème d'un dépistage généralisé chez le petit enfant selon des modalités à définir. L'amblyopie représente un coût pour la société, c'est un problème de santé publique. Dans cette lutte contre l'amblyopie, il faut souligner l'importance des campagnes de sensibilisation et de communication auprès du grand public par les médias telle que celle que l'A.S.N.A.V. a toujours menées depuis sa création et dont nous la remercions. 29 L'ENFANT A RISQUE ET LES PATHOLOGIES Professeur Bernard ARNAUD Ophtalmologiste - C.H.U. Montpellier Ainsi qu'il est mentionné plus haut, 20 % des enfants qui entrent à l'école présentent une mauvaise vision. Cette mauvaise vision de l'enfant peut être en rapport avec un trouble de la réfraction ou un strabisme. On peut alors essayer une correction par verres ou une rééducation par occlusion mais souvent la mauvai.se vision peut être malheureusement aussi en rapport avec des affections organiques parfois impossibles à traiter, et c'est ce sujet que je vais aborder en vous pré.sentant simplement quelques unes de ces affections. Je propo.se, sur une coupe longitudinale de l'œil, un rapide rappel de sa configuration avec : - en avant la cornée transparente, - puis la sclère opaque qui forme toute la couverture de l'œil, - au centre en avant le cristallin, lentille dont l'opacité progressive avec l'âge donnera la cataracte, - puis l'iris, diaphragme qui permet plus ou moins l'entrée de lumière dans l'œil, - l'hr.meur aqueuse qui gonfle tout l'intérieur de cet œil, qui exerce une pression sur les différents éléments (qui dans certains cas peut être en excès, et donner lieu dans le glaucome à des altérations du nerf optique, des altérations de la cornée), - au fond la rétine qui tapisse la face interne postérieure de l'œil. Il est indispensable aussi de rappeler l'importance de la macula. Sur les deux centimètres de surface rétinienne la macula occupe un millimètre, et si une pathologie l'altère ou la détruit, l'acuité visuelle va descendre à un ou deux dixièmes, ou inoins. LES MALFORMATIONS CONGÉNITALES Certaines sont sans possibilité thérapeutique chez l'enfant, tel le défaut complet du développement du globe oculaire, heureusement très rare. Plus souvent on a affaire à des microphialmies mais là aussi la vision est définitivement compromise. 11 y a également certaines malformations des annexes, on ne pense pas par exemple à celles des paupières qui peuvent donner des troubles de la vision mais être corrigées. Tel le plosis palpébral qui provoque une cécité s'il recouvre complètement la pupille. Un petit ptosis peut poser un simple problème esthétique que l'on corrigera lorsque l'enfant aura six à huit ans. Par contre un autre enfant peut pré.senter une paupière envahie par un angiome, qui .'•ecouvre la pupille. Dans ce cas là aucune impulsion lumineuse ne pénètre dans l'œil, le cerveau ne sera pas stimulé, le risque d'amblyopie est présent et très rapide, il faut donc opérer d'urgence en enlevant cet angiome et en libérant la paupière et l'œil. Il peut exister aussi des anomalies de développement des différents tissus oculaires : • En premier lieu des anomalies de la cornée avec des opacités, et dans le cas d'une sclérocornée, (opacification de la cornée qui devient blanche comme la sclère qui l'entoure, deux phases évolutives pour cette sclérocornée) donne une vision extrêmement mauvaise. 30 voire nulle. Mais également on peut constater une absence d'iris dans l'aniridie.. Il y a donc un épuisement considérable par absence de diaphragme limitant l'entrée de la lumière dans l'œil, et l'enfant aura aussi une vision des plus mauvaises. Dans le cas d'une agénésie de la macula, ou bien parfois d'absence de rétine centrale dans le colobome maculaire, le développement de toute la région centrale de l'œil ne s'est pas fait, il n'existe pas de macula, l'enfant a simplement une vision périphérique, et on n'a aucune possibilité de récupérer cette vision centrale. • Comme chez l'adulte on peut découvrir des cataractes chez, l'enfant. La cataracte congénitale est très particulière. On va la diagnostiquer dans certaines circonstances. Tout d'abord la présence d'une pupille blanche, parfois l'existence d'un strabisme, un nystagmus qui apparaît avant l'âge de six mois avec ses petits battements oculaires. Il faut surveiller l'enfant si la cataracte est partielle. En principe on évite d'opérer la cataracte si on pense qu'elle laisse persister une acuité visuelle par exemple de l'ordre de 4 dixièmes, on va se contenter de la surveiller. En revanche il va falloir opérer très rapidement si la cataracte est unilatérale, et à plus forte raison si elle est bilatérale et importante, en raison de l'importance du développement normal de la vision sur le développement psychomoteur de l'enfant. Si on opère trop tard, s'installera une amblyopie définitive de cet œil. Ces cataractes s'opèrent comme chez les adultes en mettant des implants à l'intérieur de l'œil. • Ensuite une autre maladie que l'on a plutôt l'habitude d'observer chez l'adulte, c'est le glaucome congénital. Il est très diffèrent de celui de l'adulte. Les premiers signes sont parfois représentés chez l'enfant très jeune par un larmoiement chronique, une photophobie, puis la pression qui augmente à l'intérieur de l'œil va le déformer. En effet, l'œil de l'enfant (à l'instar de tous ses tissus) a des tissus extrêmement souples qui se laissent facilement déformer. En découlera l'augmentation de la taille du globe oculaire avec en particulier augmentation de la taille de la cornée. Par la suite, l'hyperpression dans l'œil va donner des opacifications de cette cornée, qui peuvent être irréversibles. Le seul traitement est la chirurgie, à réaliser là aussi parfois dans les premiers jours de la vie, sous peine d'une très faible récupération. Il existe quelques autres affections. L'albinisme oculaire par exemple, qui est une maladie génétique, touche environ 1 sur 20 000 nouveaux nés, elle est non évolutive, souvent associée à un albinisme cutané, les iris .sont clairs, transilluminables, la rétine est transparente. L'éblouissement par la lumière est majeur et ces enfants sont extrêmement gênés. L'acuité visuelle est de l'tirdre de un dixième avec présence de nystagmus là aussi. La rétine est très pâle, il y a simplement une très petite présence de rétine pigmentée dans la région maculaire. Un élément est d'actualité aussi alors qu'il avait été négligé pendant très longtemps, on n'en parlait pratiquement plus, il s'agit de la rétinopathie du prématuré. La vascularisation de la rétine périphérique se fait normalement chez l'embryon après la trentième semaine de gestation. Les enfants nés à moins de 32 semaines, donc sept mois et demi environ, sont à risques. En effet, à la naissance, la rétine périphérique ne va pas être vascularisée et dans près de la moitié des cas cette non va.scularisation de la rétine périphérique va se transformer en une maladie. Il va y avoir néovascularisation avec risques d'hémorragie, décollement de rétine et menace de cécité. La surveillance post natale doit être très rigoureuse chez ces enfants et au moindre signe d'apparition de ces néo-vaisseaux, il faut traiter. Or nous avons de plus en plus de prématurité, car il y a eu des progrès considérables dans la réanimation néo-natale et ces problèmes que nous avions tendance à oublier se posent à nous maintenant très souvent. Quant au rétinoblastome c'est une des tumeurs extrêmement graves chez l'enfant. Cette tumeur est maligne, souvent d'origine génétique, elle touche le jeune enfant (un pour 20 000 naissances environ) et elle peut atteindre les deux yeux. En général, le diagnostic est fait entre huit mois et deux ans et demi environ. 11 se fera devant un strabisme, et une leucocorie, entre un mois et un an. Ces tumeurs sont radio-.sensibles. Elles peuvent être traitées par laser, cryolhérapie, chimiothérapie, mais il y a un risque considérable si cette tumeur .sort de l'œil, c'est-à-dire si elle atteint le nerf optique et dépasse la lame criblée. Il y a alors parfois nécessité d'énucléation, et un risque vital avec possibilité de métastases. On saisit donc la nécessité absolue d'un diagnostic aussi précoce que possible. J'aborde très rapidement le problème des maladie.s génétiques rétiniennes. Il y a quantité de maladies génétiques rétiniennes mais beaucoup vont s'exprimer plus tardivement chez l'enfant, chez l'adolescent, voire même chez l'adulte. J'en cite simplement deux : - L'amaurose congénitale de Leber se révèle dans les premiers mois de la vie. Elle marque une atteinte assez brutale et importante avec manque d'éveil visuel, cécité rapide et existence parfois au fond de l'œil d'un petit remaniement maculaire - la rétinopathie pignientaire, parfois associée à des phénomènes de surdité, est une autre affection très connue mais elle touche rarement l'enfant, (cependant 5% pour des cas de jeunes enfants),. Il y a de toutes façons chez toutes les personnes atteintes de cette affection dès le plus jeune âge une mauvaise vision crépusculaire et nocturne mais 5% des enfants peuvent déjà être atteints par rétrécissement du champ visuel. En conclusion, il y a de très nombreuses affections héréditaires qui donnent chez l'enfant des troubles oculaires graves sans possibilité thérapeutique actuelle. Mais il ne faut pas demeurer sur cette impression désagréable de maladies graves qui vont laisser des enfants aveugles. Actuellement arrivent tous les progrès de la biologie moléculaire qui ont permis de localiser de très nombreux gènes anormaux sur les quelques centaines qui gouvernent notre vision. Environ 120 gènes ont déjà été identifiés, et à chacun on a pu associer une maladie oculaire précise, une maladie génétique précise. Connaissant ces gènes, on peut guetter alors la modalité d'apparition de la maladie, et peutêtre plus tard savoir comment la corriger grâce à l'apport de gènes normaux ou de leurs sécrétions. Il faut aUendre de l'avenir la possibilité de traitement par thérapie génique d'un grand nombre de ces maladies, et ainsi laisser de l'espoir à ces enfants. 33 EPIDEMIOLOGIE DES AMETROPIES DESCRIPTION ET ÉVOLUTION AVEC L'ÂGE Docteur Guy CLERGEAU Ophtalmologiste - Paimpol A) INTRODUCTION Il s'agit d'un sujet essentiel pour justifier et définir la stratégie d'un éventuel dépistage. Souvent considéré comme résolu, ce problème est en réalité complexe et pas aussi consensuel que peut le faire croire un survol de la littérature. Si l'on s'en tient aux conclusions les plus apparentes, moins de 10% des réfractions sont susceptibles de poser problème, avec un risque plus particulier d'environ 3% pour le strabisme et autant pour l'amblyopie. En fait la première condition pour réaliser une analyse critique objective est d'établir des critères de comparaison, ce qui nous amène en premier lieu à préciser définitions et règles méthodologiques. B) DEFINITIONS ET METHODOLOGIE I) Que doit-on entendre par amétropie? En ce qui nous concerne ici, nous pouvons éliminer d'emblée une définition purement physique qui recouvre l'ensemble des situations optiques statiques ne correspondant pas à l'emmétropie, c'est-à-dire le 0 optique. L'œil étant pour sa part un système adaptatif, autofocalisateur (mais dans une certaine limite), nous pouvons dire que l'amétropie fonctionnelle correspondra à toute réfraction non compatible avec une acuité normale (compte tenu de l'âge) et avec une absence de trouble fonctionnel (céphalée, fatigue) et / ou de trouble moteur (strabisme). Cette définition exprime la notion de limites pour la réfraction physiologique, lesquelles vont varier avec l'âge, mais aussi avec les individus qui n'ont pas tous la même capacité de compensation en particulier accommodative. Il en résulte que les limites de référence de la réfraction physiologique seront représentées par une courbe et non par des valeurs fixes, et que ces normes auront une certaine épaisseur (d'au moins 0,25D) pour tenir compte de ces variations individuelles mais aussi de toutes les incertitudes de mesures et de calculs. Enfin et surtout, la définition précédente d'amétropie fonctionnelle doit elle même être subdivisée en 2 aspects : 34 • • d'une part, les amétropies simples qui entraînent des perturbations spontanément ou rapidement réversibles avec le seul port de la correction optique. d'autre part, les amétropies amblyogènes ou strabogènes, généralement qualifiées de facteurs de risque. II) METHODOLOGIE Celle-ci concerne au moins 4 aspects : - le protocole technique et pharmacologique - l'analyse statistique - la description paramétrique - la détermination des normes physiologiques > Le protocole technique a) L'instrumentation utilisée ne semble pas avoir une importance significative (skiascopie, photoréfraction, autoréfractométrie) mais la skiascopie est généralement considérée comme la technique de référence en particulier chez le tout jeune enfant. b) L'utilisation ou non de la cycloplégie (atropine ou cyclopentolate) est le véritable élément de discussion. Les auteurs anglo-saxons qui ont réalisé des études comparatives ont conclu que les résultats sont assez similaires, en tenant compte d'un correctif d'environ 2D sphériques pour le tonus accommodatif de base (réfraction manifeste). Certaines publications concernant l'évolution de la réfraction laissent toutefois penser que l'évaluation de cette accommodation de base n'est pas toujours parfaitement confirmée (Mohindra[8|). Dans une situation de dépistage, le but est d'utiliser la méthode donnant le meilleur compromis entre simplicité et efficacité, et l'examen sans cycloplégie reste probablement compétitif. Mais dans l'objectif d'apporter une évaluation la plus précise possible des anomalies réfractives et donc de leur prévalence, la cycloplégie apparaît indispensable et sauf exception nous ne retiendrons que les études réalisées avec ce protocole. > L'analyse statistique 1^'évolution de la distribution des réfractions peut faire l'objet d'une étude transversale et d'une étude longitudinale : a) L'étude transversale apparaît être la plus adaptée à l'analyse épidémiologique puisqu'elle prend en compte pour chaque tranche d'âge non seulement les anomalies congénitales mais aussi celles apparues secondairement. Le lieu optimal pour sa réalisation est manifestement le milieu scolaire. Malheureusement le moyen de sélection est essentiellement basé sur des examens subjectifs dont on connaît le caractère aléatoire. Seuls les sujets suspects bénéficient de vérifications skiascopiques et le recueil final des données est loin d'être exhaustif. Cette étude peut également être réalisée en milieu ophtalmologique, mais le recrutement est ici le plus souvent biaisé, en particulier à partir de l'âge de 3-4 ans où les examens dits systématiques sont souvent orientés par l'existence d'antécédents familiaux. A partir de cet âge l'interprétation statistique des données est sujette à caution puisque les sujets normaux ont tendance à être exclus. 35 b) L'étude longitudinale est généralement du domaine de l'ophtalmologiste et la cycloplégie est souvent systématiquement utilisée. Le handicap habituel est ici la grande difficulté à réaliser un suivi complet pour l'ensemble des sujets. On peut en effet constater qu'environ un quart de l'échantillon disparaît le plus souvent à chaque nouvelle étape du contrôle. En fin de parcours il s'avère nécessaire d'utiliser des hypothèses de similitude pour les dossiers non revus afin de limiter les biais d' une .sélection probable de la pathologie. > La description paramétrique Celle-ci amène à porter 2 regards différents sur la notion d'amétropie: a) d'une manière générale, les publications parlent de prévalence de l'hypermétropie, de la myopie, de l'astigmatisme et de l'anisométropie. Cette description "mono paramétrique" ne donne toutefois qu'une idée approchée de l'incidence exacte pour l'individu pris dans sa globalité. b) L'analyse globale nécessite donc de tenir compte pour un même sujet de l'ensemble des paramètres, ce que nous avons qualifié d'analyse "multi-paramétrique". C'est essentiellement cette approche qui permet d'exprimer la prévalence des sujets amétropes. > La détermination des normes physiologiques Deux abords différents ont été piroposés : la méthode empirique et la méthode statistique • méthode empirique Celle-ci est à la fois prospective et rétrospective. Elle consiste à déterminer un niveau d'amétropie pour lequel on voit apparaître un risque significatif de strabisme ou d'amblyopie. Déterminées pour plusieurs paramètres, ces valeurs sont qualifiées de facteurs (réfractifs) de risque (Ingram[6,7j, Atkin.son[3], Abrahams.son[l]), Cette méthode qui ne s'intéresse donc pas à l'impact visuel direct des amétropies est par ailleurs très liée à la notion d'antécédent familial. • méthode statistique Elle est basée sur le constat fait de longue date que la distribution des réfractions chez l'homme est de nature approximativement gaussienne. En dehors du paramètre de symétrie que constitue la moyenne, il est surtout intéressant d'util'ser la notion d'écartype ou déviation standard. Cette dernière, en dehors de sa signification graphique, traduit le regroupement ou la dispersion des valeurs autour de la moyenne. Mais quel que soit le profil de la courbe, le contingent inclus dans l'espace m ± I DS, regroupe approximativement les 2/3 de la population étudiée et ce groupe est généralement considéré comme la partie physiologique de l'échantillon lorsque celui-ci est de nature biologique. En dehors de la limite d'un écartype, l'utilisation de 2 et 3 écartypes permet de qualifier une population nettement anormale, celle-ci ne représentant plus qu'environ 4 et 2% de l'échantillon. Ces résultats sont à peu près équivalents à ceux donnés par l'intervalle de confiance de 95% . Appliquée aux différentes tranches d'âge, l'analyse gaussienne détermine l'évolution des normes physiologiques, sans définir d'évolution ou de ri.sque particulier. 36 C) RESULTATS > Bilan initial Tous les travaux concernant le dépistage des anomalies réfractives confirment pour période optimale l'âge de 9-12 mois . C'est donc elle qui servira de référence et de point de départ pour les études longitudinales. 1) Recherche des facteurs de risque Pour cette période, 3 références seulement semblent devoir être retenues. On constatera d'emblée que chacun des auteurs ne retient pas l'ensemble des paramètres réfractifs et que les valeurs critiques ne sont pas toutes identiques {tableau /). Il en résuite que les comparaisons de prévalence sont difficiles en particulier si l'on tient compte de l'astigmatisme (tableaux 2a et 2b). 2) Analyse statistique Cette étude a été réalisée sur une série de 1883 examens systématiques chez des enfants âgés de 8 à 10 mois (Clergeau[3,4]). La distribution des normes selon les écartypes pour les différents paramètres figure aux tableaux 3a à 3d. Les limites critiques théoriques sont représentées par les valeurs ±1DS. Les différentes comparaisons faites avec les facteurs de risque (tableau 2) montrent une bonne concordance pour l'hypermétropie et l'astigmatisme. Pour la myopie, on peut être surpris de trouver une valeur positive, mais il s'agit d'une définition statistique et par ailleurs une réfraction cycloplégique de + 0,25D peut correspondre à une petite myopie subjective. 3) Conclusion Ces 2 études donnent globalement des résultats assez différents, môme pour des valeurs réfractives identiques, ce qui pose déjà le problème de l'évaluation skiascopique. > Évolution 1) Analyse de la littérature La situation réfractive jusqu'à l'âge de 6-7 ans peut être retrouvée dans des études transversales et longitudinales. La sphère : La quasi totalité des études portant sur l'évolution de la réfraction moyenne et de la déviation standard traduisent au moins en partie le phénomène d'emmétropisation En ce qui concerne les prévalences, on retiendra: - Preslan [9] : entre 4 et 7 ans = 0,80% d'hypermétropies > +4D et 3,10% de myopies ^ -0,50D - Angi [2] : entre 3 et 5ansl/2 = 3,6% d'hypermétropies >+2D et de myopies >-0,5D. L'astigmatisme : C'est l'amétropie qui a été la plus étudiée en raison de ses incidences possibles sur le développement visuel de l'enfant. La plupart des auteurs constatent que l'astigmatisme, fréquent avant l'âge de I an, régresse rapidement avant 2 ans. Toutefois la prévalence après cet âge varie 37 de 1 à 35% selon ces auteurs. Le seul point d'accord semble être la faible prévalence des astigmatismes forts (< 5%). L'anisométropie : Les rares travaux sur l'anisométropie montrent que seules les études longitudinales permettent une analyse correcte de son évolution. La plupart des anisométropies présentes avant 1 an régressent ou disparaissent. En revanche, les anisométropies décelées après 2 ans seraient acquises et accompagnent en particulier des amblyopies. Selon les auteurs, il existe ainsi une prévalence relativement stable de l'ordre de 3 à 6%. Conclusion : Comme pour le bilan initial, les études réfractives jusqu'à l'âge de 7 ans sont le plus souvent parcellaires et laissent entendre une faible prévalence amétropique inférieure à 10% RESULTATS PERSONNELS : a) L'étude statistique transversale (tableaux 3a à 3d) L'utilisation des écartypes permet d'établir en théorie des normes physiologiques et pathologiques pour chacun des paramètres réfractifs (sphère la plus hypermétrope ou sphère méridienne, équivalent sphérique, sphère la plus myope ou sphère de base, astigmatisme et anisomélropie). Deux éléments sont ici à retenir : • Il apparaît tout d'abord que les normes déterminées par les écartypes ne varient pas entre l'âge de 1 et 4 ans, ce qui suggère que le phénomène d'emmétropisation est peu actif pendant cette période. • d'autre part, les remarques faites sur les modalités d'examen amènent à constater qu'il faut distinguer 2 étapes : - Avant l'âge de 3-4 ans les examens subjectifs sont rarement réalisables, au moins de façon approfondie et reproductible. La détermination des normes physiologiques ne peut donc, au moins dans une première approche, être réalisée qu'à partir de la description statistique. - A partir de 3-4 ans, la statistique devient moins fiable en raison du risque de biais de recrutement, mais surtout les examens subjectifs vont permettre une confrontation avec les données cycloplégiques. En définitive, la grille des normes physiologiques sera donc composite. Malgré cette contrainte, on constate une continuité satisfaisante entre les 2 types de mesure (tableaux 4a à 4c). b) L'étude statistique longitudinale En l'absence de possibilité pratique d'évaluer directement la prévalence dans une population totale, nous pouvons essayer d'en établir une évolution théorique. La plupart des études longitudinales portent sur la globalité des échantillons exprimée par leur moyenne réfractive et dont la régression progressive traduit le processus d'emmétropisation. Par contre lorsque l'on aborde cette étude de manière différentielle, c'est-àdire en fonction du degré initial d'amétropie, on s'aperçoit qu'il existe des évolutions très 38 variables. Nous avons ainsi étudié pour ciiacun des paramètres (iiypermétropie, myopie, astigmatisme direct, astigmatisme inverse et anisométropie) 4 degrés de réfraction déterminés par les écartypes : - R > 3DS = fortes amétropies - R > 2DS = amétropies très significatives - R > 1DS = amétropies moyennes - R ±1DS = réfractions physiologiques Chacun de ces 4 groupes a été évalué à 9 mois, 2 ans 1/2, 5 ans et 7 ans. c) Résultats - Le taux d'emmétropisation Dans chacune des 20 situations il été mesuré, (ou évalué par probabilité de similitude), le pourcentage d'observations ayant évolué vers une réfraction physiologique, ce que nous avons qualifié de taux d'emmétropisation. Etant donné le faible taux de variations entre 3 et 7 ans, nous n'avons retenu que les résultats à 7 ans (tableau 5). On constate que le taux d'emmétropisation est sans ambiguïté lié étroitement au degré d'amétropie initial avec seulement quelques variations significatives en fonction des différents paramètres. - Prévalence mono paramétrique En appliquant ces probabilités à la prévalence des amétropies constatées à l'âge de 9 mois, on peut estimer ce que doit être la situation à l'âge de 7 ans {tableaux 6a et 6b). L'analyse des tableaux 6 confirme une réduction notable du nombre d'amétropies mais avec persistance encore élevée de situations non physiologiques. On notera par ailleurs l'émergence de situations pathologiques à partir du groupe physiologique initial (groupe 0). en particulier pour l'anisométropie. On fera par ailleurs remarquer que la totalisation des différentes amétropies n'a pas de signification pratique puisque les amétropies sont souvent multiples pour un même sujet. - Prévalence multi paramétrique Chaque sujet est défini par 3 paramètres (sphère, cylindre, anisométropie), ces derniers étant cotés de 0 à 3. Chacun des enfants a donc été évalué dans une situation réfractive de 0 à 3 en ne tenant compte que du paramètre le plus anormal. L'évolution de la prévalence en fonction de ces critères figure dans le tableau 7. Il apparaît ainsi : • que la prévalence des situations non physiologiques serait très élevée à 9 mois (60%) et que cette prévalence ne diminue guère que d'un tiers vers 2 ans pour rester stable ensuite. • que la proportion d'anomalies, significatives à fortes, est notable (> 15%) avec un accroissement très significatif des fortes amétropies tandis que l'amélioration globale semble essentiellement toucher les amétropies modérées. 39 DISCUSSION Il ressort des investigations précédemment exposées que l'on se trouve face à 2 ordres de résultats radicalement différents : • d'une part la recherctie des facteurs de risque donne manifestement une sous-estimation des amétropies dans leur ensemble puisque les problèmes visuels simples ne sont pas pris en compte. Même en dehors de cette limitation restrictive, il n'existe pas, semble-til, de travail relevant de manière exhaustive les troubles réfractifs. • D'autre part l'analyse statistique stricte des données skiascopiques que nous avons cumulées depuis une vingtaine d'années conduit à une prévalence totale manifestement trop élevée pour paraître raisonnable, en particulier avant 1 an. En fait ce n'est pas le processus statistique qui est ici en cause mais son utilisation partiellement erronée. En effet les données analysées, à savoir des réfractions cycloplégiques, sont des données optiques statiques , anatomiques , alors que notre objectif est de faire le bilan des amétropies fonctionnelles. Or il n'a pas été tenu compte d'une caractéristique physiologique chez le jeune enfant : la maturité du système d'intégration visuelle n'est en principe atteinte que vers l'âge de 4 ans. Pour la période initiale de référence (9-12 mois) la capacité maximale de vision donnée par l'analyse en fréquences spatiales, est de 3 à 4 dixièmes. Cela implique en toute logique que les amétropies optiques qui n'entraînent pas de baisse visuelle supérieure à cette valeur ne peuvent être considérées comme des amétropies. La grille des normes physiologiques doit donc être corrigée en conséquence, ce correctif étant lui-même variable de 0 à 4 ans. Pour la référence de 9-12 mois, ce correctif n'est en réalité simple que pour la myopie étant donné l'absence de désaccommodation: Seules les myopies supérieures à 1 dioptrie seront prises en compte. Pour les autres paramètres, la situation est plus approximative et par conséquent les choix un peu arbitraires : Le haut pouvoir accommodatif de l'enfant lui permet en principe de compenser une hypennétropie notable. Néanmoins la notion de sensibilité individuelle pour un tel effort prolongé nous incite à fixer le plafond à -i-3,75 D en équivalent sphérique. • L'incidence de l'astigmatisme sur le développement visuel du jeune enfant a été particulièrement étudiée. Celle-ci apparaît variable en fonction de l'amétropie sphérique associée, mais en fait .seuls les astigmatismes importants semblent poser problème. On peut toutefois penser qu'il existe une sollicitation anormale de l'accommodation à partir de 1,75D. • Le problème de l'anisométropie se pose surtout en termes de concurrence binoculaire donc très difficile à évaluer chez le jeune enfant. On peut là encore estimer qu'au-delà d'une dioptrie la situation e.st anorinale surtout si l'amétropie sphérique associée est significative. Avec ces nouveaux critères, les amétropies multiparamétriques atteignent pour notre échantillon des 9 mois une prévalence de l'ordre de 25% (5,7% hypermétropie, 1,6% myopie, 14,8% astigmatisme et 2,5% anisométropie). Après 4 ans les critères restent inchangés et la tendance est donc plutôt vers l'augmentation du nombre d'amétropies. 40 Ces chiffres pourront être comparés avec un travail réalisé par la C.P.A.M. (Caisse Primaire d'Assurance Maladie) de Paris qui réalise des examens de dépistage systématique dans des conditions identiques à notre protocole (skiascopie sous cycloplégie). Pour l'année 1995 les résultats ont été les suivants : • 9 mois , n = 4982, prévalence = 30% • 2 ans , n = 5076, prévalence = 30% • 4 ans , n = 4733, prévalence = 35%. Il faut toutefois noter que les critères réfractifs n'ont pas été précisés [10]. CONCLUSIONS Les seules données objectives dont nous disposons actuellement semblent confirmer une prévalence nettement significative des amétropies dès la naissance, et qui se confirme au fil des années malgré l'intervention indiscutable d'un certain degré d'emmélropisation. Qu'il s'agisse d'une évaluation statistique avant l'âge de 3 ans ou d'un constat réel par ia suite, on peut probablement retenir une prévalence moyenne de 30 ± 5% pour l'ensemble des amétropies fonctionnelles telles que nous les avons définies. On notera qu'il n'existe dans ce contingent que très peu de myopies puisque celles-ci n'apparaissent ou ne réapparaissent que rarement avant l'âge de 7 ans. Au sein des amétropies fonctionnelles, on retrouve le groupe, de très loin le plus étudié, de la pathologie amblyopique et strabique. Le strabisme présente une prévalence de 3-4%;. La prévalence est identique pour l'amblyopie avec 50% des cas associés au strabisme, soif un total de 5-6% pour l'ensemble de cette pathologie. Etant donné que les examens cycloplégiques montrent la participation d'une amétropie significative dans au moins 80% des cas, on peut donc retenir que cette pathologie représente 5% d'amétropies fonctionnelles contre 25% pour les amétropies simples. Etant donné que le meilleur moyen de détection et de prévention est représenté par l'examen systématique du 9° mois sous cycloplégie, il n'y a par conséquent aucune raison d'orienter le dépistage exclusivement vers la pathologie amblyopique et strabique. Ingram Atkinson Abrahams.son Myopie Sph. Mér. lAstigm.l > + 3,25 > 1,50 > -1- 3,50 < -2,00 > +3,50 >0,75 Tableau 1 - Facteurs de risque Aniso. > 1,00 > 1,25 M < -2,00 M <- ! ,00 H > 3,50 3,7% 5% 0,30% 13,3% 0,30% 1,6% Tableau 2a - Pré valence à 7-12 mois M < +0,50 Ingram Atkinson Clergeau - 14,7% 41 Ingram Atkinson Clergeau Ast>l 1,251 Ast>l 1,001 An> 1,25 An > 1,00 11,8% > 50% 1% 22,1 % 28,5% 1,8% 5% Tableau 2b - Pré valence à 7-12 mois An >0,50 8,2% 8-10m li-13m 14-21m 22-32m 33-45m 46-59m +JDS +5,75 +5,25 +5,25 +5,25 +5,10 +4,65 +2DS +4,40 +4,00 +4,00 +4,00 +3,85 +3,55 + 1DS +3,05 +2,75 2,75 2,75 2,60 2,45 M + 1,70 + 1,50 +1,50 + 1,35 + 1,35 M ,50 -IDS 0,35 0,25 0,25 0,25 0,10 0,25 -2DS -1,00 -1,00 -1,00 -1,00 -1,15 -0,85 -2,35 -2,25 2,25 2,25 2,40 -1,95 -3DS Tableau 3a - Etude transversale : Equivalent sphérique 8-10m ll-13m l4-2lm +3DS +3,50 +3,00 +3,00 +2DS +2,50 +2,00 +2,00 + 1DS + 1,50 + 1,00 + 1,00 M +0,16 -0,05 -IDS -1,25 -2DS -3DS 22-32m 33-45m 46-59m +3,00 +2,75 + 1,50 +2,00 + 1,00 + 1,00 +2,00 +0,75 -0,17 -0,13 -0,02 0 -1,00 -1,00 -1,00 -1,00 -0,50 -2,25 -2,00 -2,00 -2,00 -1,75 -1,00 -3,25 -3,00 -3,00 -3,00 -2,75 -1,50 +0,50 Tableau 3b - Etude transversale : Astigmatisme réel 3DS 3,50 3,00 3,00 2,75 2.75 1,75 2DS 2,50 2,25 2,25 2,00 2,00 1,25 IDS 1,50 1,50 1,50 1,25 1,25 0,75 Tableau 3c - Etude transversale : cylindre absolu 3DS > 1,50 > 1,50 > 1,50 > 1,50 > 1,50 2DS > 1,00 > 1,00 > 1,00 > 1,00 > 1,00 > 1,00 IDS > 0,50 > 0,50 > 0,50 > 0,50 > 0,50 > 0,50 Tableau 3d - Etude transversale : anisométropie > 1,50 ES maxi mini Cylindre maxi mini Aniso maxi mini Amétropie 3 Amétropie 2 Amétropie 1 Amétropie 0 9m +3,00 +0,25 2al/2 +2,75 0 5a +2,50 0 7a +2,00 0 9a 1,75 0 + 1,25 -1,00 +0.75 -0,75 +0,50 -0,50 +0,50 -0,25 +0,50 0 0,50 0,50 0,50 0,50 0 0 0 0 Tableaux 4abc - Normes physiologiques Hyperm Myopie Cyl + < 10% < 10% < 10% 20% 25% 20-25% 85% 70% 60% 95% 90-95% Tableau 5 - Taux d'emmétropisation à Cyl25% 30% 55% 85% 7 ans 0,50 0 Aniso 30% 40-45% 75% 95% Hyperm Aniso Myopie Cyl + Cyl0,9% 0,1% Groupe 3 0,5% 0,5% 1,1% 1,9% 1,2% 2,4% 3,2% Groupe 2 2,7% 11,4% Groupe 1 13,3% 9,3% 9,% 9,6% 71,1% 57% 18,5% Groupe 0 86,1% Total Amét. 14,3% 14,6% 12,5%; 11,9% 1 3,9%; Tableau 6a - Prévalence mono paramétrique à 9 mois Origine Hyperm Myopie Cyl + Cyl3,1% Groupes 1-3 6,8% 5,3% 6,1% Groupe 0 2,7% 2,7% 2,8% 2,8% Total Amét. 9,5% 5,8% 8,1% 8,9% Tableau 6b - Prévalence mono paramétrique à 7 ans Ani.so 5% 4,3% 9,3% 43 3DS 2DS IDS Total Amet. 9m 2 a 1/2 5a 3,2% 4,9% 8,7% 13% 9,9% 9,9% 43,8% 29,3% 25,2% 60% 44,1% 43,8% Tableau 7 - Prévalence multiparamétrique 7a 11% 7,5% 20,7% 39,2% Bibliographie [ 1 ] Abrahamsson M., Fabian G., Sjostrand J. Changes in astigmatism bctween the âges of 1 and 4 years: a longitudinal study. Br. J. Ophthalmol. ,1988, 72 : 145-149. [2] Angi MR., Baravelli S., Bergamo L., Pucci V. Screening degli errori reffrattivi ambliogenici con autorefrattometria manifesta in 711 bambini di scuola materna. Bolletino di oculistica, 1991,70: 191. [3] Clergeau G. Evolution des amétropies La Réfraction - XXV° colloque de Nantes - 29-30 Septembre 2000 - Cahiers de SensorioMotricité - FNRO. [4] Clergeau G. Emmetropisation et évolution de la réfraction chez l'enfant. 4° cours de strabologie - Marseille - 23 Mars 2001 [5] Denis D. Epidémiologie des amétropies. La Réfraction - XXV° colloque de Nantes - 29-30 Septembre 2000 - Cahiers de SensorioMotricité - FNRO, [6] Ingram RM., Traynar MJ., Walker C , Wilson J. Screening for refraclive errors at âge 1 year : a pilot study. Br. J. Ophthalmol., 1979, 62 : 243-250. [7] Ingram RM., Barr A. Changes in refraction between the âges of 1 and 3 1/2 years. Br. J. Ophthalmol., 1979, 63 ; 339-342. [8] Mohindra L, Held R. Refraction in humans from birth to five years. Doc. Ophthalmol. Proc. Ser., 1981. 28 : 19-27. [9] Preslan MW., Novak A. Baltimore vision screening project. Ophthalmology, 1996, 103 : 105. [10] Rossignol C. Les bilans de santé de l'enfant. C.P.A.M. Paris - 1995 - 65p. 45 SÉMIOLOGIE ET PRATIQUE Jean-François LEGARGASSON Directeur de recherche I.N.S.E.R.M. Traiter de la sémiologie reviendrait en fait à réciter un catalogue qui peut remplir quelques tomes d'un livre d'ophtalmologie, et je préfère appuyer sur un point très particulier parce qu'il implique tous les acteurs sociaux concernés, point particulièrement important au vu de l'expertise faite à l'I.N.S.E.R.M.. Je vais donc parler en qualité de rapporteur des travaux de l'I.N.S.E.R.M.. Très simplement, l'on peut diviser les déficits visuels en deux grandes catégories : • les grandes malvoyances pour lesquelles le problème est rapidement médicalisé car ces enfants donnent très rapidement des signes de malvoyance dans les premiers mois voire dans les premières années de la vie, et ils rentreront de ce fait dans des circuits onéreux pour la société mais dont le coût global au total ne sera certainement pas aussi élevé que celui des : • amétropies légères, et en particulier de l'amblyopie, déficit extrêmement fréquent. C'est ce que l'on vient de démontrer dans les statistiques, et la difficulté réside dans le fait que cela passe trop souvent inaperçu. Plus le déficit est léger, plus il est difficile de le mettre à jour, plus il s'adresse à une grande population, plus il deviendra onéreux. Définition de l'amblyopie. On dit que quelqu'un est amblyope lorsque .son acuité visuelle est inférieure à 4 dixièmes, au moins sur l'un des deux yeux. On va dire que l'amblyopie n'est pas une maladie et cela est important à comprendre. C'est pour cela qu'il y a toute une difficulté dans la sémiologie, mais elle résulte d'un dysfonctionnement du système visuel et des défauts de l'optique oculaire, et un grand nombre de maladies sont d'origine amblyogène. Les exemples précédents sont multiples. En fait l'amblyopie est l'expression de ces déficits qui peuvent être organiques ou fonctionnels. La difficulté va être d'arriver à classer l'amblyopie. Pour ce faire, on a coutume de la classer en uni ou bi latérale, et elle peut être aussi as.sociée à des désordres oculomoteurs, au travers du strabisme ou du nystagmus.. Une amblyopie va être dite fonctionnelle lorsqu' aucune lésion anatomique n'est trouvée lors de l'examen. C'est un peu faux, car si le système visuel ne fonctionne pas correctement c'est qu'il existe une lésion quelque part. Si l'amblyopie est organique, elle est due à une lésion trouvée lors de l'examen anatomique. Ce qui est très important, c'est comment découvrir l'amblyopie. Car on a dit qu'elle passait trop souvent inaperçue et l'ophtalmologiste ne serait que le dernier maillon de la chaîne. Le premier maillon ce sont les parents et les acteurs sociaux qui entourent l'enfant. L'amblyopie va modifier le comportement de l'enfant et chacun des parents et chacun des acteurs sociaux va avoir à surveiller ce comportement. Il va se traduire par des maladresses dans l'exécution de certaines tâches ou lors de la pratique de certains sports. On vous a démontré les désordres que pouvait entraîner une mauvaise vision binoculaire et en particulier lors de sports de ballon, par exemple la difficulté à intégrer une balle qui airive sur le côté de l'enfant. 11 y a modification des capacités d'attention lors de l'exécution de certaines tâches visuelles. En effet l'enfant est découragé non pas parce qu'il ne sait pas faire la tâche mais parce qu'il ne voit pas la tâche à faire. 11 existera des 46 difficultés lors de l'apprentissage de la lecture et c'est souvent dommage de découvrir l'amblyopie à propos de l'apprentissage de la lecture car on a vu jusqu'à maintenant que c'était beaucoup trop tard pour les phénomènes de plasticité et de maturation du système visuel. Et enfin on sera attentif à la position de l'enfant devant la télévision ou lors de la lecture, au nez, sur l'écran et sur les livres. Ce qui va devoir attirer l'attention des parents c'est le dépistage du dysfonctionnement oculomoteur et bien souvent les parents seront les premiers à s'alerter de ces dysfonctionnements qui peuvent être constants ou intermittents, de la présence d'un nystagmus dont je rappelle que c'est un mouvement répétitif et incontrôlé des yeux, ou encore des anomalies de la poursuite oculaire, et surtout des attitudes compensatrices pouvant évoquer une mauvaise vision: (la tête portée de côté - torticolis -peut être une attitude compensatrice d'une mauvaise vision) Il faudra alors observer les yeux, la taille de l'œil, (buphtalmies), les reflets cornéens, la couleur pupillaire, la couleur de l'iris,... Tester le réflexe photo moteur aussi est à la portée des parents ou de tout éducateur. Et puis il faut écouter les plaintes de l'enfant. Ceci est très important aussi. Ecouter les douleurs oculaires lorsqu'elles existent, noter la photophobie et le larmoiement, cela pouvant être à l'origine de pathologies extrêmement graves, toujours faire contrôler un enfant lorsqu' a eu lieu un traumatisme de l'œil qu'il soit mécanique ou chimique, (je rappelle qu'à l'origine des amblyopies il y a une part d'accident ménagers non négligeable), et enfin surveiller le parcours scolaire et ses éventuelles difficultés. Tous ces signes d'alerte doivent entraîner une consultation chez un spécialiste et cela est primordial pour la suite des événements. Il faut interroger les parents pour avoir une idée des antécédents familiaux et personnels de l'enfant. Cette consultation va confirmer l'amblyopie, on va essayer de la caractériser, unilatérale ou bilatérale, de la quantifier, on fera une mesure de l'acuité visuelle, une évaluation du champ visuel. On va essayer surtout d'inventorier tous les signes associés, pour la classer en fonctionnelle ou organique, pour lui trouver une cau.se et proposer un traitement. Ce sera un traitement en trois étapes, un traitement de l'amblyopie proprement dite, un traitement des désordres oculomoteurs associés, el un traitement de la cause lorsque cette cause est curable. Le spécialiste va devoir mesurer l'acuité visuelle, et dans une période préverbale on va utiliser le regard préférentiel. Dès que le bébé peut s'exprimer on peut utiliser des tables d'acuité présentant des symboles. Il faut séparer la mesure de réfraction de la mesure de l'acuité visuelle. La mesure de la réfraction c'est une grandeur physique, déterminée soit par la skiascopie soit par la réfraction automatique. Enfin le spécialiste va mesurer la pression oculaire, l'accommodation et la convergence, les limites de la vision binoculaire et essayer d'évaluer les limites du champ visuel (car dans la vie sociale bien souvent le champ visuel est aussi important, si ce n'est plus, que la valeur de l'acuité visuelle). Enfin, si c'est nécessaire, et uniquement si c'est nécessaire, le spécialiste va enregistrer les caractéri.stiques bio électriques fonctionnelles du système visuel. Pour la rétine, c'est l'enregistrement électrorétinographique et pour les voies visuelles il s'agit des potentiels évoqués visuels. Et puis enfin il pourra faire des images oculaires ou des iinages cérébrales avec les systèmes les plus performants que l'on puisse connaître actuellement, magnétoencéphalographie, IRM fonctionnel e t c . . Chacune de ces étapes doit être graduée et on ne propose de réaliser ces dernières images qu'en cas de doute lors de l'examen clinique. L'amblyopie doit être dépistée car c'est souvent un mal qui peut être combattu et vaincu, et je crois que l'importance du dépistage, acte relativement simple de la part et des parents et des acteurs sociaux est le premier pas dans ce combat que nous avons tous à mener et à gagner. 47 METHODES DE DEPISTAGE ET DE DIAGNOSTIC Docteur Sabine DEFOORT-DHELLEMMES Ophtalmologiste - C.H.R.U. Lille Méthodes de dépistage. Les méthodes de dépistage des anomalies visuelles de l'enfant dépendent de l'âge de l'enfant. Pour ce dépistage, un matériel très simple, quelques jouets, des petites lumières et des musiques, est en général suffisant. En revanche il est indispensable que l'examinateur soit expérimenté. Actuellement le dépistage des troubles visuels de l'enfant est fait par des professionnels de la petite enfance formés pour ce travail : chez le nouveau né, le pédiatre à la maternité, chez le nourrisson, les médecins généralistes, les médecins de P.M.L, les pédiatres, enfin chez l'enfant plus grand les médecins et les infirmières scolaires. 11 peut également se faire par les professionnels de la vision, orthoptistes, ophtalmologistes. Ces derniers verront plutôt les enfants à risques et seront essentiellement chargés du diagnostic. A l'âge préverbal, la simple inspection des paupières et de l'reil (en n'oubliant pas d'ouvrir, d'écarter les paupières, ce qui peut être obtenu en éclairant l'enfant avec une lumière douce, sollicitant le réflexe d'ouverture des paupières) va permettre de mettre en évidence des malformations, des anomalies de transparence cornéenne, des anomalies de forme ou de couleur de la pupille. Les malformations des paupières sont en général évidentes. Elles posent non seulement un problème esthétique (qui n'est pas à résoudre immédiatement), mais surtout peuvent être responsables d'amblyopie quand la paupière recouvre la pupille. Même quand elle ne recouvre pas la pupille, la paupière appuie sur la cornée et peut entraîner une déformation de la cornée et donc un astigmatisme avec risque d'amblyopie secondaire. Les malformations des yeux , comme les anomalies de taille sont rencontrées chez le nouveau né, ou dans les premiers mois de la vie : Ce .sont, lorsque l'œil est trop grand, la myopie forte et la buphtalmie. La buphtalmie est un signe de glaucome congénital. C'est une urgence chirurgicale. Lorsque l'œil est trop petit, il s'agit d'une microphtalmie. La microphtalmie peutêtre cause d'amblyopie et de problèmes esthétiques (liés à l'aspect de l'œil et à l'asymétrie de croissance des orbites). L'examen avec une simple lumière permet également de mettre en évidence des anomalies de la transparence cornéenne ou des déformations de la pupille. Le principal problème de ces déformations est, comme pour la microphtalmie (cf. Speeg Schatz), les lésions associées oculaires ou générales. La couleur de la pupille peut également attirer l'attention vers une pathologie. Il est cependant difficile de dépister une anomalie de couleur pupillaire puisque ceci dépend de l'éclairage. Parfois des parents vont amener un enfant parce qu'ils trouvent qu'il y a un reflet blanc ou un reflet rose dans la pupille. Le médecin qui va examiner avec une simple lampe ne va pas voir cette anomalie. Il est donc important et utile d'essayer d'examiner ce qu'on appelle la lueur pupillaire avec un ophtalmoscope. On éclaire à environ un mètre l'œil de l'enfant ce qui donne à peu près l'image que l'on obtient lorsque l'on fait des photographies sans processus anti œil rouge. 48 Si l'on observe un reflet blanc dans la pupille, ou leucocorie, on évoque en premier lieu un rétinoblastome ou une cataracte. Le rétinoblastome est une urgence vitale, la cataracte est une urgence fonctionnelle. Si la pupille est totalement rouge il s'agit d'un albinisme quand l'iris est transilluminable, d'une aniridie quand il n'y a pas d'iris. Une pupille sombre peut être le signe d'un décollement de rétine, ou d'une hémorragie du vitré. L'ETUDE DES REFLEXES PSYCHO-VISUELS. Les réflexes psycho-visuels sont les réflexes de fixation d'une cible visuelle, de poursuite de cette cible, ou d'attraction vers cette cible présentée dans le regard périphérique. L'examen des réflexes psycho-visuels doit se faire en vision binoculaire et en vision monoculaire, si possible de loin et de près. Il permet de dépister les cécités, les amblyopies profondes et unilatérales et les déséquilibres oculomoteurs. Lors de la fixation d'une cible visuelle on va pouvoir dépister les strabismcs par des méthodes simples. On va d'abord étudier le reflet lumineux sur la cornée, et sa position par rapport aux pupilles. Chez un enfant, le reflet de la lumière peut être décentré du côté nasal de la pupille, il s'agit d'un strabisme divergent. Si le reflet est décalé du côté temporal, il s'agit donc d'un strabisme convergent, l'œil regarde vers le nez. Chez un autre enfant on peut avoir une impression de strabisme si l'œil gauche est plus près du bord du nez que l'œil droit, mais l'étude des reflets pupillaires retrouve un reflet symétrique dans les deux pupilles. Il n'y a donc pas de strabisme. Il s'agit d'une malformation bénigne très fréquente chez l'enfant qu'on appelle l'épicanthus, avec un repli palpébral plus important dans le coin interne de l'œil. L'étude des reflets coméens est une méthode simple pour dépister les strabisrnes, elle est facile à réaliser mais elle est responsable de nombreux faux positifs ou faux négatifs surtout quand la déviation est peu importante. En effet il faut savoir que chez l'enfant normal l'axe visuel ne coïncide pas exactement avec le centre de la pupille, il est légèrement dévié en nasal, donc on ne peut pas dire qu'il existe un strabisme s'il y a une légère déviation symétrique sur les deux yeux. Il faut donc utiliser un test plus spécifique, plus sensible que l'on appelle la manœuvre de l'écran ou covertest. Cette technique permet de dépister le strabisme en cachant, et décachant un œil, et la manœuvre est réali.sée sur un œil puis sur l'autre. Pendant que l'enfant fixe une cible visuelle, l'examinateur cache l'un des deux yeux avec un écran (palette opaque ou translucide montée sur un manche, ou main de l'examinateur...) puis le découvre. L'examinateur regarde si l'œil non caché effectue un mouvement lorsqu'on cache l'autre œil. Si cet œil fait un mouvement de fixation de la cible visuelle, c'est qu'il est dévié, qu'il y a un strabisme. Le strabisme est convergent si le mouvement s'effectue de dedans en dehors, divergent s'il .se fait de dehors en dedans. Si l'œil non caché ne fait aucun mouvement c'est, soit que l'enfant ne louche pas, soit qu'il a un microstrabisme, soit, si le strabisme est d'emblée évident, que l'œil strabique est amblyope et a une fixation excentrique (hors de la fovéola). Dans un deuxième temps, quand il n'y a pas de strabisme, rexamin,ateur regarde si l'œil caché effectue un mouvement de refixation de la cible visuelle, lorsqu'on le découvre. Si tel est le cas, l'enfant a une hétérophorie ou strabisme latent (exophorie, ésophorie...). Dans les phories, l'œil a tendance à loucher, mais le réflexe de fusion binoculaire (mouvement en convergence en cas d'exophorie ou en divergence en cas d'ésophorie) permet de maintenir la fixation bifovéolaire. La poursuite visuelle d'une cible consiste, après avoir fait fixer une cible lumineuse ou des petits objets à une sujet, à faire suivre ces objets du regard. Ceci va permettre d'évaluer la vision 49 centrale mais également la motricité oculaire. En effet, chez le petit enfant il n'est pas possible d'étudier la motricité oculaire sans faire intervenir la vision centrale et vice versa. Pour étudier l'oculo-motricité, si l'enfant bouge la tête en suivant les objets, il va falloir tenir la tête. Il est difficile chez un tout petit enfant d'étudier l'oculo-motricité dans toutes les directions du regard de façon parfaite, et essentiellement dans les regards en bas, sur les côtés et pourtant c'est dans cette région que l'on peut faire les diagnostics de limitation du muscle grand oblique, dont l'atteinte congénitale est fréquente. Enfin avec une lumière et un objet on va aussi pouvoir étudier l'attraction visuelle vers cette cible visuelle, qui va être présentée dans divers endroits du champs visuel. De nombreuses méthodes sont possibles. Celle que nous utilisons en clinique est la suivante : un observateur est placé devant l'enfant assis sur les genoux de la mère et un autre examinateur amène progressivement sur le côté des tests dans le champ périphérique. L'enfant au départ a le regard dirigé droit devant et on observe une attraction du regard vers la cible. L'étude des réflexes psycho-visuels tient encore une place prépondérante dans le dépistage des affections ophtalmologiques de l'enfant. Les troubles de la fonction visuelle qu'elle révèle sont souvent importants (il faudra toujours en rechercher la cause par un examen ophtalmologique complet). Il pourra s'agir : - d'un comportement de cécité : l'enfant ne fixe pas, ne suit pas la lumière ou les objets. Il a des mouvements pendulaires lents, une errance du regard. - de troubles oculo-moteurs : outre le strabisme, des mouvements oculaires anormaux spontanés (nystagmus ou tremblement anormal des yeux...), une paralysie oculomotrice (un des yeux ne se dirige pas dans une direction donnée), une paralysie du regard (les deux yeux ne se dirigent pas dans une direction donnée). - d'amblyopie unilatérale (l'amblyopie est une mauvaise vision d'un œil non améliorable par le simple port de lunettes) : l'enfant ne fixe pas et ne poursuit pas les objets avec un des deux yeux. Il proteste plus à l'occlusion d'un œil (l'œil voyant), qu'à l'occlusion de l'autre œil (l'œil amblyope). M E T H O D E S CLINIQUES DE MESURE DES FONCTIONS VISUELLES D'autres méthodes d'examens de la vision sont très utiles chez l'enfant, en particuliei pour évaluer l'acuité visuelle, la vision du relief, la vision des couleurs ou les troubles de réfraction (myopie, hypermétropie, asdgmatisme). Ce ne .sont encore actuellement pas à proprement parler des méthodes de dépistage de masse, en raison de leur fiabilité insuffisante ou de leur coût trop élevé. Nous ne citerons que les méthodes utilisées en clinique courante et non pas celles utilisées en recherche : - les méthodologies d'évaluation de l'acuité visuelle font essentiellement appel chez le jeune enfant à la technique du regard préférentiel. la vison binoculaire chez le jeune enfant peut être appréciée par la préhension d'un petit objet ou d'une petite boule de papier entre le pouce et l'index. Si l'enfant est capable de saisir précisément en un seul geste ces petits objets, c'est qu'il a une relativement bonne appréciation de la distance et du relief. Le dépistage des anomalies de la réfraction qui serait nécessaire chez tous les enfants à l'âge de 9 mois se heurte actuellement aux problèmes suivants : y II est indispensable pour avoir des mesures fiables d'instiller des gouttes qui empêchent l'accommodation (cycloplégie) et qui dilatent les pupilles. Ces gouttes peuvent avoir des effets secondaires et nécessitent une prescription médicale. 50 > Il existe actuellement sur le marché des réfractomètres pédiatriques qui sont intéressants pour faciliter le diagnostic chez des praticiens entraînés, mais ont le coût et la fiabilité sont encore un obstacle à un dépistage de masse. Méthodes diagnostiques Lorsqu'un trouble visuel est suspecté sur le comportement visuel ou l'examen de l'œil, ou si l'enfant présente des antécédents considérés comme étant un risque de troubles visuels (grands prématurés, enfant ayant des maladies cérébrales, enfant ayant des antécédents familiaux de maladies oculaires...) un examen par un ophtalmologiste est indispensable pour diagnostiquer une maladie oculaire. • l'examen en lampe à fente permet de diagnostiquer des anomalies du segment antérieur de l'œil : cornée, chambre antérieure, cristallin (cataracte par exemple). • L'examen du fond de l'œil met en évidence les anomalies de la rétine ou du nerf optique. En fonction des données de l'examen clinique, l'ophtalmologiste pourra demander des examens électrophysiologiques : • des potentiels évoqués visuels (P.E.V.) qui étudient la conduction dans les voies optiques du nerf optique jusqu'au cortex occipital. Les potentiels évoqués visuels permettent de différencier chez un enfant aveugle, dans les trois premiers mois de vie, un simple retard de maturation d'une cécité par atteinte neurologique. Ils permettent également 'évaluer de façon objective l'acuité visuelle. • L'électrorétinogramme est indispensable au diagnostic des maladies de la rétine. Ces deux examens sont réalisables à tout âge en ambulatoire, ils ne nécessitent pas d'anesthésie générale. Pour l'électrorétinogramme une simple anesthésie cornéenne pat gouttes est suffisante. 51 EXPERIENCE DE DEPISTAGE DE MASSE Madame Chantai CHIREZ Orthoptiste Je représente le Comité de Dépistage de l'amblyopie du Douaisis et nous sommes toujours sensibles à l'intérêt que vous portez à notre action. Comme vous allez pouvoir le voir, c'est une action très locale et très difficile à mener puisqu'elle est essentiellement basée sur le bénévolat de cinq à six personnes. Donc ce Comité fonctionne depuis 1990. C'est une association régie par la loi de 1901 dont le Président fondateur est le Docteur Patrick Duquesne. La mission de cette association est d'effectuer et promouvoir (et ce sont deux mots importants pour nous) le dépistage des défauts de la vue le plus précocement possible pour tous les enfants du Douaisis. Je préci.se que le Douaisis est une région du nord de la France à fort taux de scolarisation. Après contact préalable et accord du médecin responsable de la P.M.I. au niveau du Conseil Général du Nord et du médecin responsable de la Promotion de la Santé en faveur des Elèves au Rectorat de Lille, nous avons pu créer cette Association. Actuellement, le budget nécessaire serait de 120 000 F. par an et nous ne disposons en général que de 80 000 F. Le budget est réparti de la façon sur vante ; le Conseil Général à hauteur de 30 %, la Caisse Primaire d'Assurance Maladie de Douai à hauteur de 30 % également. Nous bénéficions de dons de La Chicorée Leroux implantée sur la ville d'Orchies qui dépend du secteur géographique concerné, et du Lyon's Club de Douai qui finance pour 15 %. Enfin nous recevons une participation de quelques communes concernées par ce dépistage et les cotisations des membres représentent I % . S'ajoutent également - mais pour un trop faible pourcentage à notre sens - 0,5 % de dons de certains opticiens qui soutiennent notre action. Donc, nos deux consignes principales sont "effectuer et promouvoir". EFFECTUER. Qui effectue '? Ce sont des orthoptistes. ActueDement nous sommes deux pour dépister environ 3 000 enfants par an. En réalité 3 000 enfants environ sont concernés mais il n'y en a à peu près que 2 800 réellement dépistés. L'Association fonctionne grâce au bénévolat de cinq membres actifs qui organisent dans les écoles maternelles du Douaisis un dépistage visuel pour les enfants atteignant leurs trois ans au cours de l'année scolaire concernée. Cet examen réalisé par des orthoptistes rémunérés sous forme de vacations horaires comprend une évaluation des capacités visuelles. Pour notre part nous utilisons le Scoiatest d' ESSILOR puisqu'il nous permet de nous tenir à deux mètres cinquante de l'enfant, et de près le test de Rossano. Nous n'avons pas trouvé de meilleurs tests actuellement pour être fiables dans notre dépistage. Nous avons été formés à ces méthodes, nous effectuons une recherche des troubles de l'oculomotricité en effectuant avec le cube de l'angle une poursuite, une observation ensuite des reflets pupillaires, tout ceci est très simple dans une classe puisque cela ne nécessite que très peu de matériel et c'est l'ensemble de ces examens qui vont permettre à l'orthoptiste d'évaluer les capacités visuelles de l'enfant. 52 La particularité de ce protocole à notre sens est la préparation par les enseignants de l'appariement. En fait, comme l'a montré également Madame Defoort, le premier passage des orthoptistes permet de déposer les tests qui seront utilisés. Nous déposons donc à l'institutrice avant de nous présenter pour le dépistage, les dessins que l'institutrice ou l'instituteur vont apprendre à nommer à l'enfant. L'enfant ,se trouve en confiance, il connaît les dessins, il a pu utiliser les lunettes rouges que nous utilisons de façon réversible, et il n'e-st pas du tout inquiet lors de notre venue. Et le deuxième élément important pour la fiabilité à cet âge est de pouvoir s'insérer dans la classe. Au fil des années nous avons revu notre protocole et nous avons procédé de la façon suivante : après notre passage et la préparation par les enseignants, nous avons considéré que les orthoptistes devaient se mettre au niveau de l'âge de l'enfant et non pas de demander à l'enfant de devenir adulte pour réaliser ce test. Nous travaillons donc dans un coin de la clas,se en prenant un groupe de quatre à cinq enfants, sous forme d'activités d'atelier comme ils ont l'habitude de le faire, en posant le Scola-test sur une table et en se mettant un peu plus loin avec un groupe de quatre enfants. On passe individuellement chaque enfant, et on peut évaluer la fonction binoculaire et l'acuité visuelle très facilement pui.sque tout se passe sous forme d'activité ludique. Arrive maintenant la phase d'interprétation des tests qui est également importante puisque c'est l'ensemble de ces trois phases qui va permettre à l'orthoptiste d'évaluer l'intérêt d'adresser un enfant à l'ophtalmologiste. 11 n'est pas question d'envoyer trop d'enfants, mais non plus de négliger un doute. Dans un premier temps, les enfants considérés positifs par l'orthopdste à l'ensemble du test ont tous un feuillet individuel avec une lettre de liaison remise aux parents. Ce feuillet individuel où tous les tests ont été notés est en quatre exemplaires. Un exemplaire demeure à l'école et reste accessible en conservant le secret médical puisqu'il est remis sous enveloppe à tous les services de Santé scolaire qui passent dans l'école et qui pourraient y avoir recours. Un des exemplaires avec le résultat est remis avec une lettre aux parents. Le troisième exemplaire est transmis à la P.M.I. qui reverra exactement les mêmes enfants puisque nous avons convenu avec la P.M.I. de choisir le même créneau d'âge qui sera réservé pour le bilan de quatre ans. Donc les mêmes enfants seront testés. Ce sont des enfants nés entre le 1er juillet d'une année et le 30 juin d'une année suivante, (on fonctionne en année scolaire). Le quatrième exemplaire nous revient pour nos statistiques. La lettre que la famille reçoit pour remettre à l'ophtalmologiste de son choix comprend un coupon réponse pour que l'on puis.se savoir ce qu'est devenu cet enfant. Dans un deuxième temps lorsque l'année suivante nous retournons dans les mêmes écoles, pour tout enfant où nous n'aurions pas reçu de réponse nous donnons un courrier personnel à la famille, transmis par les enseignants, toujours pour connaître ce qu'est devenu cet enfant. C'est un questionnaire, et grâce à ce courrier dit de relance de l'année suivante nous obtenons actuellement 73% de réponses sur ce que sont devenus ces enfants. Et la P.M.L qui a le feuillet l'année suivante et qui peut constater sur les résultats que l'enfant avait été adressé à l'ophtalmologiste, peut également interroger les familles, les stimuler et s'il le faut, adresser à l'ophtalmologi.ste. l'enfant qui n'y serait pas allé. Voici maintenant le résultat approximatif d'une campagne de dépistage. En réalité nous nous apprêtons à commencer notre douzième campagne de dépistage. Les résultats de l'année 20002001 ne sont pas encore sortis. C'est le Président fondateur de cette as.sociation qui fait la saisie informatique de chaque feuillet des 2 800 enfants, bénévoleinent bien sûr. Le taux de scolarisation atteint 95 % dans la région du Douaisis. 11 est progressif donc jusqu'à quatre ans mais dès la première année de maternelle les enfants sont déjà pré-scolarisés dans notre région. Peu d'enfants passent donc à côté de ce dépistage. Nous arrivons à tester 96% des enfants scolarisés et 85% des enfants sont présents lors du dépistage. Ce pourcentage est très important puisque l'expérience en 53 cabinet avec le même créneau d'enfants nous montre que ce n'est pas possible de réaliser les mêmes tests en présence des parents, sans la mise en confiance préalable dont j'ai parlé. 79 % des enfants qui ont été réellement dépistés ne présentent pas d'anomalies, bien sûr c'est un dépistage global, il y a forcément des choses que l'on ne peut pas examiner et qui passent à côté. Nous adressons 8 % d'enfants chez l'ophtalmologiste avec le courrier réponse. Nous avons constaté que 4 % des enfants étaient actuellement suivis, progressivement ce chiffre a augmenté au cours des dix premières campagnes. On sait qu'ils sont suivis parce que bien .souvent ils sont porteurs de lunettes, ou bien que la famille, à l'annonce du dépistage, a informé les instituteurs ou les institutrices que l'enfant avait déjà consulté. Donc ce chiffre est très encourageant puisque par ailleurs nous avons fait un travail de terrain pour essayer de .sensibiliser au dépistage précoce. 13 % des tests sont incomplets, dans le sens olà une des trois épreuves importantes, acuité visuelle, oculomotricité ou vision binoculaire n'ont pas permis d'interpréter de façon fiable, et nous avons préféré ne pas nous prononcer dans 13 % des cas. 6% d'anomalies ont été confirmées, sur les 8 % d'enfants adressés chez l'opthtalmologiste. On ajoute les 4 % d'enfants suivis, ce qui nous fait donc en anomalies confirmées 10 % d'enfants de trois ans qui présentent au moins une ou plusieurs anomalies visuelles. Ces chiffres rejoignent ceux qui ont été donnés plus haut. On retrouve 0,5 % d'amblyopies, 3 % de pathologies diverses (le plus .souvent les amétropies) et c'est toute l'importance des amétropies puisque en apparence ces enfants ne présentaient aucun signe d'appel et c'est ce dépistage qui a permis de trouver parfois des amétropies extrêmement importantes par l'examen ophtalmologique sous cycloplégique, et on note 2,5 % de strabismes. A noter que ces anomalies sont bien souvent combinées. Comme nous avons pu le voir dans les autres exposés elles sont difficilement dissociables. PROMOUVOIR J'arrive maintenant à la deuxième partie de notre action et pour cette action en fait il n'y a pas de chiffres. Il n'y a que la motivation et la réelle volonté de faire avancer les choses. Nous voulons promouvoir ce dépistage. Nous avons effectué depuis dix ans différentes réunions d'information médicale. Nous avons essayé de mettre en présence tous les partenaires, nos partenaires financiers, les familles, de façon très simple. 11 suffit que l'on soit entendu, il suffit d'écouter les parents, d'écouter les enseignants et de transmettre un message d'années en années en passant dans les écoles. Nous avons quand même organisé une réunion d'information et notamment sur le développement de la vision de l'enfanl avec Monsieur François Vital-Durand à laquelle nous avions convié les médecins généralistes, les médecins de P.M.I., les pédiatres et les obstétriciens, les gynécologues afin de sensibiliser toutes les personnes en rapport avec les jeunes enfants à la possibilité de dépister, et les informer du développement précoce de la vision de l'enfant. Nous avons également la possibilité de faire dos interventions dans les conférences pédagogiques pour informer les directeurs d'écoles et venir expliquer pourquoi nous passons dans les écoles.. Nous participons quand cela est le cas aux conférences scientifiques dans le Nord ou parfois dans des réunions comme celle-ci et nous informons nos partenaires financiers (Lyon's Club par exemple)dc ce pourquoi nous nous battons et pourquoi ils nous donnent de l'argent. Ou nous réalisons des articles de presse diffusés par le journal du Conseil Général, ou la Caisse Primaire au moment de la remise du chèque crée un article de pres.se sur les subventions qu'elle accorde dans le cadre de son action sanitaire et sociale. Je n'ai pas détaillé les relations professionnelles mais cela comprend avec beaucoup de bon sens "le >oir, être entendu, être écouté". C'est-à-dire que l'orthoptiste qui passe régulièrement dans la même école tous les ans, à force de répéter et à force de démontrer que c'était faisable. S4 arrive à avoir avec l'enseignant un dialogue d'échange et d'information sur ce que l'enseignant peut signaler comme défauts visuels. Nous avons bien vu qu'en vivant quotidiennement avec un enfant l'enseignant peut remarquer bien des choses très intéressantes, et en échange insister par exemple sur le port permanent des lunettes, y compris pendant la récréation et pendant les activités motrices, alors que jusqu'ici généraiement la tendance était de poser toutes les lunettes sur les bureaux au moment de la récréation. Il y a un gros travail de communication, et au fil des années tout le monde comprend, les choses avancent et le message est transmis tout simplement par les relations professionnelles. Au plan des relations orthoptistes et ophtalmologistes nous formons une équipe extrêmement soudée dans le sens où, chaque année à l'occasion de l'Assemblée générale de notre Association, tous les ophtalmologistes sur le secteur concerné viennent nous soutenir. Ils ont vu passer des enfants chez qui ils ont décelé des pathologies parfois graves et sont donc tout à fait convaincus, s'engagent à limiter les délais de rendez-vous puisque pour eux cela représente une consultation urgente, car ces enfants là ne doivent pas attendre six mois pour un rendez-vous. Ils s'engagent à nous renvoyer une réponse. En faisant le bilan de ces onze campagnes, on peut dire que la découverte tardive d'une amblyopie après l'âge de quatre ans est quasiment exceptionnelle dans le Douaisis grâce aux différentes actions totalement indissociables les unes des autres. 55 QUESTIONS - REPONSES Sylviane LEVY, Médecin P.M.I. - 78 - Où peut-on se procurer les tests de vision des couleurs et à quel prix ? Réponse Je crois pouvoir citer la Maison LUNE AU dont vous trouverez les références, OPTIC 2000 aussi. Quelqu'un connaît-il le prix dans l'assistance '? On me propose 100 Frs...probablement plus... Pour que la vision des couleurs soit correctement testée, il faut pratiquer sous un bon éclairage, pas forcément coûteux, mais conseillé par un spécialiste de l'éclairage. De plus, le test de vision des couleurs doit être changé régulièrement, même si on ne l'emploie pas, c'est -à-dire qu'au bout de un ou deux ans les pigments sont altérés, et on doit le renouveler si on veut être efficace. Catherine Valmy, Médecin de PMI dans la région de Gisors. Cette proposition de faire des examens systématiques à l'âge de neuf mois est très importante, mais actuellement il faut savoir que chez les ophtalmologistes nous avons un délai moyen de trois à quatre mois pour les rendez-vous. Alors je suis un peu inquiète quant à l'organisation systématique de cet examen de neuf mois, vu la pénurie d'ophtalmologistes. Professeur Péchereau Il n'y a aucune contradiction. Il y a d'un côté ce qu'il serait souhaitable de faire, et de l'autre côté les décisions de gens qui gèrent la démographie médicale. Ce ne sont pas les mêmes bureaux. Là je ne vois rien d'autre à répondre. François Vital-Durand, chercheur INSERM. Il y a une répon.se complémentaire Monsieur Péchereau, c'est que le médecin généraliste, le médecin de PMI etc. ...peuvent envoyer les enfants à l'orthoptiste pour une préparation à la consultation ophtalmologique. Un certain nombre de ces cas .sont de faux positifs, l'orthoptiste peut déjà faire le tri et insister envers l'ophtalmologiste pour obtenir un rendez-vous plus rapide. Rappelez vous que le médecin généraliste, le médecin de PMI peuvent faire des ordonnances pour l'examen orthoptique des bébés. Marie Elizabeth Levivier, Ophtalmologiste en 92. C'est une réflexion générale en rapport à ma pratique. On a vu l'importance des troubles de la réfraction et de l'amblyopie fonctionnelle qui atteignent un enfant sur trois, il faut y rajouter tous les problèmes de décompensation, et il faut aussi noter le frein que représente l'éventualité du port de lunettes. Pour les parents, on casse l'image qu'ils ont de l'enfant parfait, et il serait important de leur apporter une information générale rappelant qu'on leur donne une chance supplémentaire en dépistant les anomalies. Et là je pense à ce que l'on pourrait réaliser au plan d'une campagne nationale d'affichage, à tous les niveaux, chez les médecins, les pédiatres, tous les endroits où il y a des parents, des enfants, les boutiques, les salles de sport, les écoles, les magasins de jouets... Quand on pense à l'argent gâché, du carnet de santé des adultes dont personne ne s'est servi, aux campagnes récentes pour nous apprendre à rédiger un chèque en Euros alors que ce n'est pas différent d'un chèque en Francs, là on pourrait trouver des crédits pour réaliser cette campagne d'information (.Applaudis.sements) 56 Réponse Je crois que l'on peut être tout à fait d'accord avec vous. C'est un problème global culturel de notre société au développement industriel. 11 faut être parfait, sans défaut, et ne pas porter de lunettes. C'est peut-être un avenir pour les lentilles, mais il y a probablement en effet une information à redire, à répéter et en particulier celle que nous tenons sur le pronostic et l'évolutivité de ces petites amétropies qui, lorsqu'elles sont prises en charge suffisamment tôt, permettent de récupérer au moins partiellement. Un Pédiatre On a parlé de stéréoscopic et de vision monoculaire, quels sont les rapports de l'enfant monophtalme avec son environnement ? Réponse Je n'ai pas de réponse très générale à votre question. Il est vrai que l'on étudie cas par cas, et cela dépend à quelle période débutent les problèmes de l'enfant. Chez l'enfant monophtalme il y a très souvent des problèmes d'équilibre. Ce sont en règle générale des enfants qui ont une attitude, une posture dans le positionnement du tripode tout à fait particulière. Chez ces enfants là, il faut une prise en charge globale au plan p.sychomoteur, et une rééducation un peu particulière. Autre réponse Voici un complément. L'enfant monophtalme est un strabique congénital. Et de ce fait il subit automatiquement une perturbation de son rapport avec l'espace, il a très souvent un torticolis, un nystagmus latent et également un trouble des mouvements de poursuite. En plus de son étal de monophtalme il peut présenter une pathologie ophtalmologique associée importante et qui modifie sans aucun doute ses rapports avec l'environnement. Question N'y a-t-il pas également un problème de formation des ophtalmologues lorsque l'on voit la difficulté du diagnostic et la divergence entre eux au plan du port de lunettes, de la rééducatiorj, de toutes les autres indications. Et je voudrais savoir pourquoi tant d'enfants ont des lunettes? Y-a-t-il un disproportionnement entre ce qu'on leur demande et ce que la nature demande ? Répon.se Nous revenons toujours à ce problème du nombre d'ophtalmologistes. Ils sont sur la sellette. Je ne me défausse pas de votre question mais un de ses éléments est que nous vivons dans une société profondément bouleversée depuis ces vingt dernières années et je ne vois pas pourquoi les ophtalmologistes auraient évité eux aussi d'être atteints par ce bouleversement. Quand on voit arriver les jeunes médecins dans les cycles de formation, les choses ont beaucoup changé depuis vingt ans. Les valeurs communes de la société affinent le corps des médecins et je pense que dans ce corps elles deviennent prédominantes. Nous devons nous interroger en tant que citoyens sur les valeurs dominantes que nous voulons donner à notre société. Je ne vois pas très bien pourquoi les médecins seraient un corps à part et encore plus les ophtalmologistes. Pour la deuxième partie de votre question, là aussi nous vivons dans une société qui a beaucoup de besoins visuels, qui est très aussi compétitive, et si un enfant n'a pas de bonnes performances visuelles, il .souffre d'un handicap. Mon voisin parlait de société post-industrielle, c'est un constat et Monsieur Clergeau vous a très bien montré l'importance sociale des troubles réfractifs. C'est dans une société aussi optimisée que la nôtre et aussi compétitive, que chaque enfant doit bénéficier d'un maximum de chances dans son développement. 57 Autre réponse Je vais me permettre un complément. Sur l'ensemble des populations des pays développés trois personnes sur cinq ont besoin de correction visuelle, et chez l'enfant c'est de un sur quatre à un sur six. Egalement un autre paramètre est à prendre en considération; plutôt en référence cette fois à l'épidémiologie. Malgré le grave déficit du nombre d'ophtalmologistes il faut reconnaître que dans notre pays le dépistage et la prise en compte de la santé d'une façon générale se .sont nettement améliorés. Si l'on voit un nombre important de personnes porter des verres de correction, cela ne veut pas forcément dire que la pathologie a augmenté en fréquence, cela veut sans doute dire qu'on la prend plus en considération. Je pense aussi que l'évolution des techniques de communication qui nous entourent, en utilisant des écrans, (cela a été un des thèmes des Colloques de l'A.S.N.A.V.) participe très fortement à valoriser plus encore la vision normale ou bien corrigée. Une pédiatre libérale, et travaillant à la C.N.A.M. Des médecins scolaires, des infirmières scolaires ont été formés par l'A.S.N.A.V. Q'esl-il proposé pour les professionnels de la petite enfance '? Réponse de Monsieur Galceran (Président de l'A.S.N.A.V.) C'est une excellente question car au delà du personnel de la Santé Scolaire auquel nous dispensons des formations complémentaires, afin de bien faire ressortir l'essentiel des fonctions visuelles à l'âge de six ans, aujourd'hui se pose la question pour nous de dispenser ce que nous faisons pour l'âge de six ans à celui de quatre ans ou trois ans. Mais il faut savoir que pour l'âge de six ans et l'examen médical obligatoire dans le cadre scolaire, nous sommes en Convention avec l'Education Nationale et c'est dans ce cadre strict que nous agissons avec la complète implication de l'Education Nationale, des enseignants, du personnel médical mais aussi la possibilité logi.stique de toucher les parents. C'est un ensemble. Il faut absolument que l'ensemble des acteurs soit touché et qu'il y ait osmose. Le but c'est autant de dépister que de sensibiliser les parents sur l'importance du dépistage, du traitement et ainsi de suite. Donc dans le cadre des P.M.I., je n'ai pas de répon.se. Je crois que c'est à construire avec les Responsables et les Pouvoirs publics correspondants, mais nous sommes ouverts au dialogue. Madame Badoche. Je désire répondre au médecin pédiatre qui demandait comment recevoir une formation. Or notre Association C.A.D.E.T.(association loi 1901) est faite justement pour apporter une formation au personnel pédiatrique, médecins, infirmières, puéricultrices pour favoriser ce dépistage. A ma connaissance la formation n'est pas obligatoire. Dans le cadre de la P.M.I., tous les médecins que nous rencontrons n'ont pas eu de formation obligatoire sur les problèmes visuels de l'enfant. C'est une lacune très importante et ils en sont con,scients. Depuis vingt ans nous leur proposons cette formation, nous avons fait maintenant plus de 1500 interventions en France en P.M.l. Si cette formation était obligatoire, il faudrait augmenter les interventions. Les écoles d'infirmières ont maintenant en deuxième année un programme de dépistage visuel des enfants. Les médecins ou les pédiatres de ville ne savent pas où s'adresser pour avoir une formation. Ne serait-il pas possible de mettre sur pied un sy.stème national de formation où les gens pourraient s'in.scrire '.'. Un Orthoptiste, Bouches du Rhône. Il est vrai que dans les petits départements de plus en plus de Conseils Généraux embauchent des orthoptistes pour s'occuper du dépistage visuel, pour aider également les équipes de P.M.l. en formation grâce aux conférences que peut organiser l'association C.A.D.E.T. entre autres et nous aidons les médecins de P.M.L à prendre davantage conscience des difficultés pour faire des 58 dépistages sérieux dans les écoles maternelles. D'autre part, j'ai une question. Dans notre département (mais cela existe aussi dans d'autres départements) nous avons une association d'orthoptistes de P.M.I., certains ophtalmologistes en ville, face aux dépistages d'acuité visuelle qui tournent parfois autour de 4 ou 5 dixièmes et que nous leur adressons, nous répondent : "hypermétropie physiologique en rapport avec l'âge, - hypermétropie parfois de +3 à +3,50 D - nous ne prescrivons pas de verres" et qui nous disent que cette acuité visuelle pour l'âge de quatre/ cinq ans est une acuité visuelle normale, et cependant d'après les communications précédentes je retiens la nécessité de prescription d'une correction optique totale, donc quel e.st votre avis '? Monsieur Clergeau La question est intéressante mais un peu difficile car je dirai que chaque cas est particulier. 11 est vrai que d'une manière générale on ne doit pas tolérer qu'une acuité visuelle ne soit pas totalement normale, mais on est obligé de faire un compromis. Pour tout ce qui est avant quatre ans on est obligé de se baser sur des hypothèses statistiques, et plus on avance en âge de l'enfant, plus on aura un référentiol vrai. Dire qu'on va laisser à quatre/cinq ans une acuité à quatre ou cinq dixièmes si on est certain qu'il y ait une cause, je crois qu'il ne le faut pas. La notion d'hypermétropie physiologique qu'on avance n' a pas beaucoup de référentiel, j'essaye de m'atteler à cette tâche depuis une vingtaine d'années. Mais avec +3,50 D à cinq ans, l'on est dans la zone nettement limite d'après la statistique que j'ai donnée. Là-dessus, faut-il passer du tout au rien ? certainement pas. A partir du moment où il n'y a pas d'amblyopie ou de troubles moteurs l'enfant ne supportera pas sa correction optique totale. 11 faut donc l'adapter. Il faut donner une correction optique partielle en fonction de ce qui va le soulager. C'est le + \ ou + 1,50 dont on parlait tout à l'heure. On ne le donne pas pour soulager l'enfant mais tout simplement parce qu'il en a besoin. De la même façon je répondrai à une question intéressante : Faut-il donner autant de lunettes à tous les enfants, de sept ans par exemple ? si un enfant de sept ans vient pour des maux de tête, si on dépiste un astigmatisme de 0,50 dioptrie et qu'on peut l'améliorer (soit au point de vue visuel soit au point de vue céphalée), deux solutions se présentent, ou on le corrige et il va être heureux ou on ne le corrige pas et à ce moment là il arrêtera ses études. Il y a des choix, il faut s'adapter. Ce qui est certain, c'est que la demande de la société est de plus en plus pointue : il y a les problèmes des myopies, des astigmatismes, des hypermétropies. Plus personne ne tolère quasiment l'absence de correction, (je mentionne en plus l'ordinateur qui est le principal décompensateur). Donc la première démarche est de faire le bilan des troubles, et ensuite on prend la décision théorique de ce qu'il faut traiter et ne pas traiter. Le second problème de société est de savoir comment on va avoir les moyens de faire un dépistage large, et on sait que les ophtalmologistes à eux seuls n'y arriveront pas. Il faut donc inclure des personnels supplémentaires et prendre des décisions thérapeutiques avec un coût. Je crois qu'il faut faire un diagnostic, évaluer quel est le problème visuel à l'échelon national en France et trouver quels moyens d'un point de vue pratique et financier on a envie de donner dans cette affaire. On en a encore pour dix ans à faire le tour du problème, et dix ans... je suis peut-être très optimiste !! 59 MOUVEMENTS OCULAIRES ET LECTURE Docteur Françoise VITU-THIBAULT Docteur en Psychologie Cognitive, Chercheur au C.N.R.S. Boulogne-Billancourt C'est à la fin du dix-neuvième siècle que furent recueillies les premières données sur le comportement oculaire pendant la lecture. Depuis, et notamment durant les trente dernières années, la recherche en ce domaine a connu un véritable essor. Elles'est attachée à étudier les caractéristiques et les déterminants du comportement oculaire pendant la lecture principalement pour le lecteur adulte. D'un point de vue déveioppemental, seules quelques recherches ont été effectuées. Elles montrent principalement les différences majeures qui existent entre les adultes et les enfants, dans les comportements oculaires adoptés. Cependant ces recherches ne permettent pas d'identifier l'origine de ces différences. L E , S DIFFERENCES DE COMPORTEMENT OCULAIRE ADUETES/ENFANT.S. Les travaux que je présente constituent en fait une première approche pour déterminer les différences entre les comportements oculaires adoptés par les adultes et les enfants. Ils ont été réalisés en collaboration avec plusieurs américains de l'Université de l'Illinois, et Georges MacConkie, Paul Kerr et David Zola. Lorsque vous lisez un texte vos yeux se déplacent le long de la ligne de texte à l'aide de mouvements très brefs, appelés saccades, qui .sont entrecoupés par des pauses du regard ou fixations. Si l'on compare le comportement oculaire adopté par les enfants à celui adopté par les adultes, on peut constater que les enfants effectuent des mouvements moins amples. A titre d'exemple, des enfants de sept ans effectuent des saccades de sept caractères, à l'opposé des adultes qui effectuent des saccades plus grandes de l'ordre de huit caractères. Une autre différence majeure est que, lors de la lecture, les enfants effectuent des pauses du regard beaucoup plus longues que les adultes, de l'ordre de trois cents millisecondes à l'âge de .sept ans contre deux cent vingt cinq millisecondes pour les adultes. Enfin une différence importante est que les enfants ont une plus grande probabilité d'effectuer des retours en arrière dans le texte que l'on nomme saccades régressives. ORIGINES DES DIFFÉRENCES Il y a en l'ait au moins trois possibilités pour les identifier. La première évoque une cause oculo-motrice. L'hypothèse serait que le système oculomoteur des enfants ne soit pas aussi bien calibré que celui des adultes, et plus précisément que les saccades effectuées par les enfants ne soient pas aussi précises que celles des adultes. En résulteraient donc des erreurs de visées qui nécessiteraient d'être corrigées en permanence, et expliqueraient pourquoi les enfants effectuent plus souvent des petites saccades, et des retours en arrière. Cependant cette hypothèse n'est pas la seule. 11 e.st possible d'imaginer que les enfants et les adultes diffèrent du point de vue visuel et que cette différence visuelle est responsable des différences observées pendant la lecture. On peut supposer en effet que, chez les enfants, la 60 quantité d'informations visuelles extraites en une seule fixation est beaucoup plus petite que chez les adultes. Ce qui nécessiterait en conséquence d'adopter une lecture plus lente et plus prudente. Enfin une dernière possibilité envisagée est une différence au niveau du traitement cognitif, du traitement des informations et des connaissances langagières. Les enfants ont probablement et très clairement des connaissance langagières bien moins élaborées que celles des adultes, d'où résulte une lecture plus lente et plus prudente. Dans cet exposé, nous allons nous concentrer simplement sur l'hypothèse oculo-motrice, qui suppose que les enfants effectueraient des saccades beaucoup moins précises que les adultes et que ces saccades peu précises induiraient des "accidents de parcours" pendant la lecture, avec un grand nombre de réajustements. Alors si l'on parle d'erreurs Je visées cela veut dire que l'on vise une cible. La première question que l'on peut se poser est : a-t-on une cible dans la lecture et quelle est-elle ? Les résultats obtenus chez les adultes ont amené l'ensemble des auteurs à l'heure actuelle à supposer que, lors de la lecture, à chaque fixation les yeux viseraient le centre du prochain mot. Les yeux chercheraient donc à aller de centres-de-mots en centres-de-mots, et d'un mot vers le suivant. Pourquoi poser une telle hypothèse '? Tout d'abord on sait que du fait de la faiblesse de l'acuité visuelle périphérique un mot fixé est beaucoup plus facilement identifié au centre qu'un mot qui demeure en vision périphérique et qui par conséquent est sauté par le regard. D'autre part pourquoi chercher à fixer plus spécifiquement le centre d'un mot? Parce que celui-ci, d'après de nombreuses études, correspond à la position optimale du regard pour l'identification du mot. Si l'on considère la probabilité d'identifier correctement un mot présenté très brièvement - l'instant d'une seule fixation - on peut constater que cette probabilité est beaucoup plus élevée lorsque la vision se situe initialement au centre du mot que lorsqu'elle se situe au tout début ou à la fin du mot Ce résultat se comprend très facilement si on admet le fait que, lorsque les yeux se situent au centre d'un mot, l'ensemble des lettres contenues dans le mot peuvent être extraites en une seule fixation. A l'inverse, lorsque les yeux se situent initialement au tout début ou à la fin du mot seule une partie des lettres peuvent être extraite ralentissant et rendant la reconnaissance d'un mot plus difficile. L'hypothèse que l'on formule ici est donc que chez les enfants, à chaque fixation, les yeux viseraient le centre du prochain mot tout comme chez les adultes, mais simplement que la capacité des enfants à effectuer cette tâche serait moindre que celle des adultes. Ainsi, la visée serait moins précise. Si cette hypothèse est juste, elle entraîne deux prédictions : - La première prédiction est que l'on devrait observer plus souvent des sauts de mots dans le cas des enfants. - La seconde prédiction est que la position initiale de fixation des yeux dans le mot ne devrait pas être aussi souvent centrée, mais fréquemment déviée du centre du mot. Nous avons donc décidé de tester cette hypothèse, et les prédictions de cette hypothèse oculomolricc, en nous fondant sur deux corpus de données recueillies à l'université de l'Illinois. Les deux corpus de données ont été recueillis lors de la lecture par des sujets d'un test présenté sur un écran d'ordinateur. Et on a enregistré parallèlement les mouvements oculaiies du sujet qui devait lire le texte à voix basse. Deux populations ont été étudiées : - trente enfants d'environ dix ans, qui devaient lire plusieurs chapitres d'un livre, - et la seconde population, quatre adultes qui devaient lire un livre chacun. Les données que nous avons recueillies sont-elles compatibles avec les données rapportées préalablement dans la littérature? Nous constatons sur ce premier histogramme {figure I) qui représente la distribution de l'amplitude des saccades - d'une part pour les enfants en traits pleins 61 et d'autre part pour les adultes en traits pointillés - que les enfants effectuent plus souvent des saccades courtes. (Ceci est indiqué sur la droite du graphisme par des valeurs positives indiquant qu'on parle ici de saccades progressives, saccades qui se déplacent vers l'avant.) Mais ce fait a déjà été observé, ce n'est pas nouveau. D'autre part ils ont une plus grande probabilité d'effectuer des mouvements régressifs, ce qui est indiqué sur la gauche de la distribution par des valeurs négatives. Si l'on regarde la distribution des durées de fixation, (pauses du regard) on voit que les durées de fixation .sont plus longues pour les enfants que pour les adultes. Donc les données sont compatibles avec celles de la littérature bien que nous ayons choisi une population d'enfants d'un âge et d'un niveau de lecture relativement avancés. Partant de ce premier point nous allons tester les prédictions de l'hypothèse oculo-motrice. D'abord nous allons voir si les enfants sont moins précis que les adultes, et par conséquent s'ils ont une plus forte tendance à sauter les mots. Nous avons {figure 2) la distribution de l'amplitude des saccades mais cette fois ci ce n'est pas exprimé en nombre de lettres parcourues, mais en nombre de mots parcourus. On peut constater sur ce graphique que les enfants vont plus fréquemment effectuer de petites saccades de re-fixation (en fait une seconde fixation à l'intérieur du mot en cours de fixation), indiquées par le zéro, ou des saccades vers le mot suivant, et le plus frappant est que les enfants vont sauter les mots beaucoup moins souvent que les adultes. Maintenant posons nous la question de savoir si la visée dans les mots est aussi précise P'.^ur les adultes que pour les enfants, ou si les enfants, justement, sont déviés du centre du mot par des erreurs de visée. Nous avons {figure 3) la distribution des positions initiales de fixations dans des mots de sept lettres par exemple, mais des mots d'autres longueurs donnent des résultats tout à fait similaires. Nous observons deux distributions, l'une pour les enfants en traits pleins et l'autre pour les adultes en traits pointillés, et ce que l'on constate est que la forme de la distribution est très similaire pour les enfants et pour les adultes. - D'une part les deux populations tendent à atterrir de façon principale dans la zone centrale du mot et il y a une très grande variabilité autour de cette posidon centrale. - D'autre part, malgré des différences légères dans la forme de la distribution entre les enfants et les adultes, le point important ici est que la proportion des fixations qui atterrissent dans la zone centrale du mot est exactement identique pour les enfants et pour les adultes. Donc il semblerait, contrairement à l'hypothèse oculomolrice formulée au départ, que les enfants sont autant, ou aussi peu, aptes à fixer le centre du prochain mol que les adultes. Premièrement nous avons montré que les sauts de mots ne sont pas plus fréquents mais ils sont moins fréquents pour les enfants, d'autre part nous avons montré que la proportion des fixarions au centre d'un mot est identique à celle des adultes. Alors ceci dit nous avons montré aussi, comme je l'ai noté tout à l'heure, une importante variabilité de la position initiale d'atterrissage des yeux dans les mots pour les enfants et pour les adultes. Cela signifie donc qu'il y a de nombreux cas dans lesquels les yeux n'atterrissent pas au centre. Si le centre est bien la position visée, on peut ,se demander quelles sont les réponses apportées par les enfants et les adultes à ces erreurs de vi.sée '.' Dans le domaine oculomoteur pur, en général, l'on observe que lorsque l'on présente une cible en vision périphérique et que les yeux ne parviennent pas à fixer cette cible à l'aide d'une seule saccade, une saccade corrective ramenant les yeux sur la cible est automatiquement déclenchée. Est-ce le cas dans la lecture, et est-ce le même genre de réponse et dans les mêmes proportions pour les enfants et pour les adultes '? Regardons les cas où les mots ont été sautés. Nous avons représenté {figure 4) la probabilité d'effectuer une saccade régressive vers un mot qui vient d'être sauté, donc manqué. Nous pouvons constater que les enfants bien plus que les adultes vont initier ce genre de saccade 62 régressive vers le mot qui vient d'être sauté. D'autre part nous remarquons que les saccades régressives vers les mots sautés ne sont pas initiées de façon automatique suite à une erreur de visée, mais leur probabilité dépend d'un certain nombre de paramètres: Un premier paramètre est indiqué par ce graphique {figure 5), l'amplitude de la saccade précédente est en abscisse. Elle illustre plus ou moins la distance, en vision périphérique, du mot par rapport au point de fixation antérieur. On constate que plus cette distance est grande, plus l'amplitude de la saccade est grande, plus la probabilité de revenir sur le mot est sautée. Et on se souvient que plus un mot est loin, plus on a de difficulté à l'identifier. D'autre part nous voyons ici sur ce graphique que pour les enfants et les adultes, la probabilité d'effectuer une saccade régressive vers un mot qui vient d'être sauté augmente avec la longueur du mot sauté. Plus le mot qui a été sauté est long en termes de nombre de lettres, plus la probabilité de revenir sur ce mot est élevée, et notamment pour les enfants. Enfin un autre point notable est que la probabilité de faire une saccade régressive vers un mot sauté est plus importante lorsque le mot sauté est un mot de basse fréquence dans la langue, peu usité ou très rare. Et cela vaut pour les adultes, et dans une certaine mesure pour les enfants. Ces résultats montrent donc que des réajustements sont initiés suite à une mauvaise visée ou un saut de mot, mais que ces réajustements ne sont pas automatiques comme une saccade corrective. Ils sont dépendants du traitement du mot qui vient d'être sauté. Si le mot n'a pas pu être reconnu on revient en arrière. Si le mot a pu être reconnu, même sauté, cela n'est pas grave, on continue vers l'avant. Examinons le dernier point maintenant qui est de regarder les cas oià les yeux atterrissent sur un mot mais pas spécifiquement au centre du moi. Cela provoque-t-il des réajustements et dans la même mesure pour les enfants et les adultes '.' Nous avons représenté (figure 6) la probabilité d'effectuer une saccade de re-fixation, (une fixation additionnelle à l'intérieur des mots), en fonction de la position initiale de fixation pour les adultes sur la gauche, et pour les enfants sur la droite. Les différentes courbes correspondent à des mots de différentes longueurs. On peut constater que lorsque les yeux fixent initialement le centre du mot, la probabilité de re-fixation est beaucoup plus faible que lorsque les yeux fixent initialement le tout début ou la fin du mot. Donc en fait lorsque la cible visée est loupée, c'est-àdire lorsque l'on n'arrive pas à atteindre le centre du mot, on va effectuer une petite saccade à l'intérieur du mot pour probablement récupérer l'information visuelle non extraite lors de la première fixation. Pour résumer par rapport à nos questions, nous avons vu qu'il y a une variabilité du comportement oculaire qui amène les yeux à sauter des mots, et à ne pas atterrir systématiquement à la position optimale, qui est le centre du mot, pour le reconniûtre. Ces cas particuliers entraînent des réponses. Des réajustements que l'on dit locaux et ces réajustements locaux sont plus fréquents lors d'un saut de mot. Cela va entraîner des saccades régressives vers ce mol mais cela de façon plus nette, beaucoup plus importante chez les enfants que chez les adultes. D'autre part lorsque les yeux atterrissent dans un mot à une position non optimale pour le traitement du mot, alors des re-fixations à l'intérieur du mot vont être initiées et celles-ci sont plus fréquentes chez les enfants. Un second point important est que les réajustements locaux ne sont pas non plus des réponses automatiques aux erreurs de visée, mais des réponses aux besoins de traitement visuel et linguistique des mots rencontrés. 63 En conclusion, nous pensons qu'il t'aille écarter l'hypothèse de différence de contrôle oculomoteur. Nous ne voulons pas dire que les enfants et les adultes maîtrisent de la même façon les mouvements des yeux, les saccades, mais les différences ne semblent pas avoir de répercussions majeures, ni expliquer les différences majeures entre les enfants et les adultes en ce qui concerne le comportement oculaire pendant la lecture. Notre hypothèse repose plus en terme de traitement des mots, ce serait dans les cas oit le mot est difficile à traiter d'un point de vue visuel ou d'un point de vue cognitif que les enfants différeraient. Notamment on peut penser que les enfants diffèrent des adultes par la taille de leur empan perceptif et leurs acquisitions langagières, et ce sont ces points là en particulier qui vont entraîner des différences majeures dans l'exploration oculaire pendant la lecture. Ceci dit je ne propose pas ainsi une réponse encore très claire, elle n'est que provisoire, de futures recherches sont nécessaires, mais à défaut d'une réponse claire je voudrais simplement mettre en évidence le fait qu'en présentant ces résultats j'ai peut-être illustré une nouvelle approche pour détecter l'origine des déficiences de la lecture. Elle permettrait un premier tri pour les enfants qui souffrent de ces troubles d'acquisition. : déterminer s'ils proviennent de problèmes oculo-moteurs, visuels ou relevant du domaine cognitif. 64 FIGURE 1 '-° T • .o'" »' . , O'" ..O" .*" ..o-''* / . m^ • < • ''O.. • • ***•-- -^o.*-- • "**-o..***- «o ""•Q ^'^q • ••^-^ • • Q • __-—^''^- • • o-'' • . • C3 T O =5 1—1 OO • • • • ?f • T • • m u> % < Ol <9 \ 1 Z3 -^ "O C < LU o < o (0 CO UJ Q lU VO ' . . a Q \'? • CM 1 1 ^V^ • t LU -J CO lU .o" ^ • v ""^^ • w m rr •o* • ^"^•^ by*^ • • oo • • • Ol m^ * ' ' • • ' CM O. 1^ < 65 FIGURE 2 • I (A •is =3 •a < 9 > I I • I i2 dT JS -. <o lA UJ <o f u > CO CO UJ CO • CM CK: o o Q£ CL CO UJ O < o o < CO CO Ul o I CO m CO % CM 66 FIGURE 3 00 (0 0> •iii 3 S tz S •D c < m 0 + (O UJ UI tn o tf) u. LU O 0) i2 o ro UI CM O (O O o. 1 (M o m m CM % 67 FIGURE 4 • q \ 1 \ • CM • 0 • <o CN »-^ ?3" \ • o ^_ LU o LU O LU Q^ Q. LU Q < <"> <> S2. < T - l o • v> 9 • > • 0) JQ • 1 = JS < • m » LU tf <» «o 0 ! f • 6 CM (e^nes ;oui a| SJBA uojssejBaj)^ 55- ^ <t> t—1 LU O LU «5* ^ •"^ =3 1— _J ^ CM CM n o. s < 68 FIGURE 5 i*- UJ n lU fi "S E 3 •a </) 09 C/> eË c£ «Ëi =3 JJ JJ -9! 3 * eo CM O o —J Hl •" eo • « - m tu a. lU ^ 9 ^ — ou a> < co r~. us 5 IIJ o UJ o 3 (9)nes )oiu 8| SJ8A uo!ssaj6«j)cj ï= m «=1 «o o: a. ui a 3 § 5 O E •o » V) (O (O p g) â> <u S xs £ ë >0 =3 aj j j ^ jj 3 lO •«l- co CM 3 H +4 (aines joui e| SJOA uo!SS8jB3i)d Q 3 'I 69 FIGURE 6 o I • LU Ul a I— Z lu < i É m ai m m ffi 0) ffi ô) m 9 1 e B » fi 5 «? 0) <D Q) 0) 0) OO r^ tO «3 TT NoilvxidHu 30 giniavsoild o E 3 •a 3 O llill C O _J tlHf 3 oo r- ( 0 (O • * NouvxidB» 30 sinisvgoud O E 71 VISION ET ÉTUDE LECTURE ÉPIDÉMIOLOGIQUE Jean-Claude HACHE Professeur d'ophtalmologie - C.H.U. Lille 11 s'agit d'une étude expérimentale effectuée dans l'Oise, commencée il y a plus d'une décennie et à laquelle l'A.S.N.A.V. a beaucoup participé, en particulier Serge Boubée, puisqu'il a été sûrement l'un de:; principaux artisans de ces travaux. En dehors de l'A.S.N.A.V., le Service de Promotion de la Santé de l'Oise, l'Institut National de Recherche Pédagogique, Madame Rèmond, l'Inspection Académique, la Caisse Primaire d'Assurance Maladie, des Ophtalmologistes, des Opticiens, des Orthoptistes, des Instituteurs, plus un certain nombre de bénévoles, en furent les acteurs. L'expérimentation de Beauvais, expérimentation préalable, qui est l'évaluation de la capacité de lecture a concerné 656 enfants de Cours Elémentaire 1ère année. L'expérimentation proprement dite a concerné 632 enfants suivis en classe de grande section de maternelle, au Cours Préparatoire et au cours Elémentaire de 1ère année. On a effectué chez ces enfants un contrôle visuel très complet, mesure de l'acuité de chaque œil, vérification de la vision binoculaire et de la stéréoscopie, vision des couleurs, recherche d'amétropies, (myopie, hypermétropie, astigmatisme) et si nécessaire orientation vers un ophtalmologi.ste pour compléter cet examen visuel. Il s'est agi d'une expérimentation rigoureuse. Tous les acteurs ont été formés aux tests visuels mais également au test de lecture élaborés par l'I.N.R.P. (test disons de référence), qui permet d'évaluer la qualité de lecture chez les enfants. Et enfin les enfants ont été suivis en ce sens que dès qu'une anomalie a été dépistée, on s'est assuré d'une consultation, ce qui est le point difficile. (Au passage j'ai été agréablement surpris par le chiffre donné par Madame Chirez annonçant près de trois quarts d'enfants suivis). La population suivie représente environ 700 enfants au départ de l'étude, et 632 à la fin en CEI. Les statistiques concernant la correction mentionnent 25 % d'enfants corrigés, ceci pour la population témoin, c'est à dire déjà un quart des enfants con-igés. 44 % des enfants sont corrigés dans la population suivie. Ce pourcentage a été atteint en raison de la correction de toutes les anomalies, y compris les plus faibles, c'est-à-dire: que l'on n'a pas hésité à corriger des astigmatismes de 0,25 ou de 0,50. Les familles en difficulté ont été suivies et aidées par la Caisse Primaire d'Assurance Maladie. Pour les tests de lecture standardisés, la population a été répartie selon une courbe de Gauss : bon lecteur, lecteur moyen, mauvais lecteur. Cela correspond à peu près à un ou deux écarlypes (la séparation à l'intérieur du premier écartype et du deuxième écartype). Dans l'étude préalable en CE. 1 on constate que la répartition n'est pas la même entre les enfants à vision normale et ceux ayant un défaut de vision. On retrouve plus de lecteurs moyens et de mauvais lecteurs chez les enfants ayant un défaut de la vue. Cela, je pense, est très important car souvent on attribue des problèmes de lecture à des problèmes d'apprentissage, mais très souvent aussi, il s'agit de problèmes de vision, et cela même en priorité. Des enfants sont pris en charge dès la grande section maternelle : tests visuels et correction totale des petits astigmatismes. 44% des enfants ont reçu une correction optique dont 38 % une correction d'astigmatisme. Le suivi des enfants en cours préparatoire et en CEI a donné lieu à une nouvelle correction SI nécessaire. Les résultats aux tests de lecture en CEI ont permis de constater que les enfants ayant une correction optique ont des capacités de lecture semblables à celle des enfants n'ayant pas de défaut de vue. Il n'y a pas de différence statistique entre les deux populations. La répartition est la 72 même entre bon lecteur, moyen lecteur, mauvais lecteur dans les deux populations. Corriger les défauts de réfraction même minimes s'avère utile lors de l'apprentissage de la lecture. Sans revenir sur les défauts de la vue, il faut se souvenir que l'enfant myope voit mal de loin, bien de près., l'enfant hypermétrope voit mal de près et mieux de loin et dans te cas l'astigmatisme, il est doté d'une vision plus préci.se dans un axe que dans un autre. On a vu quand même aussi parmi les cas étudiés des strabismes corrigés. Le début de l'étude avait montré que l'essentiel des problèmes de lecture reposait sur un problème de convergence, c'est-à-dire de binocularité et non pas de biocularité. Parmi toutes les échelles on utilisera de préférence les nouvelles échelles dites EDTRF conçues initialement pour la malvoyance. J'ai voulu insister sur les problèmes de l'astigmatisme de l'enfant. Chez l'enfant l'astigmatisme fort induit une amblyopie méridienne. On n'a pas parlé jusque là d'amblyopie méridienne on n'a parlé que d'amblyopie que l'on qualifierait d'homogène ou sphérique. Pour le démontrer, dans nos services on a étudié les potentiels évoqués visuels (P.E.V.) sur le cortex en réponse à des stimulations constituées de barres verticales et horizontales. Et l'on voit sur les recueils des différences significatives entre les enregistrements pour des barres horizontales et des barres verticales. Donc il y a bien amblyopie fonctionnelle méridienne. Dans l'astigmatisme de l'enfant, à cause de cette amblyopie méridienne partielle, même avec une correction optique parfaite, il est souvent impossible d'obtenir une acuité normale lors de la première correction, d'où la nécessité d'une correction précoce. L'astigmatisme de l'enfant agit sur la stratégie de lecture. Comme dans l'amblyopie, le trouble ne se limite pas à la baisse d'acuité. Par exemple l'enfant a parfois des difficultés à séparer des lettres dans le mot. En conséquence il peut y avoir des difficultés dans les apprentissage, les stratégies de lecture comme l'a montré Sabine Defoort Dhellcmmes. Pour mon étude, j'ai utilisé pour enregistrer le photooculomètre qui est un appareil de mesure de la stratégie du regard, fabriqué par la société Métro vision, société Lilloise également. Retenez quand même que la lecture peut être apparentée à la marche au pas oij le pas est régulier, et si on bute sur un trottoir, d'un seul coup on reprend le pouvoir sur l'automatisme du mouvement, on régres.se, on essaye de se rattraper, et l'on voit bien cela sur ces images. L'astigmatisme intervient sur la lecture, en particulier lorsqu'il est vertical il donne une image moins bonne des horizontales que des verticales. Il y a des lettres qui ne sont pas reconnues lorsque l'on est astigmate, l'apprentissage de la lecture ne se fait pas de la même manière avec cette difficulté à percevoir certaines lettres. On peut corriger l'astigmatisme complètement d'emblée, car le système postural de l'enfant s'adapte très vite. Cependant il faut se méfier des chutes des premiers jours, car il est évident que l'on change l'espace visuel de l'enfant lorsqu'on coiTige son astigmatisme. (Demandez aux parents de ne pas choisir des montures avec des verres ronds qui peuvent tourner). En conclusion, devant les troubles de vision des enfants, prescrire une correction optique est indispensable pour que la vision se développe et que les performances scolaires soient optimales. Tous les acteurs doivent être sensibilisés. L'Education Nationale et les enseignants le sont. De plus , l'A.S.N.A.V. a mis au point à leur intention un programme de formation Ce qui est à retenir, c'est que dans la première étude on pensait que la vision binoculaire était essentielle - et elle le reste pour l'apprentissage de la lecture - mais ce que j'ai voulu démontrer c'est que la correction de l'astigmatisme est essentielle à l'apprentissage de la lecture. 73 VISION ET LECTURE EN SEINE SAINT DENIS Docteur Maggy LEROY-HIEST Conseillère Technique de l'Inspecteur d'Académie Docteur Elisabeth RIOU Médecin Scolaire Seine-Saint-Denis Dans le département de Seine-Saint-Denis, le Service médical de Promotion de la Santé en Faveur des Elèves (S.P.S.F.E.) s'est attaché à réaliser depuis très longtemps le plus grand nombre possible de bilans de santé pour les enfants de six ans, soit en grande section maternelle, soit en cours préparatoire, notamment pour dépister les problèmes générateurs de difficultés d'apprentissage et d'intégration. Et donc le dépistage visuel y trouve naturellement sa place. Mais les retours d'avis, en particulier ceux remis aux familles pour une consultation à l'attention du médecin traitant ou de l'ophtalmologiste, étaient en nombre très insuffisant, autour de quinze à vingt pour cent seulement. Certaines familles n'ont pas vraiment pris conscience de l'importance d une consultation précoce pour permettre à leur enfant de commencer l'apprentissage de la lecture dans les meilleures conditions possibles. Et le Ministère de l'Education ayant demandé (ainsi que l'Inspecteur d'Académie) aux médecins, aux infirmières, aux secrétaires du Service de travailler différemment dans les secteurs particulièrement difficiles, en zones d'éducation prioritaire (Z.E.P.), nous avons mis en place un travail de suivi pour motiver les parents. Les enseignants ont rappelé à ceux-ci l'importance de la consultation demandée par le médecin ou l'infirmière. Mais nous avons travaillé avec tous nos partenaires locaux, la P.M.I., le Centre de Santé, les médecins traitants ; les spécialistes, tous ont été informés de notre projet et progressivement nous sommes pas.sés de quinze/vingt pour cent de retour d'avis à plus de cinquante pour cent. Mais ceci nous paraît très insuffisant encore. Nous aurions aimé avoir avoir les mêmes résultats que le département de l'Oise, à savoir avec un accompagnant de santé. Nous ne l'avons pas encore obtenu mais nous ne décrochons pas, je pense que nous l'aurons un jour. En fait nous avons continué à travailler avec la sensibilisation des familles, celle de nos partenaires et pour ce qui est du dépistage visuel nous augmentons d'année en année nos retours d'avis. Et nous avons souhaité aller encore plus loin dans l'aide apportée aux enfants pour une réussite scolaire. Voici, dans les secteurs les plus défavorisés, la façon dont nous agissons. En ce qui concerne les détections précoces des difficultés, et plus particulièrement des élèves présentant des difficultés spécifiques, huit équipes de médecins et d'infirmières dans le département de Seine-Saint-Denis ont commencé à réaliser un bilan approfondi de santé et d'évaluation du développement en grande section de maternelle. Celui-ci permet de repérer les enfants qui ont des troubles spécifiques des apprentissages ou qui risquent de rencontrer des difficultés lors de l'apprentissage de la lecture. Cette évaluation du langage et du traitement de l'information visuelle et sonore permet ensuite à l'équipe enseignante de proposer aux enfants un travail spécifique adapté aux types de difficultés constatées. Elle n'exclut pas les prises en charge par les réseaux d'aides au .sein de l'école ou à l'extérieur, mais elle permet de mieux les orienter. En 2000-2001, 280 enfants ont pu bénéficier de ce bilan un peu particulier et approfondi. En ce qui concerne le traitement de l'information visuelle et selon le protocole élaboré par l'équipe du 74 laboratoire "Cognisciences Connaissance et apprentissage" de Grenoble nous avons entre autres exploré l'acuité visuelle, la neuromotricité visuelle et le traitement de l'information visuelle. PROTOCOLE DE RECHERCHE Pour les tests de vision nous avons utilisé le matériel que l'A.S.N.A.V. nous offre lors des séances de formation dans notre Service. Donc en ce qui concerne la recherche des troubles de la réfraction, pour l'exploration de i'acuité visuelle de loin elle se fait à l'aide de l'échelle de SNELLEN à cinq mètres et on considère que l'acuité est normale s'il y a lecture de quatre lettres au moins sur la ligne des huit dixièmes. On recherche aussi l'hypermétropie toujours avec l'échelle de SNELLEN avec un verre de + 2 dioptries, et l'hypermétropie est suspectée s'il y a lecture de quatre lettres au moins sur la ligne des huit dixièmes. Nous n'avons pas encore de tesi de Lang 2. On nous a parlé de ses limites donc nous ne pouvons pas rechercher un trouble de la vision binoculaire, ce qui est tout à fait dommage. Nous explorons aussi la capacité de convergence à l'aide d'un crayon placé à quarante centimètres que l'on rapproche progressivement de la racine du nez. On considère qu'il y a un trouble si la convergence des yeux cesse avant douze centimètres. Le dépistage de l'hétérophorie s'opère de la même façon avec un petit objet qui attire l'attention de l'enfant (sujet au bout d'un crayon) que l'enfant fixe de façon continue, en cachant alternativement un oeil puis l'autre. On recherche donc une déviation des axes visuels. Pour la capacité de poursuite, on trace un huit couché à quarante centimètres de la racine du nez de l'enfant et en faisant ce huit de façon lente, on explore la capacité des mouvements oculaires de l'enfant dans le cadre de la poursuite. On tient compte bien sûr de sa capacité d'attention et on refait parfois le test s'il semble un petit peu compliqué. La vision des couleurs utilise le test d'ishihara, en notant le chemin que l'enfant trace avec le doigt. RESULTATS En grande section de maternelle dans notre département les statistiques globales de l'année 2000-2001 montraient que 23 % des enfants avaient un trouble visuel suspecté ou déjà connu et que chez ces enfants 26 % portaient déjà des lunettes. Sur l'échantillon dont je parle, (280 enfants) qui n'est pas représentatif des enfants de six ans, dans notre département on a retrouvé 34 % de suspicion ou de connaissance de déficits visuels, chiffres qui sont tout de même supérieurs à ceux de la population globale. On retrouvait : - 5 % de déficits visuels connus, - 26 % de suspicion d'un déficit visuel de loin, - 3 % de suspicion d'un déficit visuel de près. Pour faire corriger le plus rapidement possible des troubles de la vision non encore connus les parents repartent bien sûr à l'issue du bilan avec un avis pour consultation chez un ophtalmologiste. Nous nous sommes aperçues que lorsque nous adressons ces enfant en ophtalmologie avec les critères de notre dépistage, en particulier ceux de la recherche de l'hypermétropie, les réponses des spécialistes sont plus précises. Malgré tout nous constatons que beaucoup d'ophtalmologistes ne souhaitent pas corriger une faible hypermétropie, ou que les familles repartant sans prescription de correction mais avec un avis de consultation ultérieure à six mois n'en comprennent pas toujours la nécessité, et souvent ne reconsultent pas comme il est souhaité. Dans notre échantillon nous avons trouvé : - 1,4 % de troubles de la convergence, - moins de 1 % d'hétérophor.e, - par contre 6 % d'asynchronisme, - 2,5 % des entants avaient un trouble de la vision des couleurs. 75 Tous ces troubles étaient bien sûr signalés sur l'avis de consultation mais ils n'ont pas donné lieu à des réponses précises autres que myopies, hypermétropies, astigmatisme confirmé ou non. L ' A S P E C T COGNITIF du traitement de l'information visuelle est exploré à l'aide de trois tests : > L'épreuve des cloches, c'est-à-dire que, sur une feuille où il y a une multitude de petits dessins divers, l'enfant doit cocher dans un temps donné (à savoir une minute) un maximum de cloches, celles qu'il reconnaît sur la feuille. > La deuxième épreuve, reconnaissance des lettres et discrimination des espaces inter lettres, c'est-à-dire que par analogie visuelle l'enfant doit retrouver dans un encadré et dans l'ordre des séquences de lettres. Là aussi l'épreuve est chronométrée en temps. > Et enfin le troisième test c'est la reproduction de figures, l'enfant doit reproduire six formes simples de complexité croissante à l'identique en dessous du modèle. L'interprétation se fait sur une grille d'évaluation par tranche d'ûge de cinquante neuf à soixante et onze mois, avec trois tranches d'âges. Les enfants qui ont des scores inférieurs à un écartype en traitement de l'information visuelle risquent de rencontrer des difficultés dans l'apprentissage de la lecture. Donc lorsque leur score global en discrimination visuelle est faible les enfants sont proposés pour des groupes d'entraînement visuel, cela a représenté 18 % des enfants de notre échantillon. Les enseignants, par petits groupes chaque jour ou tous les deux jours, pendant une courte séquence de 5 à 10 minutes, à l'aide d'une mallette pédagogique font travailler les enfants dans le domaine de l'attention visuelle. Les exercices sont progressifs et ils permettent de développer les capacités d'attention, de poursuite et de discrimination visuelles. Ils favorisent la coordination œil-main, ils développent la capacité de reconnaissance des mots en développant la capacité de recherche et de traitement de l'information. En ce qui concerne le traitement de l'information visuelle on a trouvé des résultats faibles chez : - 19,5 % d'enfants à l'épreuve des cloches, - 29 % à la discrimination d'espaces inter lettres - 30 % à la reproduction de figures. Mais cet échantillon n'est encore pas là représentatif de tous les enfants de six ans. Il ne s'agit pas toujours d'enfants qui ont un trouble de la vision, et ces résultats ne dépendent pas exclusivement d'une mauvaise neuromotricité visuelle mais il méritent d'être pris en compte pour l'aide aux apprentissages. Faute de disposer de matériel nécessaire pour toutes les écoles, à la suite de ce bilan les enfants n'ont pas forcément tous bénéficié de cette remédiation de la part de l'enseignant. Parallèlement un travail similaire concernant le traitement de l'information auditive et de la conscience phonologique a été réalisé et intégré aussi à notre bilan. Sur notre département, les résultats ne pourront se mesurer qu'à l'issue des évaluations de CEI mais c'est un travail déjà fait en particulier sur la région de Grenoble où les résultats sont tout à fait intéressants en matière d'apprentissage de la lecture et de résultats améliorés aux tests de CE2. 77 QUESTIONS - REPONSES Médecin Scolaire dans les Hauts de Seine. On nous a dit que le plus intéressant à dépister était l'astigmatisme, et en santé scolaire on ne le dépiste pas. Madame RIOU Pour nous l'essentiel du problème est de ne pas avoir eu la possibilité de dépister l'a.stigmatisme de façon assez précise. On envoie les enfants en consultation quand on a le sentiment qu'ils voient flou. Est-ce dû au matériel de dépistage ? et il est vrai que l'on vient de voir toute l'importance de ce dépistage. On espère pouvoir progresser en ce sens. Cependant dans le protocole que l'on a suivi cela n'en faisait pas partie. On a respecté le protocole qui nous a été conseillé. Monsieur Lenne Je ne peux pas répondre à la place de Monsieur HACHE mais il me semble qu'il faut bien faire la différence entre dépistage et diagnostic. Dépister un astigmatisme n'est pas très simple. En revanche le diagnostiquer c'est quelque chose de possible. Donc l'étude de Jean-Claude HACHE était de montrer la réalité des problèmes visuels, l'importance de l'astigmatisme, mais l'ophtalmologiste doit faire un diagnostic. Avec un astigmatisme important, un enfant n'a pas huit dixièmes d'acuité visuelle, on n'a en général que trois à quatre dixièmes. l'ai une question pour Madame Vitu Thibault concernant la variabilité d'atterrissage du regard dans le mot. Selon sa proposition, c'est l'hypothèse oculomotrice qui doit être écartée. 11 peut très bien exister une immaturité de la vergence oculomotrice, qui contribue à la variabilité de l'atterrissage du regard dans le mot. Y-a-t- il des écrits où l'on a pris en compte les deux yeux pour savoir si vraiment il n'y a pas que la vergence large et si c'est pour cela que l'enfant ne vise pas systématiquement le centre du mot. La deuxième question s'adresse à l'équipe du Professeur HACHE concernant justement l'effet de l'absence de relation entre la binocularité et le problème de la lecture. S'agit-il d'un message clair, il n'y a pas de relation, ou bien à l'intérieur de ce groupe à problèmes binoculaires, y-a-t-il aussi astigmatisme ? Madame Vitu-Thibault Pour répondre à la première question, il n'y a pas véritablement d'études réalisées sur la lecture où on enregistre les deux yeux en même temps, on n'a pas vraiment d'informations pour répondre à cette question mais ma proposition n'est pas d'écarter toute hypothèse oculomotrice pour expliquer les différences entre les enfants et les adultes pendant la lecture. Je pense que les différences majeures observées en terme d'amplitude de mouvement effectué, entre les enfants et les adultes ne peuvent pas être majoritairement expliquées par des différences en terme de précision des sécables. Maintenant cela reste à vérifier dans des protocoles plus rigoureux, et je pense que cela a déjà été fait pour les enfants. Ils ont une précision moins grande que les adultes. Mais d'après nos résultats, il ne semble pas que cette précision soit responsable des différences observées au plan du comportement oculaire pendant la lecture. Maintenant il est possible qu'il y ait des différences importantes entre enfants et adultes au plan du contrôle de la vergence, qui entraînent des difficultés de lecture de la part des enfants. Ce n'est pas du tout impossible. Monsieur Lenne Pour la seconde partie de la question tout ce que j'ai essayé de dire est que dans un premier temps on avait attribué les problèmes de l'apprentissage de la lecture à un certain nombre de défauts corrigés, et on pensait qu'il ne restait que la vision binoculaire. Et en analysant plus loin l'étude de Jean-Claude HACHE il a montré qu'il n'y avait pas que la vision binoculaire, il y avait l'astigmatisme et probablement l'astigmatisme jouait un rôle plus important que la vision binoculaire dans l'apprentissage. Je ne parle pas de la lecture, je parle bien d'apprentissage. Donc retenez que 78 des deux problèmes je ne sais lequel est le plus important, mais très souvent il peut y avoir une liaison entre les deux. C'est donc astigmatisme et/ou vision binoculaire. Participant, dans le Lot. La très intéressante communication de Françoise Vitu-Thibault sur la différence de stratégie de lecture entre l'enfant et l'adulte amène aussi à s'intéresser à la différence de lecture entre l'enfant normal et le dyslexique. Il est vrai que l'on déborde du cadre de la seule vision mais c'est le moment d'attirer l'intérêt sur la place de l'ophtalmologiste dans le dépistage des enfants dyslexiques puisque l'on a la chance à l'occasion des lectures de Parinaud, à condition d'y être attentifs et de laisser lire l'enfant assez longtemps, de mettre le doigt sur de nombreuses dyslexies. Et cela mène donc à faire la différence entre ce que l'on appelle la lecture globale où justement l'enfant va chercher d'emblée le centre du mot, (donc il a une capacité de lecture globale) et la lecture syilabique. Or l'enfant dyslexique ajustement comme seul canal de lecture la lecture syilabique qui l'oblige à décomposer le mot en plusieurs syllabes, et ensuite à le reconstruire. Par ailleurs, la différence que l'on voit entre enfant et adulte est aussi la différence d'expérience, de connaissance et de vocabulaire, puisque l'enfant qui n'a pas un vocabulaire important peut très vite reconnaître de façon globale un mot, alors que ceu.x qui doivent déchiffrer, décomposer chaque mot, doivent forcément avoir une stratégie différente qui ne sera peut-être pas celle du milieu du mot. Réponse Comme vous l'avez noté il y a plusieurs origines évoquées pour la dyslexie, différents types de dyslexies donc on ne peut pas trouver une cause unique à la dyslexie. Il existe des études qui semblent montrer que des dyslexies sont liées à des problèmes oculomoteurs, et d'autres dyslexies davantage liées à des problèmes d'attention visuelle, et au traitement des informations langagières. Ce qui est à regretter quand on s'intéres.se au mouvement oculaire chez les dyslexiques pendant la lecture en comparaison avec les sujets adultes "normaux" c'est que toutes les études faites sur la dyslexie analysent quelle est l'amplitude du mouvement effectué, quelles sont les durées de fixation, sans mettre en rapport les mouvements effectués avec les mots qui sont présentés, avec les patterns visuels dans un texte. Et si ce genre d'analyse qui est celui que l'on a fait pour les enfants me paraît un peu plus prometteur, il n'est pas suffisant, il a besoin d'être complété par des études purement visuelles, purement oculomotrices ou plutôt linguistiques mais c'est une approche intéressante pour la dyslexie. Les ophtalmologistes dépistent des dyslexiques, mais dans l'expertise INSERM on a vu que beaucoup d'orthophonistes dépistaient des problèmes de la vue. Je crois que c'est une profession à ne pas négliger dans le dépistage des problèmes de la vue. Intervenant de la salle Je pen.se qu'il serait quand même intéressant en ce qui concerne la lecture de faire des tests les deux yeux ouverts. Parce que les enfants strabiques ont des perturbations en situation binoculaire qu'ils n'ont pas en monoculaire. Là il y aurait un travail important à faire avec la lecture, d'abord tout le monde lit les deux yeux ouverts, on ne lit pas avec un seul œil, sauf si on est monophtalme bien entendu. Il .serait intéressant de prévoir une étude entre une population d'enfants jugés normaux du point de vue oculomoteur, et des enfants présentant des perturbations oculomotrices à type de strabismes divergents notamment. D'autre part on n'a pas du tout parlé des méthodes de lecture au cours des années, qui ont été complètement changées, revues, revisitées, rechangées, et qui ont eu très probablement une inllucnce (pénalisante) en ce qui concerne l'apprentissage de la lecture. 79 AMBLYOPIE ET STRABISME TRAITEMENT Jean-Bernard WEISS Professeur d'Ophtalmologie - Paris Ce vaste sujet ne peut pas être traité correctement en quelques pages. Donc je survolerai. AMBLYOPIE LIEE AU STRABISME En premier lieu évoquons le traitement de l'amblyopie liée au strabisme. La première règle générale de traitement, c'est éliminer l'œil sain pour forcer l'œil amblyope à travailler. C'est absolument élémentaire, cela tombe sous le bon sens et c'est fait depuis plusieurs siècles. Mais tout va dépendre de la profondeur de l'amblyopie. Toute une gamme de traitements correspondent à la profondeur de l'amblyopie. En fait plus une amblyopie est légère et traitée précocement plus les moyens seront légers, et plus une amblyopie sera forte et plus il faudra appliquer un traitement efficace et fort. On dispose d'une liste qui va des secteurs, des pénalisations au traitement le plus fort, l'occlusion totale. La seconde règle, c'est que les traitements dits spécifiques sont totalement inefficaces et depuis quarante ans l'on en évoque un certain nombre, le traitement par l'épiscopie, le traitement par périoptophore, le C.A.M. et maintenant le Flicker, tous ces traitements dits spécifiques sont inefficaces. Et les statistiques publiées par leurs promoteurs sont toutes fausses, faussées sciemment ou incon.sciemment, c'est formel, et c'est assez triste. La troisième règle est que l'efficacité des traitements dépend de leur précocité. D'où l'importance d'un dépistage systématique, et précoce. La première conclusion en est que le meilleur traitement de l'amblyopie c'est le traitement préventif, mis en oeuvre par un dépistage précoce. Cela est absolument évident et mis en application dans certains pays. C'est un effort de santé au niveau de la nation que l'on doit faire.. La deuxième conclusion est qu'en cas d'amblyopie dépistée tardivement l'occlusion permanente s'avère le traitement le plus efficace et là je voudrais insister auprès des pédagogues. L'occlusion permanente chez un enfant scolarisé semble poser problème. En fait il n'y en a pas si le traitement est respecté par l'enfant et la famille bien entendu mais aussi par l'enseignant. Car un enfant qui a un ou deux dixièmes peut suivre des cours normalement si son cas est admis et compris par l'enseignant. Dans les cas d'amblyopie traitée par occlusion permanente il faut une coopération entre l'ophtalmologiste et l'enseignant. CONSEILS TECHNIQUES D'EXAMEN Pour les pédiatres, s'agissant de l'enfant de six mois, comment dépister 1' amblyopie ? Il y a une technique très simple. On laisse l'enfant dans son couffin, il est chez lui dans sa maison, il est dans sa petite coquille, il est calme. On .se place de chaque côté du couffin en plaçant soigneusement la mère derrière le haut du couffin (car si la mère est visible par l'enfant les manœuvres très simples deviendront difficiles). Donc on cache la mère,. On pose sur le nez du bébé des petites lunettes à secteur, et on .se déplace à gauche et à droite du couffin, et s'il n'y a pas d'amblyopie, l'enfant regarde avec l'œil droit à droite et avec l'œil gauche à gauche. S'il y a 80 amblyopie il va chercher à tourner la tête, et il ne peut pas car il repose sur le dos comme une tortue que l'on a renversée, il ne peut bouger. C'est un examen qui se fait sans cris et sans pleurs et qui prend deux minutes. Vous pouvez faire également le même examen avec l'enfant dans sa poussette, qui est un peu plus âgé, avec des lunettes qui cachent un œil puis l'autre. Autre point de techniques, la mesure de l'acuité visuelle entre deux ans et trois ans. Elle n'est pas facile. Car on se heurte à deux écueils, l'inattention de l'enfant et la mémorisation des échelles. Et là se démontre la supériorité des échelles en présentation séparée. Premièrement s'il y a trop de signes, quand l'enfant est jeune il faut lui montrer. Il ne faut pas tourner le dos à l'enfant pour lui montrer les figures, il faut toujours contrôler l'enfant, et le fixer. Lorsque l'on fait une mesure d'acuité chez un très jeune enfant, il risque de disperser son attention et la supériorité des échelles en présentation séparée n'est pas nette dans ce cas. Avec les échelles en présentation séparée de Rossano on montre des images de différentes tailles, de différentes espèces, on les mélange, il n'y a pas de problème de mémorisation. Elles offrent la possibilité d'examiner des enfants dès l'âge de deux ans. Le plus jeune dont j'ai pu mesurer l'acuité visuelle est une fillette exceptionnelle, elle avait dix-sept mois. A deux ans j'ai probablement cinquante pour cent de succès, c'est-à-dire de mesure efficace de l'acuité visuelle mais je regarde toujours l'enfant quand je présente une seule image. Toujours en présentation séparée, on ne doit pas présenter un grand tableau (sauf bien entendu si l'enfant est âgé) à un enfant jeune. On ne peut pas lui dire de lire la troisième ligne, le troisième signe de la quatrième ligne... Pour un tout petit bébé on peut arriver à mesurer l'acuité visuelle (je ne dirai pas à mesurer l'acuité visuelle de près car les distances ne sont jamais respectées) mais à évaluer l'acuité visuelle d'un très jeune enfant avec les images, les échelles de Hazemann-Rossignol. Dans chaque tranche il n'y a que quatre images et on demande à l'enfant de caresser l'image (c'est le terme qu'il faut employer), il caresse le chat, il caresse la voiture et vous obtenez la réponse. Quels sont les préjudices induits par un strabisme chez l'enfant ? Le premier trouble fonctionnel c'est l'amblyopie qui survient dans près de cinquante pour cent des cas. Et ensuite le deuxième trouble fonctionnel est la perte de la vision binoculaire. Alors est-ce que la perte de la vision binoculaire est importante ? Les ophtalmologistes, les chirurgiens ophtalmologistes et les orthoptistes, en règle, n'ont pas d'examens pour contrôler la vision binoculaire. Il n'y a que les pilotes d'avions, les chauffeurs de poids lourds dont l'acuité stéréoscopique est contrôlée. Ce n'est donc pas catastrophique. Par contre l'amblyopie est catastrophique. Un autre préjudice est un préjudice esthétique, avec secondairement des troubles psychologiques liés à la non acceptation de cette tare qui est entrée dans le langage('car ....louche, c'est louche, le borgne...) C'est que la langue française est aussi axée sur la pathologie du regard. LES TRAITEMENTS Il y a quatre traitements, (il y en a probablement plus), enfin les quatre principaux sont : • attendre et ne rien faire, • le traitement optique, • le traitement orlhoptique et • le traitement chirurgical. Alors l'attente ? Que peut-on attendre de l'attente '? Plus de cinquante pour cent des strabismes disparaissent à la puberté. C'était valable dans le temps, les chiffres sont probablement les mêmes maintenant mais comme il existe un dommage esthétique au plan de l'école à l'époque scolaire, on s'intéresse essentiellement aux retentissements psychologiques sur les enfants et je dois dire sur les parents. C'est très important, donc l'attente n'est plus un traitement accepté de nos jours. Le deuxième traitement c'est le traitement optique. C'est-à-dire essayer de soigner les strabismes par des lunettes. C'est très efficace et le traitement est d'autant plus efficace qu'il est précoce. Mais dans certains cas cela peut être inopérant. Et quand un strabisme se déclare subitement chez un enfant de trois ans, il faut consulter un ophtalmologiste dans les jours suivants, à mon avis. Le traitement orthoptique peut être efficace - il ne faut pas se faire d'illusion - mais dans un nombre très limite de cas. Il est inapplicable chez les très jeunes enfants, et je voudrais souligner le rôle primordial des orthoptistes dans la surveillance et le traitement de l'amblyopie. Et demeure en pratique le traitement chirurgical. En raison des progrès de l'anesthésie générale on a évolué vers une chirurgie précoce à l'âge de six mois, ou moins. On accepte parfaitement qu'il y ait des interventions répétées, l'essentiel étant de préserver l'esthétismc à l'âge scolaire. C'est la tendance actuelle qui s'est développée dans un premier temps aux Etats-Unis, mais qui s'est véritablement imposée en France. 83 EQUIPEMENT STANDARD MONTURES Nathalie AID AN Aline GAMSRANI Opticiennes - Paris Nous suivons attentivement l'évolution de l'enfant, sur le plan physique et psychologique. Il est clair qu'avec la croissance, son visage va se modifier mais, en grandissant, ses goijts et ses envies vont également changer, 11 nous faut donc considérer l'aspect technique sans pour autant négliger l'aspect esthétique car n'oublions pas qu'un enfant qui n'aime pas ses lunettes ne les portera pas. Le choix des montures se fait sur plusieurs critères ; - la morphologie de l'enfant -la correction -les traitements LA MORPHOLOGIE DE L'ENEANT Il faut prendre en compte la : • Base du nez • Largeur des tempes • Hauteur des pommettes La monture doit avoir son pont et ses branches fiositionnés au milieu de la face, pour qu'elle soit placée bien haut sur le nez de l'enfant ceci pour éviter qu'il ne regarde au-dessus de ses lunettes. Vivant dans un monde d'adultes, il a tendance à regarder souvent vers le haut. De même, lu longueur des branches doit être vérifiée car des branches trop longues projettent la monture vers l'avant. Le dos du bébé étant constamment appuyé sur son siège, elles ne doivent pas le serrer aux tempes, ni s'appuyer sur ses pommettes. Une monture avec décrocher est préférable pour un bébé ayant des tempes larges et un petit écart pupillaire. Il existe des montures ayant six choix de nez en silicone différents, cela nous permet d'adapter au mieux la monture au nez du bébé tout en conservant un équipement standard. Les ophtalmologistes pédiatres qui nous adressent des bébés attendent de nous rigueur et précision car du bon positionnement de la lunette va dépendre l'efficacité du traitement. Les montures en métal ne sont pas conseillées pour les toul petits car les plaquettes s'appuient trop près des canthus (coin des yeux) et ceci pour des problèmes de sécurité. 84 LA CORRECTION La connaissance de la correction est indispensable au choix de la monture. Un myope faible ne pose aucun problème, toute monture, petite ou grande, métal ou plastique, peut lui convenir. Un myope faible ou fort a toujours besoin de ses lunettes. Nous dirigerons un fort myope vers des montures ayant des verres de petit diamètre afin qu'ils soient plus minces et plus légers tout en conservant un bon champ visuel (leurs verres négatifs agrandissent le champ de vision). En revanche, nous conseillerons une monture haute, stable et bien plaquée au visage pour le faible hypermétrope qui a tendance à tricher, c'est à dire à regarder au-dessus de ses lunettes. En effet, il ne ressent pas vraiment le besoin de corriger sa vue, contrairement au myope. De même, il faut se méfier des anisomélropes. Les deux yeux n'ayant pas la même correction, les enfants ont tendance à utiliser l'œil qui voit le mieux en regardant au-dessus de la monture. La monture doit être bien ajustée et ne doit pas tomber sur !e bout du nez. Nous choisirons une monture avec des verres assez grands pour le fort hypermétrope (les verres positifs rétrécissent le champ de vision). LES TRAlTEMENTS_(secteurs, opticlude-occlusion, press on) Nous devons toujours chercher à savoir si l'enfant doit suivre des traitements particuliers car nous conseillerons la monture en fonction de ces traitements. Il faut, par exemple, éviter une monture en métal pour une mise en place de secteurs car même bien adaptée, bien haute et bien plaquée au visage, elle reste un mauvais choix. En effet, les enfants, en jouant, écrasent souvent les plaquettes, et la hauteur de la monture se modifie. Les secteurs sont positionnés au millimètre près sur les verres, c'est pourquoi un mauvais choix de monture peut rendre le traitement inefficace. Cependant, adaptée d'un pont rigide,, une monture métal peut aussi bien convenir. Nous dirigerons les enfants qui ont besoin d'une occlusion, (c'est à dire cacher un des deux yeux avec un opticlude) vers une monture en plastique, car l'opticlude va empêcher la plaquette de .se po.scr correctement sur le nez de l'enfant. L'occlusion est déjà très pénible pour l'enfant et ses parents, il est inutile de leur ajouter des difficultés supplémentaires. 85 L E CHOIX DES MARQUES Très tôl, l'enfant veut choisir ses lunettes, il a déjà une idée précise de la couleur et de la forme. 11 faut donc faire preuve de psychologie auprès de l'enfant mais aussi auprès des parents, souvent ébranlés par le besoin du port de lunettes de leurs enfants. Si certains ont bien conscience de la nécessité de corriger leurs enfants, d'autres ont beaucoup de mal à en accepter l'idée, n'osant souvent pas demander à leur ophtalmologiste la signification exacte du défaut visuel de leur enfant. Ils viennent chez l'opticien un peu perdus et remplis d'interrogations. Il nous revient donc la lourde tâche de leur expliquer au mieux l'intérêt du port de lunettes. Nous disposons aujourd'hui d'un choix immense de montures enfants, les marques rivalisant d'ingéniosité et de technologie pour créer une diversité de formes, de ponts, de branches pour nous permettre d'adapter au mieux une monture standard au visage de l'enfant ou du bébé. Nous pouvons donc facilement concilier la technique et l'esthétique à la volonté des parents et des enfants. 11 faut cependant demeurer vigilant, la reproduction miniature d'une monture adulte n'est souvent pas le bon choix comme nous l'avons indiqué précédemment. LES LUNETI'ES DE SOLEIL Les adultes manifestent leur besoin de lunettes de soleil spontanément alors qu'un enfant ne saura pas l'exprimer. Nous pensions, il y a encore quelques années, qu'une casquette suffisait à protéger les yeux de nos enfants. Nous ne le pensons plus vraiment aujourd'hui. Il nous paraît plus judicieux de protéger les yeux des petits par des verres teinté.,, correcteurs ou non, ceci afin de les protéger plus efficacement contre les rayons du soleil. La publicité porte sur les solaires adultes, jamais sur les solaires enfants. Il nous revient donc de prévenir les parents : "n'oublie/, pas les yeux de vos enfants". Le coût d'une solaire enfant réellement protectrice varie de 15 à 25 euros. Il serait dommage de ne pas les équiper. L E COUT / BUDGET Il faut rassurer les parents lors des dépistages. Tous les enfants, jusqu'à l'âge de 18 ans, peuvent avoir des lunettes correctrices, quel que soit leur budget. Il existe des forfaits correspondant au remboursement par la Sécurité Sociale. Pour ceux disposant de budgets plus importants, un confort supplémentaire pourra être apporté (choix des verres, de la moulure) le prix d'un équipement moyen tournant autour de 140 à 160 euros. La plupart des opticiens mettent en place le tiers payant et les prises en charge par les Mutuelles. Les parents dans leur grande majorité n'auront plus à avancer le financemenl des lunettes. Alors les parents n'ont pas à hésiter, ils doivent consulter, faire vérifier la vue de leurs enfants et les munir des corrections prescrites. 86 CONCLUSION Nous assistons, depuis plusieurs années, à une évolution de l'équipement visuel de l'enfant et du nourrisson. Les ophtalmologistes ont fait des progrès immenses dans le dépistage précoce du défaut visuel dès le plus jeune âge. Les instituteurs sont eux aussi très sensibles au comportement des enfants et repèrent rapidement une gêne visuelle. Les médecins de P.M.L et les équipes de médecine scolaire dépistent régulièrement les défauts visuels. Les fabricants de montures pour enfants ont su être à l'écoute des ophtalmologistes et des opticiens spécialisés. Ils ont créé de larges gammes de montures qui répondent aux attentes des enfants, des parents et surtout aux exigences médicales. EQUIPEMENTS STANDARDS VERRES Annie RODRIGUEZ Directeur de relations médicales CRÉTEIL Contrairement aux propos de l'article précédent, rappelant que la lunette d'enfants n'était surtout pas la reproduction miniature de la lunette d'adulte, nous dirons que les verres d'enfants sont les reproductions en miniatures des verres d'adulte. Et la qualité optique de ces verres est rigoureusement la même. Cependant un verre correctif d'enfant doit reproduire des technicités telles que à ce moment là on pourra le qualifier d'idéal. Alors à l'heure actuelle deux verres sont disponibles pour équiper ces enfants, un verre organique traditionnel, et un verre en polycarbonate et il faut vous présenter les caractéristiques et les avantages de l'un par rapport à l'autre. PRINCIPALES DIFFÉRENCES Voyons d'abord la résistance aux ciiocs. Lorsqu'on équipe un mannequin avec un verre organique traditionnel et un mannequin avec un verre en polycarbonate, si on envoie sur cette lunette une bille d'acier avec un impact relativement important, ce qui n'arrive pas tous les jours, le verre organique ne va pas résister au choc, alors que le verre en polycarbonate va l'amortir et la bille va pouvoir rebondir. On peut donc considérer que le verre en polycarbonate est doublement plus résistant que le verre organique. Le polycarbonate est un matériau bien connu, qui équipe les visières des casques de moto, et les cockpits d'avion. C'est un matériau que l'on utilise aussi dans le cadre des équipements optiques dans le domaine de l'industrie, car très résistant. Bien évidemment dans la vie quotidienne et dans les cours de récréation on ne reçoit pas de bille d'acier, mais un gamin qui tombe de sa trottinette ou de son vélo peut quelquefois subir un choc aussi important. En matière de protection contre les rayons Ultra Violets on sait que l'œil des enfants est plus vulnérable aux U.V. que celui des adultes. En effet le cristallin est très clair et ne joue pas son rôle de filtre avant l'âge de dix à douze ans. Evidemment l'œil possède des forces naturelles protectrices que .sont les paupières, les larmes, la cornée, et le cristallin qui va arrêter la quasi totalité des U.V.B mais néanmoins une petite partie des U.V.A (1,5 %) arrive à le traverser, et à atteindre la rétine. Quels sont les effets des U.V. sur l'œil ? Au niveau de la cornée, ils déclenchent une kératite, et les ophtalmologistes situés tout près des stations de ski peuvent le dire, l'ophtalmie des neiges est fréquente. Le cristallin .souffre, et sous d'autres latitudes, aux Antilles par exemple, les gens développent des cataractes beaucoup plus tôt que ce que nous observons sur notre territoire. Au niveau de la rétine se produit une réaction toxique. 87 L'interrogation demeure pour la Dégénérescence Maculaire Liée à l'Age (D.M.L.A.), pour l'instant on ne sait pas si elle est favorisée dans son apparition par l'atteinte des U.V. mais puisque l'on n'en sait rien, pourquoi ne pas se protéger '? En revenant aux paires de lunettes et à la protection contre les ultra violets il faut insister sur deux choses : protection contre le vieillissement et protection contre les ultra violets seront deux actions différentes. La protection contre le vieillissement est réalisée par la capacité du verre solaire à réduire l'intensité lumineuse, la protection contre les ultra violets par la capacité du verre à filtrer les ultra violets. L'on va dire que lorsque la lunette est très foncée on ne sera pas ébloui mais pas forcément bien protégé contre les ultra violets. A contrario un verre blanc va pouvoir filtrer l'intégralité des ultra violets. Il faut ajouter que si une lunette de soleil n'est pas très étanche au plan des ultra violets, et que l'on soit dans une atmosphère un peu chaude, derrière les lunettes la pupille .se dilatera pour justement permettre aux ultra violets d'être encore plus agressifs malheureusement. Depuis le 1er juillet 1995, une norme européenne permet de réglementer la protection en catégorie 0, 1,2, 3 avec des petits pictogrammes gravés sur les lunettes de soleil, mais n'intervient là-dessus aucune notion concernant les ultra violets. Alors attention aux lunettes de soleil pour enfants Seul le professionnel peut vous dire de quel matériau est fait celle que vous voulez acheter. Revenons à l'organique traditionnel et au polycarbonate. Concernant la coupure des ultra violets l'efficacité des verres organiques et du polycarbonate est comparable, un peu supérieure pour ce dernier. Pour l'absorption des UVB, l'un et l'autre sont aussi efficaces, pour l'absorption des UVA, le polycarbonate est nettement supérieur. Le polycarbonate est un verre complètement blanc qui va filtrer l'intégralité des ultra violets. Autre qualité du polycarbonate : la minceur. Sur une lunette qui d'un côté est équipée en polycarbonate puissance convexe plus trois et de l'autre côté en organique, on constate une différence d'épaisseur d'un verre par rapport à l'autre. En effet le verre en polycarbonate sera 20% plus mince que le verre en organique traditionnel. Ceci est lié à son indice, indice moyen 1,5. Et à l'heure actuelle le seul verre dit mince moyen indice, peut équiper un enfant. Autre qualité : la légèreté. Le verre en polycarbonate est 20 % plus léger que le verre organique traditionnel. Ceci est lié à sa densité. Le polycarbonate est à l'heure actuelle le produit le plus léger utilisé en optique ophtalmique. On peut en plus optimiser ce verre. Généralement l'opticien choisit de traiter ce verre contre les rayures, et associe à un traitement anti-rayures, un traitement anti-reflets. Nous pouvons travailler la surface de ce verre et l'amincir en le précalibrant. L'un et l'autre verres, organique 1,5 et polycarbonate, peuvent être vêtus d'un vernis durcisseur. Ce traitement anti-reflets permet d'améliorer le contraste et de stimuler la sensibilité rétinienne. Finalement le verre en polycarbonate est résistant aux chocs, il filtre 100 % des ultra violets, il est résistant à la rayure, il est léger, il est mince, il peut être traité anti-reflets et il nous paraît être le verre idéal pour équiper les enfants.. 88 VISION DES ENFANTS ET ÉCRANS CATHODIQUES J'ajouterai quelques notions d'ergonomie évoquées lors du Colloque Vision et Ecran (se reporter à la publication du même titre). Faut-il laisser les enfants regarder la télévision ou pas ? Il n'y a pas de contreindication à le faire, cependant je pense qu'il vaut mieux éviter les abus. Mais c'est peut-être pour d'autres raisons. Cependant la distance minimale du regard au poste doit représenter six fois la diagonale de l'écran, (en gros trois mètres sur un écran de cinquante cinq centimètres). 11 n'y a pas d'émission d'ultra-violets par les appareils, que ce soit ordinateur, game boy, télévision classique. Néanmoins certains pensent qu'il vaut mieux par prudence se situer à 80 centimètres de ces écrans. Quant à la position de travail par rapport à l'écran, le travail rapproché doit .se faire à une distance équivalente à la longueur de l'avant-bras. A l'école ou à la maison, la source de lumière doit se situer à gauche pour un droitier, et vice-versa, mais jamais en face de l'enfant et un éclairage halogène ambiant est conseillé. Le bureau doit être placé en position perpendiculaire à la fenêtre, le plan incliné est alors recommandé et il est bon d'éviter une surface de bureau brillante, un papier brillant avec des reflets. Enfin, la patience est recommandée en ce qui concerne la durée du port de verres correcteurs. 11 faut respecter la prescription de l'ophtalmologi.ste, lui seul jugera des progrès réalisés, et du nombre d'heures ou d'années souhaitables. 89 91 É Q U I P E M E N T S SPÉCIAUX ET SUR MESURE Daniel DUPLEIX Opticien LISSAC Montpellier Lorsque l'ophtalmologiste constate chez l'enfant une anomalie fonctionnelle sur l'un des deux yeux, il peut avoir recours à la prescription de traitements dits de pénalisation optique de façon à améliorer la vision de chaque œil, d'optimiser la vision de l'œil paresseux, de recréer une vision binoculaire, et obtenir une maturation visuelle optimale. Et la précocité d'adaptation est importante : 90 % des amblyopies traitées avant l'âge de deux ans trouvent une solution. Alors le choix rigoureux des lunettes joue un grand rôle. Nous avons vu comment choisir une monture, quels sont les types de verres les plus adaptés aux enfants, pour réali.ser le support idéal de ces corrections optiques. Le traitement sera d'autant plus efficace que la correction optique .sera totale, que le choix de l'ajustage de la lunette sera parfait, que la lunette sera portée toute la journée. Dans nos magasins nous avons donc deux types de solutions à proposer, sur prescription médicale, outre la correction totale et permanente par l'occlusion, (par un pan.sement oculaire qui ne nous regarde pas), ce sont les traitements optiques par verres correcteurs et partiels par filtres qui vont nous occuper puis seront évoqués les cas particuliers, en particulier l'utilisation des doubles foyers, des verres progressifs dans le cas des enfants strabiques. r,A PENAr.ISATrON OPTIQUE Lorsque une pénalisation est totale, l'ophtalmologiste nous demande de poser un verre divergent avec une association sur ordonnance d'un collyre d'atropine de façon à bloquer l'accommodation, et d'augmenter le diamètre de la pupille. On obtiendra une pénalisation complète de l'œil sain, et l'œil paresseux pourra se remettre en route. Par verres convergents des verres convexes sur l'œil sain. Alors il y a différentes techniques, de près, de loin, monolatéral, qui sont ou bien alternantes, c'est-à-dire que l'enfant poite la lunette un jour avec une pénalisation sur tm œil et l'autre jour sur l'autre oeil, et j'insiste sur le port permanent du lever au coucher. En relais de ces traitements d'attaque, les ophtalmologistes nous demandent aussi de poser sur la face interne des verres des filtres, qui sont au nombre de huit en fonction de leur puissance de pénalisation. Ce sont des filtres que nous collons sur la face interne des verres avec une goutte d'eau, et qui peuvent être portés de façon dégressive pendant plusieurs années. Dans certains cas particuliers, (cas de désordres accommodatifs associés à des strabismes convergents) pour .soutenir la vision de près de l'enfant, nous utilisons sur la demande de l'ophtalmologiste trois types de doubles foyers. Les verres bifoeaux classiques que vous rencontrez chez les adultes, les double- foyers hémichamps que l'on utilise un petit peu moins au profit des verres progressifs. Avant de parler de ces verres progressifs, il faut rappeler la position de l'aire de vision de près de l'enfant. Elle peut être assimilée à une ellipse dont le grand axe horizontal serait confondu avec celui des pupilles, et au fur et à mesure que l'enfant va prendre de l'âge cette zone de vision proxiimale va basculer vers le bas pour prendre sa verticalité de la zone induite. C'est pour cela 92 que nous utilisons prétcrentiellemcnt un verre double foyer avee une grande lunule, un verre double foyer qui a un diamètre de 36 millimètres, (un centimètre de plus que ceux que nous utilisons pour l'adulte) et qui a la particularité de permettre un décentrement angulaire. Nous décentrons ces verres de l'ordre de 30 à 40 degrés alors que le décentrement d'un double foyer adulte n'est que de 10 degrés, ce qui permet d'utiliser pleinement cette plage de vision de près. Deuxième particularité de l'adaptation de ce verre, c'est la position haute. Il va être positionné sur le bord inférieur de la pupille, alors que pour l'adulte nous positionnons le double foyer sur le bord inférieur de la paupière. Cela ne gêne absolument pas l'enfant qui, à cet âge là, n'a pas encore l'habitude d'abaisser ses lignes de regard, et en vision de loin c'est plutôt la tête qu'il bouge pour aller chercher des informations dans l'espace observé. Quand il regarde en vision de près son attitude réflexe d'abaisser .son menton sur sa poitrine lui permet d'utiliser pleinement cette plage de vision de près. Ce sont des verres que l'on peut comme Annie RODRIGUEZ vous l'a dit traiter aussi anti-reflets. Les bi-focaux américains sont des verres peu à peu remplacés par des verres progressifs dont une grande originalité est d'avoir une grande plage de vision de près et une grande plage de vision de loin également. On les pose aussi tangents au bord inférieur de la pupille. Ils peuvent présenter un problème quand la différence entre la vision de loin et la vision de près est très importante, au plan des déplacements. On a à ce moment là un saut d'images. Enfin les verres progressifs vont devenir de plus en plus les verres modernes pour les enfants. Les fabricants font de plus en plus d'efforts au plan du coût pour ces verres par rapport aux doubles foyers. Ils sont très légèrement plus onéreux que les verres doubles foyers mais tout doucement cela tend à .se réduire. Pour les verres progressifs, comme les doubles foyers ne sont pas tous adaptables aux enfants, en raison de cet abaissement de la ligne de regard encore un peu plus léger que celui de l'adulte, il faut considérer que plus la vision de près est haute dans le verre mieux c'est. On va privilégier des verres avec une très large plage en vision de près, et positionnés très haut. C'est parfaitement esthétique, et permet toutes les distances de travail, cela permet aussi des .solutions d'amincissement, ou d'anti-retfets. Dernier cas particulier dans ces traitements d'optique, les ophtalmologistes n'utilisent maintenant plus les .sectorisations, ce sont donc des films en plastique que nous collons (sur la face externe cette fois ci) des verres pour la dimension donnée par les orthoptistes ou les ophtalmologistes. Cela permet donc de dépister des amblyopies, et pour le chirurgien nous utilisons aussi des prismes souples collés sur la face interne des verres, qui permettent, au bout de quelques jours ou quelques .sem.aines de port, de déterminer la valeur exacte de la déviation à traiter par chirurgie. LE PORI DE LENTIELES CHEZ L'ENFANT L'idée de faire porter des lentilles de contact aux enfants n'est pas nouvelle Depuis des années, les professionnels de la vision militent pour faire la promotion de ce système correcteur aux performances inégalées. Lorsque l'on pose une lentille sur la cornée, la lentille en est solidaire, elle restera fixée sur l'axe fixe quels que soient les mouvements oculaires, et le champ visuel sera totalement respecté. C'est exactement pareil pour la vision qui recréera les dimensions naturelles de l'espace observé. La lentille donne une vision naturelle, une image rétinienne optimale bien sûr. Et la correction optique nécessaire sera importante, et privilégiée. Cette image rétinienne sera la plus pointue possible, de façon à permettre un développement parfait de la vision de l'enfant. Et puis ce que les ophtalmologistes apprécient dans les lentilles de contact, c'est surtout la pérennité de la qualité visuelle dans la journée : les lunettes peuvent se retirer, on 93 ne peut pas savoir si l'enfant va constamment porter ses lunettes, alors que la lentille, quand les parents ou l'enfant la posent le matin, on est sûr qu'elle va être conservée toute la journée. De plus, c'est une lentille esthétique, qui permet même d'avoir quelques activités agitées, qui laisse beaucoup de liberté et apporte une grande amélioration aux enfants. Nous utilisons des lentilles souples ou rigides comme chez les adultes. Je rappelle rapidement les trois grandes familles de lentilles. Les lentilles souples à renouvellement traditionnel qui tendent à être de plus en plus remplacées par des lentilles à renouvellement fréquent, à part dans les cas spécifiques de fortes déformations cornéennes ou des cas particuliers de pathologie. On utilise effectivement de plus en plus des lentilles à renouvellement fréquent, que nous appelons "jetables" et puis des lentilles fixes journalières, jetables à la fin de la journée, que l'on porte le matin et que l'on enlève le soir. Les avantages de ces lentilles souples sont bien sûr le confort et la tenue. Mais les ophtalmologistes reprochent à ces lentilles de ne pas satisfaire à l'hygiène. Ce sont des lentilles qui retiennent les impuretés, et surtout le manque d'oxygénation cornéenne tend à augmenter au cours de la journée. Tous les professionnels de l'ophtalmologie militent de plus en plus pour l'utilisation de lentilles rigides perméables aux gaz qui donnent une vision parfaite, où l'oxygénation cornéenne est bien meilleure que pour la lentille souple puisque c'est une lentille flexible qui ne bouge pas quelle que soit la quantité de larmes produites par l'œil. C'est une lentille plus petite que la lentille souple avec un diamètre inférieur de moitié. Sa durée de vie est de l'ordre de deux à trois ans, beaucoup plus importante que les lentilles souples, donc le coût est bien moins élevé que celui d'une lentille jetable, en plus elle est d'un entretien facile. Nous avons maintenant à notre disposition comme pour les lentilles souples des produits, des solutions multifonctions d'entretien pour poser, nettoyer, et conserver la lentille avec le même produit. Les inconvénients du port sont toujours les mêmes, surtout l'accoutumance mais paradoxalement un enfant qui est moins stressé, moins tendu quand il vient dans le cabinet de l'ophtalmologiste chercher une adaptation, arrive à s'habituer très rapidement. Au bout d'une semaine, l'enfant est parfaitement accoutumé mécaniquement à la lentille. Il est vrai que l'on a fait beaucoup de progrès dans la fabrication de ces lentilles, elles sont plus fines, les bords sont de meilleure qualité. Quant à la tenue, vous savez que 90 % des pertes de lentilles de contact chez les adultes viennent de la manipulation. Ils écoutent nos conseiis pendant huit jours et ensuite ils les enlèvent au dessus du lavabo, avec le robinet qui coule, ou dans la voiture, et il est certain que c'est surtout dans ces circonstances que la lentille se perd. Ce n'est pas du tout le cas avec l'enfant, qui ne va pratiquement pas se frotter les yeux, car il n'éprouvera aucune gêne mécanique avec cette lentille et surtout aucune gêne cornéenne, comme c'est le cas souvent avec des lentilles souples. L'utilisation de ces lentilles rigides se fait à partir de l'âge de deux à trois ans. Au départ les cataractes congénitales ou traumatiques sont surtout équipées en lentilles souples à port permanent, sous contrôle de l'ophtalmologiste, et ensuite aussi pour une amblyopie relative quand il y a une différence importante entre les deux yeux, des fortes amétropies, des nystagmus, cela va freiner les micro mouvements du globe oculaire et améliorer l'acuité visuelle. Et on utilise aussi dans les strabismes accommodatifs des lentilles de contact qui permettent de solliciter beaucoup moins l'accommodation convergence en vision de près. Pour l'enfant les risques sont minimaux, tout de suite lorsqu'il y a une gêne présente la lentille rigide est retirée immédiatement. L'entretien et la manipulation, on l'a vu plus haut ne posent pas de difficultés. Les plus grosses difficultés pour adapter chez les enfants des lentilles de contact viennent des freins parentaux. Il faut convaincre les parents, et tout ce que j'ai énuméré comme avantages élimine les craintes premières qui peuvent paraître légitimes. 94 Pour terminer, je vais évoquer des solutions spécifiques. Nous sommes malheureusement parfois amenés à compenser un déficit esthétique lorsqu'il y a eu une agression sur la cornée et nous utilisons pour cela des lentilles de coloration artificielle qu'elles soient rigides ou souples. Ce principe consiste à insérer entre deux lamelles de matière plastique incolore une coloration, en général peinte à la main, de façon à permettre soit de retrouver une acuité visuelle meilleure avec une pupille claire et correctrice, soit de compenser les déficits esthétiques grâce à une pupille noire. QUELQUES AIDES SPECIFIQUK.S A LA MALVOYANCE Toutes les lunettes et les verres décrits plus haut sont applicables aussi à l'enfant malvoyant. Je voudrais revenir sur la gêne fonctionnelle commune éprouvée par les malvoyants adultes et enfants, c'est-à-dire une diminution de la sensibilité au contraste pour des personnes qui ont du mal à se déplacer, bien sîjr des perturbations de l'acuité visuelle, une appréciation délavée des reliefs, des difficultés de passer d'un trottoir à la chaussée, de gravir ou descendre les marches, de voir des différences de couleurs ou de reliefs sur le sol, une impression de brume ou de brouillard permanent, une perception diminuée de la télévision, et toute leur vie se passe dans des difficultés de passer d'une ambiance lumineuse à une sombre, de passer d'une pièce à une autre, de l'ombre à la lumière, d'éprouver une fatigabilité aux écrans cathodiques, (en particulier pour les adultes s'associe souvent un syndrome de l'œil sec, il suffit alors d'instiller des larmes artificielles) et cela génère un stress inconscient qu'il faut absolument reconnaître. Il faut appréhender toutes les difficultés, tous les besoins de ces enfants malvoyants, de façon à leur proposer des solutions très simples, beaucoup plus simples que celles que nous proposions aux adultes. La première règle en matière de vision, dirait Lapalisse, c'est l'éclairage. Annie Rodriguez a traité ce qui concerne l'ergonomie et la posture. Personnellement j'insisterai simplement sur deux types d'éclairage. L'enfant malvoyant qui est obligé de lire de très près, au plus quinze centimètres, doit utiliser une lampe halogène avec un flux lumineux très concentré, que l'on peut poser très près du visage, et qui permet n éclairement de l'ordre de 100 watts sur le texte. Un flexible peut positionner la lampe comme on le veut, du côté opposé à la main qui écrit, de préférence derrière l'enfant plutôt que devant. Et pour éclairer le bureau, pour éclairer des jeux ou des actions ludiques, on préfère un éclairage fluorescent. J'ai classé les aides visuelles en deux catégories : avant l'apprentissage de la lecture et après l'apprentissage de la lecture. Comme le soulignent Monsieur Lenne et Monsieur Hache, fi correction optique totale a une grande importance quelle que soit l'amétropie, quel que .soit l'âge de l'enfant. Pour nous opticiens, au plan de l'adaptation de l'aide visuelle il importe d'avoir la meilleure correction possible de loin et de pouvoir optimiser les performances en vision de près. L'enfant, avant le Cours Préparatoire, a bien sûr des grandes facultés d'accommodation et un grossissement physiologique de l'ordre de trois fois, et en se rapprochant, cela lui permet de travailler et faire ses activités journalières sans aide visuelle en particulier. Tout ce que nous recommandons aux enfants c'est surtout une protection oculaire, mécanique bien sûr car ce sont souvent des yeux fragiles et globuleux. Il n'existe pas dans le commerce de réelles lunettes coques comme nous avons pour les adultes dans lesquelles nous pouvons installer des filtres antitraumatiques donc nous faisons ces lunettes sur mesure. Ce sont des lunettes à branches larges de façon à y enserrer complètement Fœil. Nous utiii.sons deux types de verres principalement, un 95 verre qui est un verre de couleur jaune à jaune orangé, qui permet d'utiliser la lunette en permanence toute la journée et nous l'associons à une lunette de soleil avec des verres foncés. Après le C. P. nous utilisons la correction optique totale bien sûr de plus en plus, on a parlé tout à l'heure de l'apprentissage de la lecture et de l'importance de la correction, les premiers quarts de dioptrie seront cylindriques et puis nous associons aussi en vision de près pour la soutenir un double foyer plus petit que celui dont je vous ai parlé tout à l'heure avec une zone de vision de 22 millimètres que nous orientons aussi avec une rotation. Un bi-focal microscopique avec des corrections de l'ordre de plus 10 à plus trente deux alors que les corrections précédentes que nous avions sur le double foyer pour le strabisme accommodatif ne dépassaient pas quatre dioptries. Nous obtenons des grossissements de l'ordre de une fois et demie à huit fois. En aides complémentaires nous avons des solutions très simples : une loupe à poser (que nous avons piquée aux philatélistes). C'est une loupe auto-éclairante qui permet même en basse luminosité d'avoir un éclairage parfait du texte. Les enfants malvoyants s'en servent pour regarder des dictionnaires ou des textes à corps plus petits que leur livres scolaires. Et n'oublions pas le pupitre pour essayer de compenser toutes les attitudes vicieuses liées au handicap. Lorsque l'on a un déficit vraiment central, on utilise les aides électroniques pour que la vision périphérique soit mieux sollicitée des agrandisseurs. Ce sont des loupes électroniques ou des agrandisseurs en circuit fermé. Et enfin, en vision de loin nous .sommes un peu limités. Les deux seules aides que nous pouvons proposer sont les filtres chromatiques cités tout à l'heure pour les déplacements, et les petits systèmes monoculaires qui sont des moitiés de jumelles que l'enfant tient parfaitement dans sa petite main, et qu'il utilise à l'école pour prendre les informations au tableau. Dans la main droite il a le crayon s'il est droitier, et de l'autre il prend les informations avec ce système, cela marche très bien et l'enfant l'accepte parfaitement à l'école. Tous ces systèmes sont esthétiques et tout à fait adaptés aux enfants, il n'y a jamais de problèmes pour les utiliser en milieu scolaire. Pour terminer je signale simplement que depuis 1991 la Sécurité Sociale a admis un remboursement pour toutes les aides visuelles de l'enfant de moins de vingt ans. C'est la seule solution de remboursement qui existe dans la malvoyance. En conclusion, en raison de ses besoins visuels spécifiques et de sa morphologie, le jeune enfant ne peut pas se satisfaire d'une monture banale, d'une correction banale. Notre vigilance commune fera que parents, professionnels de l'enfance, et professionnels de la vue doivent lui donner toutes les chances de construire sa vision de la meilleure façon qui .soit. 97 QUESTIONS - RÉPONSES Orthoptiste, j'ai une question à propos des verres progressifs dans le traitement des strabismes accommodatifs. Y-a-t-il des études pour démontrer leur efficacité par rapport aux doubles foyers ? Bernard Weiss Je ne crois pas qu'il y ait eu des études très poussées là-dessus, on peut même discuter de l'efficacité des doubles foyers systématiques dans le strabisme accommodatif. En tout cas chez l'enfant si on pose des doubles foyers il faut le faire tout de suite car si on traite très tardivement, ce strabisme accommodatif convergent va passer en divergence. Monsieur Péchereau Sur l'intérêt du verre progressif ... Moi je lui trouve une efficacité identique au double foyer et les avantages esthétiques du verre progressif permettent même de prolonger cette thérapeutique pendant de nombreuses aimées, chose qu'il était si difficile de faire avec des doubles foyers. Mais il y a une précaution particulièrement importante à observer dans la qualité du montage par l'opticien. Question pour Monsieur WEISS. Je voudrais savoir comment il envisage le traitement de l'amblyopie profonde chez une enfant opérée de la cataracte à l'âge de dix mois, s'il faut observer une pénalisation optique totale et combien de temps, ou intermittente ? globalement comment doit-on procéder ? Réponse Je vous dirai que dix mois c'est trop tard. On peut opérer dès trois mois. 11 y a des gens à la Fondation Rothschild qui ont commencé à les opérer très tôt pour faire ensuite des occlusions. C'est très pénible. Il faut faire des occlusions pendant deux à quatre ans mais avec des résultats pas du tout négligeables. Actuellement il en sont à cinq ou six dixièmes d'acuité visuelle pour des cataractes unilatérales opérées précocement et occluses. Ce sont des occlusions presque permanentes, six jours/un jour, il y a un équilibre entre les deux yeux , c'est-à-dire qu'ils peuvent pas induire une amblyopie inverse bien entendu, mais ce sont des traitements extrêmement prolongés, et fermes si j'ose dire. Ils en sont actuellement à des occlusions de durée de quatre ans, je suis assez étonné mais c'est relativement bien accepté par les parents. Cela ne sert à rien d'opérer s'il n'y a pas de traitement radical ensuite. J'ai une équipe à Toulouse qui fait de même, et cela est tiré directement du traitement de l'amblyopie fonctionnelle strabique puisque personnellement j'ai fait des occlusions permanentes de deux ans sur un enfant de neuf ans sans problèmes, même .scolaires. Une difficulté aussi c'est d'avoir un bon chirurgien qui ne soit pas forcé de revenir sur son opéradon, et de désocclure, et donc de retomber sur l'amblyopie. Six dixièmes, c'est un très bon résultat. J'ai une question concernant les polycarbonates. Il n'y a pas de remboursement de Sécurité sociale ? Réponse Pas de remboursement de Sécurité sociale pour les polycarbonates ? Mais le polycarbonate est un verre de lunette comme un autre, à part qu'il est anti-choc, qu'il est mince et léger, que c'est un verre incassable. Quand l'ophtalmologiste prescrit un verre incassable sur son ordonnance, il n'v a pas de raison pour qu'il n'y ait pas de remboursement de Sécurité sociale si c'est un polycarbonate. 11 s'agit d'un ven-e organique, et on le qualifie de polycarbonate car c'est une nouvelle génération de matériau organique. Et en terme de remboursement de Sécurité 98 sociale, on me contredira si c'est faux, c'est organique incassahh. Tout simplement. On n'indique pas CR39, ORMA ou autre matériau spécifique. Question Je voudrais .savoir si la sécurité sociale prend en charge le remboursement des lentilles de contact '.' Daniel Dupleix Vous avez raison, j'ai omis ce passage. La Sécurité sociale rembourse les lentilles de contact dans six cas : les kératocônes, les strabismes accommodatifs, les myopies supérieures à 8 dioptries, les astigmatismes irréguliers, la cataracte, et l'anisométropie. Donc six cas seulement sur prescription médicale, c'est un remboursement de l'ordre de quarante euros environ. Participant de la salle Une petite remarque, je ne suis pas complètement d'accord avec ce que dit Monsieur Péchereau. Je trouve qu'avec des verres progressifs les enfants n'utilisent pas la zone du bas, même avec un parfait montage et que le résultat est .souvent moins bon qu'avec un double foyer classique surtout chez les petits. Monsieur Péchereau Premièrement je n'ai jamais dit que les progressifs se substituaient au double foyer, et deuxièmement je n'ai pas fait un exposé sur les verres progressifs. Troisièmement je suis toui à fait d'accord avec vous, chez les tout petits les doubles foyers sont une meilleure indication. Quatrièmement, toujours d'accord, il y a des difficultés pour aller chercher la vision du bas, c'est pourquoi il faut prescrire une addition, il ne faut pas hésiter à mettre 3,50. il n'empêche qu'à un moment les enfant vont refuser le double foyer, ils vont accepter le verre progressif et que c'est une situation qui permet d'attendre, dans certains cas, alors que le double foyer est refusé par l'enfant. C'est un ar.senal thérapeutique complémentaire qui ne s'oppose pas au double foyer. Chacune de ces méthodes conserve ses indications. 99 RECHERCHE ET GÉNÉTIQUE Docteur Josseline KAPLAN Génétique ophtalmologique Necker-Enfants Malades - Paris Directeur de Recherche INSERM Pour minoritaires qu'elles soient, les affections de la vue d'origine génétique n'en figurent pas moins parmi les plus sévères. Et au travers des âges, les malvoyances et cécités précoces représentent un des handicaps les plus difficiles à accepter. De tous temps, l'œil a toujours été considéré comme l'organe des sens le plus noble et son intégrité est encore maintenant vécue comme une des nécessités les plus urgentes. La recherche dans les affections de la vue d'origine génétique reste intimement liée à ce caractère sacré, et en appelle aux exigences du cœur. Au demeurant, elle trouve sa justification dans l'augmentation de la fréquence relative de ces troubles, à mesure que diminuent les causes infectieuses et accidentelles de maladies ophtalmologiques dans les pays à bonne infrastructure sanitaire. Aujourd'hui, la génétique est en plein essor. Elle mobilise de nombreuses énergies pour le déchiffrage des génoines dans toutes les espèces vivantes et, s'agissant de l'homme, on estime que cette tâche est achevée à 90% environ. Il est clair que cette réalisation ne constitue qu'un pas dans la connaissance de notre patrimoine héréditaire, de ses secrets et de ses mystères. De fait, on en attend plus qu'une avancée de la connaissance et, en vérité, on en espère surtout des conséquences pratiques pour la compréhension des maladies et leur traitement. .S'agissant de l'ophtalmologie, c'est en moins de 20 ans que la génétique ophtalmologique a connu une véritable révolution, et acquis un solide droit de cité tout à fait applicable à la prise en charge des patients. Toutefois, c'est dès 1970 avec l'invention des méthodes et des outils du génie génétique que la génétique médicale sort de la condition marginale dans laquelle elle était cantonnée auparavant. La découverte, la même année, des endonucléascs de restriction et de la transcriptase inverse sort l'A.D.N. du domaine de l'abstrait pour le faire entrer dans celui du concret. Consécutivement, - la méthode d'analyse de fragments de restriction d'A.D.N. selon la méthode de Southern en 1980, - l'amplification d'A.D.N. par P.C.R. (polymerase chain reaction) en 1985, - et l'utilisation de marqueurs microsatellites en 1992, allaient conduire, avec une vitesse prodigieuse, à la cartographie des gènes et à leur identification. A cet égard, la contribution du Centre d'Etude du Polymorphisme Humain (C.E.P.H.) créé par Jean Dausset et celle du Généthon créé par l'Association Française contre les Myopathies (A.F.M.) et dirigé pa" Jean Weissenbach ont été essentielles. Les avancées de la génétique moderne ne trouvent pas leur seule justification dans le domaine de la progression de la pensée et de la réflexion, même si le fait de mieux comprendre la 100 physiopathologie des maladies héréditaires permet d'anticiper leur traitement. Les progrès de la génétique ont surtout apporté un regain d'intérêt médical pour des affections "oubliées" des ophtalmologistes pendant de nombreuses années, en raison du sentiment d'impuissance thérapeutique. Cet intérêt nouveau a autorisé un grand effort de précision diagnostique, un effort de classification des patients et, naturellement, entraîné un énorme espoir thérapeutique sans doute un peu prématuré. Quoi qu'il en soit de l'excès d'agitation qu'ont engendré les premières découvertes de gènes responsables de malvoyance grave, il n'en est pas moins vrai que l'effort de .sémiologie, qui a été le résultat immédiat, a permis dans bien des cas une meilleure connaissance de rhi>;toire naturelle de la maladie, reposant sur l'écoute des patients, ce qui a, en corollaire, entraîné une meilleure relation soigné-soignant et, par delà, un meilleur accompagnement des malvoyants et de leurs familles. Au demeurant, au cours de cette dernière décennie, c'est dans le domaine de la prévention que les applications médicales de ces progrès ont été les plus marquantes. Rn effet, la connaissance des gènes impliqués dans ces pathologies souvent graves, et au-dessus de toute ressource thérapeutique, a permis la mise en place de consultations de conseil génétique et, éventuellement, le diagnostic prénatal dans les familles à risque qui en font la demande. Il n'est pas nécessaire d'insister sur l'intérêt du diagnostic prénatal qui permet à des couples, déjà éprouvés par la naissance d'un enfant gravement malvoyant, de donner naissance à ces enfants sains qu'ils désirent ardemment. Le diagnostic prénatal est inséparable de la consultation de génétique qui est un prérequis obligatoire. En effet, le diagnostic repose sur une collaboration étroite entre • le clinicien ayant la charge du patient et garantissant l'authenticité et la précision du diagnostic, • le généticien clinicien qui formulera un risque de récurrence, aidera la famille à exprimer sa demande et l'accompagnera tout le long du diagnostic prénatal jusqu'à l'éventuelle interruption de la grossesse qui pourra en découler avec toute la charge émotionnelle et affective que cela comporte et, enfin, • le généticien moléculaire sur lequel repose le rendu du résultat. Ces consultations de génétique sont une étape indispensable au transfert des progrès fondamentaux et technologiques vers leur application à la prise en charge du patient et de sa famille. Cette application, qui repose sur des contraintes diagnostiques et généalogiques, est parfois limitée dans sa portée et peut être émaillée de risque d'erreur comme tout autre acte médical. Il faut souligner de ce point de vue que le principal écueil de l'application des progrès génétiques à l'étude des patients résulte de l'extraordinaire hétérogénéité génétique de ces affections, le génotypage des patients et, par delà, le diagnostic prénatal ne pouvant se concevoir que dans les cas où la localisation du gène en cause ou, au mieux, l'identification d'une mutation dans ce gène, ont été préalablement réalisées. En Janvier 1980, s'agissant des gènes responsables des dystrophies rétiniennes, on avait .seulement repéré un ou deux gènes, et après 1988, tout d'un coup il y a eu une explosion du repérage de ces gènes pour atteindre actuellement à peu près la moitié de gènes identifiés. Bien que des difficultés énormes soient encore à franchir, néanmoins, l'espoir que suscite la recherche en génétique e.st immense. 101 Palier avec précision et honnêteté des progrès des connaissances aide à mobiliser les patients et leurs familles, à les réinvestir dans leur confiance aux équipes soignantes. L'information scientifique constitue de ce point de vue une nouvelle forme de prise en charge. La bonne information et la sensibilisation des patients aux progrès de la recherche leur permettent d'attendre plus patiemment la véritable révolution thérapeutique que l'on commence à entrevoir. Il faut noter avec un particulier intérêt la toute récente réussite de restauration de la fonction visuelle chez un modèle ::auvage de chien, aveugle par dystrophie rétinienne précoce et sévère résultant de l'altération du gène RPE65, responsable chez l'homme d'amaurose congénitale de Leber. Un essai de thérapie génique (par injection dans l'espace sous-rétinien d'un adénovirus inactivé contenant le gène RPE65, et l'information génétique (promoteur) permettant de diriger le virus vers sa cellule cible), a permis en effet d'observer une réponse électrorétinographique chez l'animal traité, ainsi qu'un comportement de l'animal suggérant la restauration de la vue de l'œil traité comparativement à l'œil non traité. Ces expériences suscitent évidemment un formidable espoir chez les patients et leurs familles. Il faut cependant rester prudent et persévérant : de nombreux travaux et plusieurs années d'efforts sont encore indispensables avant les premiers essais chez l'homme. En effet, la route qui doit nous conduire du décryptage du génome à son usage thérapeutique est encore longue. Il nous faudra prouver qu'il est possible de modifier durablement le génome à des fins thérapeutiques, et il est probable que le passage de la connaissance des gènes à la compréhension des fonctions et des interactions occupera encore des générations de chercheurs. Pour autant, la révolution thérapeutique annoncée constituera une étape fondamentale dans l'histoire de la médecine et probablement un des plus grands enjeux médicaux du 21''""'' siècle. Pour conclure, il est bon d'ajouter que la croyance en un rôle prépondérant de l'hérédité dans la plupart des aspects de notre santé ne correspond pas à la réalité. 11 n'y a donc pas lieu d'établir la carte génétique de tout un chacun. S'il nous prenait la folle envie de nous y hasarder, l'étude systématique des constituants élémentaires de nos gènes pourrait se révéler non seulement d'un coût exorbitant, mais aussi très décevante en termes de prédiction pour l'avenir de l'individu. 103 LES ENJEUX SOCIO-ÉCONOMIQUES DES DÉFICITS VISUELS DU JEUNE ENFANT Pierre LÉVY, LEGOS Université Paris-Dauphine Les conséquences économiques et sociales des déficits visuels du jeune enfant peuvent perdurer sur tout l'horizon de vie lorsqu'ils ne sont pas pris en charge à temps. Il est donc difficile mais cependant nécessaire de prendre la mesure du fardeau que ces déficits font peser sur les familles et la Société. De même, il est souhaitable d'éclairer les choix publics en matière de dépistage et de traitement de ces affections, en en révélant la nature économique. Avant de s'intéresser aux données disponibles de la littérature, il convient de rappeler brièvement ce que peut apporter l'évaluation économique dans le domaine de la santé. Un premier éclairage que peut fournir cette approche concerne la mesure des enjeux économiques d'une pathologie à travers des études dites du coût de la maladie II convient pour cela d'évaluer l'ensemble des coûts directs, relatifs à l'utilisation de ressources à l'intérieur du système de soins, ces cotîts comprenant les coûts à la fois ambulatoires et hospitaliers qu'engendre la maladie. Mais une évaluation complète du coût de la maladie requiert également que l'on intègre, le cas échéant, ce que nous appelons les coûl.s indirecls. Ces coûts sont ceux relatifs à la perte ou ia réduction d'activité résultant de la pathologie et de son traitement, et qui peuvent toucher le patient lui-même et/ou son entourage. Au-delà de cette première approche, la vocation de l'évaluation économique est de s'inscrire dans le processus de décision, en fournissant un éclairage spécifique aux décideurs. Il s'agit alors de fournir une évaluation de l'effieience économique comparative des différentes options en faveur de la prévention ou du traitement d'une affection. Pour cela, il est nécessaire non seulement de prendre en compte les coûts associés à chacune de ces alternatives, comme dans l'approche du coût de la maladie, mais il faut également intégrer leurs conséquences respectives. Et comme ces conséquences peuvent être mesurées selon des dimensions différentes, on distingue trois types d 'évaluation économique : > l'approche coût-bénéfice, si ces conséquences sont appréhendées dans leur traduction financière (de coûts évités par exemple). V l'approche coût-efficacité si l'on utilise un indicateur relatif à l'état clinique des patients, mettant l'accent sur l'aspect médical. > l'approche coût-utilité, lorsqu'on veut évaluer l'impact sur le bien-être des patients des acuons envisagées, en insistant alors sur la qualité de vie. Malheureusement, il s'avère qu'on a jusqu'à présent très peu fait appel à ces outils de l'évaluation économique dans le domaine qui nous intéresse ici, alors qu'elle est beaucoup 104 plus fréquente dans d'autres affections. D'une part, il n'existe en effet, à ma connaissance, aucune étude publiée relative à la France. En particulier, on n'a aucune idée du faideau que peuvent représenter ces déficits visuels du jeune enfant sur le système national de soins, ni plus généralement sur le système économique. D'autre part, la situation n'est guère différente sur le plan international, puisque, là aussi, aucune estimation du coijt de la maladie n'est disponible. On ne peut se référer en fait qu'à trois études publiées, dont une seule concerne le dépistage de l'amblyopie.Cette étude a été menée dans un cadre allemand, alors que les deux autres s'intéressent au dépistage et au traitement de la rétinopathie du grand prématuré; cela aux Etats-Unis. Avant de présenter brièvement ces quelques articles, il peut être utile de donner une précision sur le plan méthodologique, à savoir que ces études ont toutes trois recours à des modèles de simulation pour effectuer leurs estimations. En soi, cela n'a rien d'exceptionnel car c'est une méthode fréquemment employée lorsqu'on ne dispose pas d'études d'observation en conditions réelles, ou lorsque ces études d'observation sont impossibles à mettre en œuvre. Dans le cas des déficits visuels du jeune enfant, c'est bien cette impossibilité qui est le facteur explicatif Soit que les actions envisagées ne soient pas mises en œuvre et ne puissent donc pas être observées (comme c'est le cas pour le dépistage de l'amblyopie), soit que les conséquences appréhendées s'étalent sur tout l'horizon de vie des enfants, et soient donc trop lourdes à observer. Sans parler du problème d'éthique qu'il y aurait à imposer à certains enfants des traitements peu efficaces. En ce qui concerne le dépistage de masse de l'amblyopie et des troubles associés, le dépistage des enfants d'âge scolaire dans le cadre d'examens généraux de santé n'a pas été évalué tant ses avantages sont évidents. En revanche, dans de nombreux pays, la mise en œuvre d'un programme de dépistage visuel spécifique chez les enfants d'âge préscolaire (c'està-dire de moins de 6 ans) constitue la question centrale, encore en débat. En effet, dans les pays anglo-saxons par exemple, des recommandations divergentes ont été faites. Au Royaume Uni, certains experts mettent en doute l'intérêt d'une telle stratégie en avançant deux arguments : • il n'est pas prouvé que tous les déficits visuels génèrent des handicaps. • l'intérêt d'un traitement précoce de ces déficits n'est pas prouvé lui non plus. Si on peut être circonspect devant cette argumentation, elle a le mérite de pointer du doigt la méconnaissance du sujet qui autorise de tels doutes. Dans ce contexte, il est intéressant de noter les résultats d'une étude allemande qui a envisagé la mi.se sur pied d'un dépistage spécifique de 1 'amblyopie. Celui-ci serait effectué par des orthoptistes dans les jardins d'enfants auprès des enfants âgés de 3 ans [1, 2]. Le modèle développé pour évaluer les avantages d'un tel programme vise a. fournir un ratio coûtefficacité, exprimé comme le coût engendré par chaque nouveau cas diagnostiqué. Les coûts appréhendés ici incluent les dépen.ses de personnel, de matériel et de transport nécessaires pour mener à bien le dépistage, y compris le diagnostic ophtalmologique pour les cas détectés positifs. On suppose notamment que les orthoptistes employés à mi-temps peuven; visiter deux écoles par jour, quatre jour par semaine, le cinquième jour étant consacré à l'organisation du 105 programme . Ces coûts sont calculés aux prix de 1999, exprimés en Euros, et mesurés du point de vue de l'Assurance Maladie. Le développement du modèle et la quantification des paramètres pertinents sont fondés sur les résultats de la littérature et sur l'expérience personnelle des auteurs. On suppose ainsi que la prévalencc nette de cas non détectés d'amblyopie et troubles associés est de 1,5%. S'agissant de l'efficacité du test orthoptique, on suppose que sa sensibilité est de 95% et sa spécificité de 98%. La participation des enfants au dépistage est supposée être de 85%, et la compliance aux recommandations de visite chez, un ophtalmologiste de 95%. S'agissant des coûts unitaires, le coût du dépistage par enfant est estimé à 7,87 €, celui de la visite chez le spécialiste à 36,40 €. Les résultats du modèle font apparaître que, sous les hypothèses de base pour les différents paramètres retenus, le programme de dépistage pourrait signaler 75,9% des cas potentiels. Compte tenu des coûts engendrés par le dépistage et, éventuellement, le diagnostic des enfants, les auteurs aboutissent à un coût par nouveau cas détecté de 727 €. Quand on fait varier les paramètres de cette estimation, il apparaît que c'est le taux de prévalence de l'amblyopie qui est le facteur le plus sensible. Le coût moyen varie en effet de 243 € avec une prévalence forte (5%), à 2109 € avec une prévalence faible (0,5%).Une variante intéressante de ce modèle suppose une extension du dépistage aux enfants de 4 ans à 4 ans et demi. Ceci permet de faire baisser le coût moyen à 679 € puisque le coût supplémentaire associé à ces enfants n'est que de 529 €. D'une manière générale, ces résultats sont encourageants parce qu 'ils font apparaître un coût relativement peu élevé au regard des bénéfices qu'on peut en attendre. Si l'on passe maintenant aux notions de dépistage et de traitement de la rétinopathie du grand prématuré, on dispose de deux études américaines complémentaires par leur sujet : • La première concerne en effet les avantages d'un dépistage précoce (éventuellement suivi d'un traitement par cryothérapie) par rapport à une non-intervention. • La seconde se situe en aval, en se concentrant sur la comparaison de deux traitements alternatifs : la cryothérapie et le laser. La première étude envisage trois fréquences possibles pour effectuer un dépistage ophtalmoscopique : mensuelle, bimensuelle (soit deux fois par mois), ou hebdomadaire [3]. Elle mesure les avantages de ces stratégies en calculant le bilan coût-hénéfice du point de vue de la puissance publique. Elle inclut pour cela le coût du dépistage duquel sont retranchés les coûts économisés du fait des rétinopathies évitées, ainsi que les rentrées fiscales supplémentaires apportées par les prématurés traités, du fait qu'ils pourront travailler. Comme on peut le voir sur le tableau 1, le surcoût du progiamme augmente avec la fréquence du dépistage. Pour autant, compte tenu des coûts évités dans chaque cas, l'économie nette pour l 'Etat est maximale avec une fréquence bimensuelle. Cette stratégie doit donc être préférée à un dépistage mensuel qui est à la fois plus coûteux et moins efficace que le dépistage bimensuel. ' On suppose qu'il y a en moyenne 9 enfants âges de 3 ans par école maternelle. 106 strétégie do dépistage hebdomadaire himensuelle mensuelle surcoût du programme (millions $) 28,1 15,7 9,7 économie nette* (millions $) 44,1 .51,6 50,9 nombre de cas de cécité évites 310 289 260 * taux d'actualisation .3% Tableau 1. Coûts et bénéfices annuels du programme de dépistage et de traitement de la rétinopathie du prématuré. Etats-Unis 1988, d'après [3]. En revanche, si l'on veut accroître encore davantage cette fréquence, le dépistage hebdomadaire ne permettrait de détecter que 21 cas supplémentaires dont le coût unitaire serait très élevé, avoisinant .360 000 $. Sur la base de ces premiers résultats plutôt favorables, une équipe de chercheurs a voulu actualiser l'évaluation économique de la prise en charge de la rétinopathie du prématuré [4] en tenant compte de nouveaux éléments disponibles : > La mise au point d'un traitement par laser, qui peut être substitué à la cryothérapie car doté d'une efficacité supérieure > La disposition d'une étude permettant de cerner le devenir à plus long terme (6 ans environ) de patients traités pour rétinopathie, avec une mesure de leur acuité visuelle sur une échelle de Snellen > Les résultats d'une étude ayant cherché à quantifier, à partir d'une régression multivariée, la relation existant entre l'utilité de patients souffrant de troubles visuels et leur score sur l'échelle de Snellen. La relation obtenue s'écrit : Utilité = 0,374.x + 0,514 où x est le score de Snellen sous forme décimale Les auteurs ont ainsi développé un modèle de simulation pour comparer le coût par année de vie en bonne santé gagnée (coût par QALY) as.socié aux deux traitements de la rétinopathie disponibles. Les coûts unitaires retenus ici ne concernent que les traitements eux-mêmes et non le dépistage préalable qui n'apparaît pas ici comme un élément de différenciation dans l'alternative envisagée. Tous les coûts sont évalués du point de vue du tiers payeur aux prix de 1998 dans le contexte des Etats-Unis. Ils concernent la visite préalable permettant de choisir entre les deux traitements (140 S), et les traitements eux-mêmes (794 $ pour le laser contre 498 pour la cryothérapie). L'efficacité des traitements en matière d'acuité visuelle, extraite de la littérature, est exprimée en équivalent décimal du score de Snellen : 0,23 pour le non-traitement, 0,31 pour la cryothérapie, 0,49 pour le laser. Dès lors, bien que la cryothérapie soit moins coûteuse, le résultat de cette étude montre qu'elle est aussi moins efficace que le laser. A contrario, le laser est économiquement préférable car son surcoût est plus que compensé par sa plus grr.nde efficacité, dont les bienfaits se font sentir sur tout l'horizon de vie. Comme on peut le voir sur le tableau 2, le coût par QALY du traitement au laser est en effet de 678 ,$ contre 1 801 $ pour la cryothérapie. 107 stratégie de traitement acuité visuelle Utilité associée QALYs gagnés* 0,60 0,63 0,70 0 0,59 2,37 (échelle de Snellen décimale) 0,23 non-traitement cryothérapie 0,31 0,49 laser taux d'actualisation 3% coiît par QALY (en $) // 1 801 678 Tableau 2. Coût par année de vie sauvée en bonne santé (QALY) du traitement de la rétinopathie du prématuré, selon le traitement. Etats-Unis 1998, d'après [4], Au-delà de ces considérations strictement économiques, il faut également évoquer un autre aspect lié aux troubles visuels de 1 'enfant, celui des inégalités sociales. Une récente étude belge, faite sur le dossier médical de 2 684 enfants nés entre 1976 et 1980, dépistés une première fois à 12 ans et une seconde fois à 15 ans, donne sur ce point des résultats à méditer. [51 Comme on peut le voir sur le tableau 3, il apparaît en effet que le groupe social d'appartenance exerce une influence sur la prévalence des troubles visuels et leur traitement. On note ainsi que la prévalence des troubles visuels est plus élevée dans les groupes sociaux les plus favorisés. A 1 'inverse, on constate que la proportion d'enfants de 12 ans ayant des défauts visuels non traités est plus importante dans les groupes sociaux défavorisés. De plus, cette différenciation est encore plus poussée à 15 ans qu'à 12 ans, faisant ainsi accroître les inégalités. "/r d'enfants avec acuité visuelle diminuée % d'anomalies à 12 ans déjà connues et non traitées % d'anomalies à 12 ans non connues avant RR de non traitement à 12 ans (IC 95%) RR de non traitement à 15 ans (IC 95%) groupe 1 groupe 2 27 29 10 10 gioupc= 3 groupe 4 groupe 5 20 21 32 total 23 30 13 22 17 // // // // 1.0 0.9 1.9 2,9 3,0 // (0,5-1,5) (1,2-2,9) (1,9-4,4) (2,0-4,5) 1,0 1,2 2,2 4,1 4,2 // (0,7-2,2) (1.3-3,9) (2.5-6,8) (2,5-7,0) Tableau 3. Proportion d'anomalies de l'acuité visuelle traitées et non traitées et risque relatif (RR) de non traitement, selon le groupe socio-économique, d'après [5]. 108 Pour conclure, je voudrais insister sur le fait que les déficits visuels de l'enfant constituent un réel problème de Santé Publique. Trois questions essentielles se posent aux déeideurs publics, sur lesquelles il serait bon de disposer d'investigations plus nombreuses : • • • En premier lieu, il faut faire des choix, et peut-être réviser les choix antérieurs, en ce qui concerne la nature et le contenu de stratégies de dépistage de ces troubles visuels. A cet égard, des études d'évaluation peuvent être utiles. En second lieu, il faut rendre des arbitrages quant au financement de ces stratégies, pour préciser quelle part doit être prise en charge par les différents acteurs. Enfin, il paraît souhaitable d'accompagner de telles mesures par des efforts en matière d'éducation à la santé. BlBUOGRAPHIE 1. Konig, H.H., Barry, J.C., Leidl, R., et al. Cost effecUveness of mass orthoptie screening in kindergarten for early détection of developmental vision disorders. Gesundheitswesen, 2000. 62(4): p. 196-206. 2. Konig, H.H., Barry, J.C., Leidl, R., et al. Cost-ejfectivenes.s of orthoptie .screening in kindergarten: a decision-analytic model. Strabismus, 2000. 8(2): p. 79-90. 3. Javitt, J., Dei Cas, R., Chiang, Y.P. Cost-effectivene.ss of screening and cryotherapy for Ihreshold retinopathy of prematiirity. Pediatrics, 1993. 91(5): p. 859-866. 4. Brown, G.C., Brown, M.M., Sharma, S., et al. Cost-effecliveitess of treatment for threshold retinopathy ofprematurily. Pediatrics, 1999. 104(4): p. e47. 5. de Spiegelaere, M., Dramaix, M., Hennart, P. Dépistage et prise en charge des troubles visuels chez, l'adolescetit : impact sur les inégalités .sociales. Santé Publique, 1999. 11(1): p. 41-47. 109 E X P E R T I S E C O L L E C T I V E I.N.S.E.R.M. P O U R UN D É P I S T A G E DE M A S S E François VITAL-DURAND Directeur de recherche INSERM - Bron Docteur Joseph BURSZTYN Ophtalmologiste - Paris A la demande de la Mutuelle Générale de l'Education Nationale, l'I.N.S.E.R.M. a entrepris une expertise collective concernant les déficits visuels du jeune enfant. L'équipe a été rassemblée par deux responsables INSERM qui s'occupent d'expertises collectives, qui ont réuni un certain nombre d'experts, (sur une répartition géographique intéressante : les villes de Lyon, Paris, Marseille, Strasbourg, et Toulouse), un certain nombre d'orientations professionnelles, une majorité d'ophtalmologistes bien sûr mais aussi des économistes, des généticiens, des épidémiologistes et acs personnels travaillant dans le milieu de l'optique. Le travail a comporté trois parties, et sera présenté sous cette triple forme. Premièrement un rapport, deuxièmement une synthèse et troisièmement un plan de recommandations. Le plan de recommandations que je vais vous présenter avec François Vital-Durand comporte quatre éléments. • • • • le dépistage du déficit visuel chez le jeune enfant, population générale, la prise en charge des enfants porteurs d'un déficit visuel, former et informer, le développement de la recherche. LE DEPISTAGE OU DEFICIT VISUEL CHEZ LE .JEUNE ENFANT Je mentionnerai les quelques chiffres que Monsieur Lenne a rappelés car c'est un problème majeur de santé publique, un enfant sur sept a des problèmes de vision, ce qui représente 550 000 enfants entre la naissance et 5 ans, 130 000 amblyopes, amblyopie liée à des amétropies, des strabismes ou l'association des deux, et, c'est le point le plus important qui semble le moins intéresser les économistes, l'amblyopie foncdonnelle est pratiquement systématiquement guérissable avant l'âge de deux ans. En revanche, si on essaie de traiter une amblyopie fonctionnelle après l'âge de cinq ans on dit qu'il y a à peu près 50 % d'améliorations et non pas de guérisons. Soixante dix mille enfants ont des lésions organiques, parmi eux 4 000 sont mal voyants ou aveugles. On divise les déficits visuels de l'enfant en deux groupes : les déficits légers qui sont de loin les plus nombreux, les différentes amétropies, les strabismes, les petites malformations (on prend comme exemple le colobome iridien) qui peuvent être à l'origine tous d'une amblyopie, et puis les déficits lourds qui sont beaucoup plus rares et qui comprennent les pathologies des milieux transparents, cataracte, glaucome congénital, maladies de la cornée, mais également les rétinopathies et les malformations oculaires. Cela nécessite une prise en charge précoce, mais également plus importante avec de nombreux intervenants, et qui va demander beaucoup plus de temps. 110 Cette situation actuelle en France, mais c'est également le cas dans d'autres pays, est assez préoccupante car la pathologie ophtalmologique est généralement latente et discrète, il y a une insuffisance de structures spécialisées, les milieux professionnels et le public sont mal informés mais on y travaille, les intervenants sont multiples, le corps médical mal formé à l'ophtalmologie pédiatrique, et les politiques souvent s'en désintéressent. Pour dépister il faut commencer par faire un diagnostic prénatal des anomalies visuelles sévères. Et l'on se retrouve devant deux situations. - Premièrement une situation à risques, - deuxièmement la découverte systématique d'anomalies prénatales. La situation à risques est recherchée par l'interrogatoire et quand elle est retrouvée, si cela s'avère nécessaire, amène une consultation auprès du généticien. Un diagnostic prénatal à la onzième semaine d'aménorrhée est possible de même qu'une interruption de grossesse. Dans les cas où l'on découvre fortuitement une malformation oculaire sévère il s'agit toujours, la plupart du temps, d'une échographie de la vingtième semaine, donc plus tardive. Si le pronostic est mauvais et le risque de malformation cérébrale associée important, il faut en discuter avec le généticien : poursuite ou interruption de grossesse '? Un point important est que dans le cadre d'une échographie systématique de la vingtième à vingt deuxième semaine, il faut former les échographistes au dépistage systématique des malformations oculaires sévères que sont l'anophtalmie, les microphtalmies sévères et les kystes colobomateux. Par la suite il faut s'attacher, et on va suivre le trajet du carnet de santé, à améliorer les dépistages des anomalies visuelles à la naissance. Les anomalies doivent être recherchées systématiquement et d'une façon relativement simple à la naissance, il faut écarter les paupières du nourrisson, rechercher des malformations, pupille blanche, opacité de la cornée, taille du globe oculaire. Sur le carnet de santé, il n'existe au huitième jour, (page que remplit le pédiatre ou le généraliste) aucune case concernant les anomalies oculo-palpébrales. 11 serait intéressant de les noter, de même que sur le certificat obligatoire du huitième jour, de mettre une ca.se avec une croix, anomalies oculo-palpébrales ou pas. Pour l'examen systématique du quatrième mois, on pourrait ajouter sur le carnet de santé une rubrique, recherche des anomalies oculaires, en suivant le plan de certaines autres pages, étude de la fixation de la poursuite oculaire, recherche d'un strabisme et d'un nystagmus, recherche de pupille blanche (qui évidemment fait penser à une cataracte ou à un rétinoblastome), d'une cornée opaque (on pense au glaucome), des anomalies de taille, glaucome congénital et microphlalmie,. L'examen du quatrième mois a un intérêt car il permet de dépister certaines anomalies qui ne l'ont pas été à la naissance, et d'en voir certaines apparues entre temps, comme le rétinoblastome, le strabisme qui souvent n'apparaît pas immédiatement à la naissance mais plutôt au premier ou au deuxième mois, et les nystagmus. L'examen le plus important nous semble à tous de faire un dépistage systématique des déficits visuels entre neuf et douze mois. Il dépend de deux sortes de spécialistes, d'abord le généraliste ou le pédiatre. Ils vont rechercher un strabisme, un trouble oculo-motour et ils vont détecter des anomalies organiques. Et surtout les ophtalmologistes et le groupe d'experts souhaitent que tous les enfants aient entre neuf et douze mois, une examen de la réfraction sous cycloplégique fait par un ophtalmologiste. L'aide durant cet examen peut être apportée en fonction des décrets de capacité, par les orthoptistes ou des opticiens. Evidemment l'idéal serait de disposer d'une méthode d'examen de la réfraction sans cycloplégique. Les accidents sous cycloplégique sont très rares mais ils existent. Cette méthode serait idéalement rapide, automatique, utilisable en routine. De cette manière il faudrait changer le m carnet de santé au neuvième mois, et remplacer la rubrique "Evaluation quantitative de l'acuité visuelle œil droit, œil gauche" qui se trouve à neuf mois en haut à droite, au dessous des anomalies concernant l'oreille, par "Examen de la réfraction sous cycloplégique et du fond de l'œil, par un ophtalmologiste". A trente et quarante deux mois, c'est l'âge de l'évaluation de l'acuité visuelle, et c'est l'âge auquel on peut rechercher de façon très simple un strabisme. Les différentes possibilités de recherche sont variées, les différents lieux aussi, la maternelle, les centres de PMI, un ophtalmologiste, et on peut envisager différentes possibilités. On peut conserver l'examen de la quatrième année qui se trouve à peu de distance, mais examen qui n'est pas aussi complet. Je voudrais insister à propos des dépistages sur le fait qu'il faut prendre en considération les différents risques spécifiques de certains déficits visuels. Il s'agit de la grande prématurité. On prend comme base trente trois semaines, cela peut toujours être discuté mais c'est un élément intéressant. Le petit poids de naissance concerne les prématurés mais également les hypotrophes, (moins de quinze cents grammes). Les différentes anomalies chromosomiques qui souvent associent des anomalies organiques et des anomalies de réfraction, les antécédents de déficit visuel, les amétropies ou les pathologies héréditaires, les atteintes cérébrales et crâniennes, (on insiste beaucoup sur les crâniosténoses, qui présentent des risques sur le nerf optique mais également des risques de strabisme et d'amblyopie), les expositions aux diverses infections, ou aux neurotoxiques in utero et enfin la surdité et le déficit neurologique, tout cela doit être recherché.. La difficulté de communication est importante et il faut absolument surveiller ces enfants pour leur permettre une meilleure relation avec l'extérieur. Et enfin je voudrais rappeler une notion d'importance c'est chez les enfants qui ont des parents atteints de forte myopie ou de strabisme, de les faire examiner de façon très précoce. LA PRISE EN CHARGE DES ENFANTS PORTEURS D'UN DEFICIT VISUEL De façon certaine le Comité d'Expertise recommande de prendre en charge dès la première année les amétropies, les strabismes, les désordres oculo-moteurs. On a l'impression de rabâcher mais c'est ainsi que l'on fera changer les mentalités progressivement. Le port de la lunette doit être constant quand le diagnostic a été fait. On peut s'entendre pour qu'une anisométropie soit corrigée optiquement au delà d'une dioptrie, un astigmatisme au delà d'une dioptrie et demie, une myopie environ à - 2,5 et plus, une hypermétropie selon les cas à + 3,5. Bien sijr on traite l'amblyopie, bien sîîr on explore et on traite les troubles oculo-moteurs. La lentille de contact devrait être mieux répandue chez les petits bébés dans un certain nombre de cas. Les problèmes techniques que cela pose sont en fait beaucoup moins graves que l'on veut bien le croire lorsqu'il y a une bonne collaboration entre les différents acteurs dans ce domaine, et les opticiens sont concernés particulièrement. Les déficits visuels sévères, il en a été fait mention à plusieurs reprises, doivent bien sijr être pris en charge précocement, le traitement chirurgical ne se discute pas, la cataracte non plus, ce sont des urgences médicales, de même les maladies rétiniennes et neuro-ophtalmologiques, s'accompagnent comme la cataracte d'une prise en charge éducative, rééducative.. Cette prise en charge doit être globale, elle porte sur l'ensemble du développement de l'enfant, elle implique de nombreuses professions, les orthoptistes, les psychomotriciens, les psychologues, les orthophonistes, les éducateurs spécialisés, les instructeurs en locomotion, les ophtalmologistes bien sûr et au plus près des lieux de vie de l'enfant, que ce soient des soins à domicile ou en centre. C'est un médecin qui structure l'éducation spécialisée dans ce domaine. L'accès aux soins doit être facilité pour tous les types de déficits. Des problèmes de prise en charge financière sont importants, pour les équipements optiques qui actuellement sont faits au coup par coup selon les accords qui peuvent être obtenus. Qu'il s'agisse de lunettes ou de lentilles, de 112 verres multifocaux et des progressifs qui ne sont certainement pas assez utilisés chez le petit bébé, les pansements occlusifs qui ne sont remboursés qu'en partie, la prise en charge des aides visuelles pour les enfants un peu plus grands, pour les malvoyants la prise en charge des aides électroniques, cela concerne aussi la tranche d'âge des plus âgés. On voudrait que la loi sur les handicaps soit appliquée. En terme d'éclairage, de bandes de vigilance, de systèmes sonores, de transcription en braille, cela concerne une classe d'âge un peu plus élevé. FORMER ET INFORMER Le problème dramatique suivant est de former et d'informer. 11 faut remercier l'A.S.N.A.V. et l'A.F.P.S.S.U. d'avoir organisé ce Colloque. Il en faut d'avantage avec des quantités d'acteurs. Il y a des formations qui existent, elles ne sont pas assez suivies. Les généralistes et pédiatres devraient être mieux formés. Lors de leur formation initiale, lors de la Formation continue obligatoire. 11 devrait y avoi»" dans ces cours des introductions aux amétropies, aux amblyopies, aux malvoyances, au dépistage des anomalies légères, graves, à la lecture des signes du rétinoblastome, de la cataracte, du glaucome, de la microphtalmie etc.. Il devrait y avoir un meilleur intérêt des ophtalmologistes, et sous des formes diverses des enseignements d'ophtalmologie pédiatrique (un semestre inclus dans le cursus de spécialisation). Les opticiens sont souvent très demandeurs de formations. II devrait y avoir d'avantage d'enseignements sur l'amétropie, les amblyopies du tout petit, sur les techniques d'équipement des enfants. Dieu merci on ne voit pratiquement plus de mauvaises lunettes données au petit bébé, mais aujourd'hui le problème de lunette solaire du tout petit, pour laquelle les équipements sont d'une médiocrité affligeante avant deux ans, nous préoccupe, et j'espère que cela va changer. Promouvoir l'enseignement de l'optique physiologique relève de mon rôle de Président de la S.F.O.P. Former les professionnels de santé à l'ophtalmologie pédiatrique, tous les professionnels, les informer sur l'importance, la gravité des accidents domestiques, problème souvent un peu négligé mais cause importante aujourd'hui du déficit visuel de l'enfant, compte tenu de l'amélioration des techniques médicales, voilà la nécessité absolue. Enfin informer et former les pouvoirs publics. Il devrait y avoir des campagnes d'information, c'est le cas aujourd'hui, dans la presse écrite, à la télévision. Pourquoi la télévision ? Parce qu'on refuse de montrer des bébés à lunettes , et je voudrais qu'il y ait d'avantage de photos, d'images de petit bébé à lunettes. A ma connaissance je ne connais qu'une seule grande entreprise d'optique qui ait fait une superbe campagne de publicité il y a quelques années avec des tout petits bébés à lunettes. Les autres marques devraient s'y mettre de façon à populariser cette image, à familiariser le public, l'amener à refuser cette habitude de dire "on a défiguré mon bébé avec une paire de lunettes" parce que si elle est bien posée par un opticien compétent et consciencieux, cela n'est pas vrai, le bébé n'est pas défiguré, il peut être transfiguré. L E DEVELOPPEMENT DE LA RECHERCHE On ne connaît pas la prévalence des défauts visuels aux différents âges sur des populations parfaitement contrôlées, il existe quelques études sur les enfants plus âgés, il y a celle de Monsieur Péchereau, sur les gens du service militaire, il y a celle de la Caisse Primaire d'Assurance Maladie de Paris, mais on voudrait que cela puisse exister en France, aussi bien pour les pathologies légères très mal connues, les pathologies sévères l'étant un peu mieux. Evaluer l'efficacité du dépistage est un problème difficile, Monsiaur Lévy y a fait allusion, les études contrôlées sont très difficiles à mener sur le plan financier, comme sur le plan éthique, on ne peut pas décider qu'un gamin atteint de strabisme, chez lequel on suspecte une amblyopie, ne va 113 pas être traité sous prétexte qu'il est né un jour pair. C'est ce genre d'études dont l'absence nous est très reprochée, on nous dit "à quoi sert votre dépistage, comment allez vous prouver l'efficacité à tel âge" comment telle méthode sera-t-elle jugée, ou décrétée meilleure, est-ce que les cartes d'acuité servent à quelque chose ou pas '.' Prouver cela, c'est très difficile sur le plan de la méthodologie. Une bonne partie de la difficulté réside dans le niveau de formation et de qualité de la personne qui pratique cet examen. Il y a des bons orthoptistes, il y en a des médiocres,. 11 y a des bons ophtalmologistes, il y en a de moins bons, e t c . . Et une bonne partie de l'efficacité de ce dépistage dépend de la qualité de formation des gens qui le font. Comment mesurer cela, comment contrôler au jour le jour ? Améliorer les équipes de dépistage, c'est un vœu pieux, pour le moment il est vrai, nous manquons de très bons outils de dépistage, on voudrait que les industriels développent entre autres des réfractomètres pédiatriques pour bébés, pas chers et faciles. Une autre catégorie de recherche très importante concerne tout ce qui touche au mal voyant, à la qualité de ce que devrait être une éducation optimale de l'enfant mal voyant ou même non voyant, notamment des études sur son insertion sociale, l'inégalité qu'il subit. Ces domaines là sont très mal connus. On a beaucoup de témoignages individuels, très intéressants, passionnants, souvent dramatiques, parfois au contraire quasi euphoriques, on sait très mal sur le plan statistique ce qui se passe à un niveau de populations concernées. Il faudrait mesurer le coût des défauts de vision. La question posée est : "vous êtes amblyope d'un œil, qu'est-ce que cela vous coûte ? " Cela ne vous a pas empêché de vous marier, d'avoir un bon métier, des beaux enfants, et de conduire votre automobile... Il y a certainement un coût que nous ressentons de façon indirecte, on entend des plaintes et tout ceci mériterait d'être mesuré. Et il faudrait aussi évaluer l'éducation spécialisée des malvoyants. Dans quel cadre vivent-ils 1 et là on touche au problème de l'intégration, qui est de plus en plus répandue, qui est une merveilleuse solution quand cela marche, qui est une mauvaise solution quand cela ne marche pas et que l'enfant se trouve en échec d'intégration. Pendant la période scolaire, quelle est la proportion d'enfants présentant des retard d'apprentissage de la lecture, ou des difficultés d'adaptation à l'école à cause de la mauvaise qualité de sa vision '? On a quelques éléments, mais on n' a pas d'études précises spéciales, car elles sont très difficiles à mener. Concernant les équipements spéciaux pour les enfants, on voudrait des verres plus minces et plus légers, ce qui s'impose particulièrement pour les cataractes congénitales qui ne peuvent pas être implantées. La pratique de l'implantation précoce de la cataracte congénitale varie avec le temps, en ce moment on voit davantage d'enfants avec un implant intra oculaire. Ce n'est pas le cas pour tous, certains acceptent bien la lentille, dans d'autres cas ce n'est pas possible, ces enfants éventuellement ont un verre très épais d'un côté et très mince de l'autre, la lunette est toujours mal supportée et la récupération visuelle est un désastre. Pour identifier l'étiologie des déficits lourds, il faut continuer en matière de recherche génétique, cela ne se discute pas, et en matière d'amélioration des techniques chirurgicales, et de la stratégie thérapeutique de la cataracte. Il y a encore trop de cataracte unilatérales avec des résultats fonctionnels mauvais, on peut bien sûr décider d'occlure, cependant comment faire accepter d'occlure le bon œil d'un enfant les trois quarts du temps éveillé, du jour de l'opération jusqu'à sept/huit ans '.' C'est un problème psychologique, et technique très compliqué. Et enfin, nous devrons connaître ce que l'on appelle le coût en terme d'argent, et le fardeau en terme de mauvaise qualité de vie, des défauts de la vision légers comme lourds, c'est un domaine dans lequel nous somiTies très démunis. 115 POINT DE VUE DES PÉDIATRES Docteur Gérard BELEY Pédiatre, ex-Président de L'A.F.P.A. Essey Lès Nancy Je vais vous rappeler cet instrument particulièrement important dans la suite de mon exposé ; il s'agit du Carnet de santé qui est pour nous un guide dans le dépistage. Ce carnet de santé mentionne en France une surveillance médicale de l'enfant en vingt examens jusqu'à l'âge de six ans. Ces vingt examens ont lieu à la naissance, à un mois, deux mois, trois mois, quatre mois, cinq mois, six mois, neuf mois, un an, seize, vingt, vingt-quatre mois et ensuite deux examens par an jusqu'à six ans. Ce rythme de dépistage est celui qu'a mis en place la Sécurité Sociale en 1948 pour assurer à tous les petits Français une bonne santé. Ces consultations avaient pour particularité d'être remboursées à 100 %. Ensuite on a voulu instituer une surveillance n'us fine de l'enfant, et on a établi les certificats de santé. Les certificats de santé sont au nombre de trois celui du huitième jour, celui de neuf mois, et celui de deux ans. Ces trois certificats de santé, lorsqu'ils ont été institués, correspondaient à des versements de primes qui n'existent plus actuellement, ils ont été remplacés par l'Allocation Jeune Enfant. Cependant ces certificats demeurent encore des étapes importantes dans la surveillance du nourrisson, en particulier l'examen du huitième jour à la sortie de la maternité est très important, celui du neuvième mois l'est aussi et surtout dans ses composantes ophtalmologiques. Il y a deux étapes dans ce carnet de santé. Une étape avant 1995, avant le "nouveau" carnet de santé : sur quels éléments le dépistage des troubles visuels reposait-il ? L'anamnèse familiale, l'anamncse personnelle, l'examen clinique particulièrement important au huitième jour pour bien regarder l'œil, les milieux, l'examen orthoptique que l'on peut pratiquer dans le cabinet du pédiatre et on se contentait de cela pour décider de l'envoi ou non d'un enfant en consultation ophtalmolo^nque. Mais ce système souffrait de critiques et de critiques faciles. C'est que même sans antécédents personnels, ni familiaux, sans signes cliiiiques, on sait parfaitement qu'il existe des amblyopies. Ces amblyopics pouvaient tout au plus être détectées par la mesure de l'acuité visuelle quand on la pratiquait après l'âge de deux ans et demi. C'était bien mais déjà tardif, d'autant plus que ce bilan après deux ans et demi est très souvent reporté à quatre ans. Si l'on examine la qualité de surveillance des enfants par pédiatre, généraliste, et la P.M.I., on constate on très bon suivi du nourris.son. La P.M.I. a pris en charge un examen excellent chez l'enfant de quatre ans à l'école maternelle, mais entre deux ans et demi et quatre ans, il n'y a pas de mesure de l'acuité visuelle institutionnalisée. Bien sûr, dans nos cabinets, nous pouvons à deux ans, deux ans et demi, trois ans faire cette mesure, mais la difficulté est qu'un certain nombre de cas d'ambiyopies nous échappent. En 1993, nouveau carnet de santé, qui reprend un examen orienté par l'anamnèse, reprend la recherche du strabisme, demande aussi la mesure de l'acuité visuelle et c'est là, à la page 27 au neuvième mois, la nouveauté : mesure de l'aeuilé visuelle. En môme temps apparaissent de nouvelles cartes de l'acuité visuelle mises à notre disposition. A ce moment, devons-nous changer notre mode de travail ? Selon la façon d'appréhender ce carnet de santé, on peut concevoir des idées qui ne sont pas forcément les mêmes. En 1996, la revue "Vision et Strabisme" dans son édilorial se réjouit de cette demande de mesure d'acuité visuelle au neuvième mois, et continue de dire qu'il est 116 absolument nécessaire de faire un examen ortiioptique de qualité, mais ajoute que l'étude de la réfraction est absolument nécessaire, ce que nous pédiatres ne savons pas faire. Dans ces conditions, peut-être nous faut-il adresser tous les enfants à nos confrères ophtalmologistes, c'est une solution envisageable, mais les problèmes de démographie médicale et de pénurie d'ophtalmologistes sont bien connus, et cela rend cette position particulièretnenl difficile. Alors nous réagissons en disant "Nous, pédiatres, cherchons à améliorer notre dépistage, et continuons à faire tous les examens comme auparavant ". C'est à dire que nous nous préoccupons de l'anamnèse personnelle, de l'anamnèse familiale de l'enfant, nous examinons ses milieux oculaires à la naissance, nous répétons ces gestes au premier mois (car il est très ijnportant de les faire encore à un mois, deux mois, trois mois), mais nous faisons en plus le Bébé-Vision test et nous continuons l'examen orthoptique. Est-ce qu'en agissant ainsi nous améliorons notre dépistage ? Nous avons colligé les sept cents premiers cas dans un cabinet de groupe, faits entre novembre 1997 et mars 1999 et sur 733 enfants examinés 667 étaient normaux, 50 cas présentaient des difficultés techniques à l'ensemble de l'examen, refait une seconde fois lors d'un examen systématique postérieur, 16 cas ont du être envoyés chez l'ophtalmologiste, dont 12 franchement pathologiques. Bien sûr parmi ces enfants on trouvait une anomalie, et particulièrement une anomalie au Bébévision test, qui aurait été diagnostiquée quoiqu'il en soit. Certains avaient un strabisme, mais sur les 12 enfants reconnus comme pathologiques il y en avait 5 qui n'avaient aucune raison de consulter en dehors de notre examen. Actuellement nous en sommes à 2 000 enfants examinés, nous n'avons pas la capacité dans notre cabinet de pédiatrie de ville d'exploiter statisti(iuement tous ces cas. Nous menons un travail avec une interne du CHU de Nancy de recherche sur les cas dépistés, et essayer au moins sur les 1000 premiers cas, avec le recul, de voir si nous sommes passés à cô'é de beaucoup d'amblyopies. Nous essayons tant de leur faire une mesure de l'acuité visuelle que de voir la qualité ou les défauts de notre travail. Cette acuité visuelle est mesurée soit par l'oscillation qui agite la tête et qui est une présentation en une seule image très ludique et lumineuse et permet peut-être de faire une mesure de l'acuité visuelle plutôt que le CADET image mais nous l'utilisons également volontiers. Avec de tels tests nous pensons pouvoir mesurer l'acuité visuelle chez peut-être 10 ou 20 % des enfants de deux ans, peut-être plus dix pour cent à deux ans et demi, on doit arriver au 2/3 des enfants à peu près. Il en reste un tiers chez qui on n'a pas du tout évalué l'acuité visuelle œil séparé et là c'est un problème car l'examen de trois ans est vraiment le dernier moment peut-être. Mais si auparavant on ne peut pas, c'est parce que l'enfant parle trop peu, qu'il a un langage pauvre. C'est d'ailleurs peut-être en partie à cause de problèmes visuels, il faut donc ,se dépêcher de l'adresser à un ophtalmologiste, c'est la dernière limite si on n'a pas su faire une mesure correcte de l'acuité visuelle. Les pédiatres connaissent bien les problèmes du dépistage. Ils les connaissent parce qu'il le pratiquent depuis longtemps en maternité, ce sont des dépistages universels pour la phenylalaninurie, pour l'hypothyroïdie, pour l'hyporplasie congénitale des surrénales. Là il y a longtemps que les chiffres sont connus. Chacun des ces dosages coûte 15 € à la société, mais compte tenu du nombre de cas dépistés, un cas d'hyperplasie congénitale des surrénales dépisté coûte au moins 26000 € (environ 170 000 Francs) si j'ai bonne mémoire. En ce moment se met en place le dépistage de la mucoviscidose, et dans ce dépistage il a fallu prouver l'intérêt de le faire, car dépister une maladie incurable, ce n'est peut-être pas d'une importance réelle. Cependant une prise en charge très organisée dans des centres de référence qui eux-mêmes suivaient plus de cent enfants, a démontré l'intérêt de dépister la mucoviscidose malgré les problèmes que cela pose (car il faut un deuxième test génétique). Nous tirerons de la mucoviscidose deux enseignements. Le premier c'est que le dépistage a commencé dans certaines régions et cette région a permis d'étudier la faisabilité du test, et de mettre en évidence des chiffres de coût/clïicacitc. Et le deuxième c'est 117 que ce dépistage a été pris en cliarge par l'Association Française Pour le Dépistage des Handicaps de l'Enfant, association particulièrement compétente dans le domaine de ces dépistages. Un autre dépistage dont il faut parler c'est celui de la surdité puisque dans le même carnet de santé de 1995 est apparue la pratique des otoémisssions. Comme la mesure de l'acuité visuelle, elle n'est pas pratiquée mais pourtant la surdité est une maladie fréquente. Un enfant sur mille naît sourd profond bilatéral, et on sait parfaitement que ce n'est diagnostiqué en général que vers deux ans alors qu'un diagnostic à six mois est très important pour l'avenir de l'enfant. Et de ce dépistage de la surdité il faut surtout retenir ce concept : "Avant d'envisager un dépistage de masse il faudrait réaliser des études de dépistage de la surdité à l'échelle d'un département, adapté aux pratiques françaises, et selon une méthodologie rigoureuse". Il faudrait donc envisager des expériences locales adaptées à la manière dont nous travaillons en France, et une méthodologie qui n'est pas celle avec laquelle nous avons trop souvent travaillé. Dans tout cela, quel est le rôle possible du pédiatre ? faire un bon examen, un examen complet en particulier l'examen orthoptique, le bébévision, à tous les enfants, au cours de l'examen du neuvième mois ? Il faut dire quand on va faire cet examen et dans quelles conditions. Tous les examens de dépistage dont nous avons parlé sont faits avec l'unité de lieu qui est le lieu de naissance de l'enfant. Ici au contraire c'est différent puisque nous n'avons plus cette unité de lieu, puisque les enfants sont suivis qui en médecine générale, qui chez le pédiatre, les autres en P.M.I/. Cela complique les choses pour tous les enfants, pour l'examen au cours du neuvième mois, dans les cabinets des pédiatres, dans les P.M.I.. Et je ne pense pas que les généralistes aient les moyens de s'équiper pour un dépistage aussi ciblé. Il faudrait simplement qu'ils travaillent en réseau avec les pédiatres ou avec les P.M.I. Il est tout à fait possible que pour un examen technique un généraliste demande que l'enfant soit vu en P.M.I.. Toutefois des examens à l'âge de neuf mois, dans lesquels on pratique tous ces dépistages sont sous payés par rapport aux examens standards et il faudrait penser à une revalorisation des tarifs. 119 POINT DE VUE DES OPHTALMOLOGISTES Docteur Jean-Luc SEEGMULLER Ophtalmologiste, Président du S.N.C.F. Demander aux ophtalmologistes de donner leur point de vue, c'est les plonger dans la félicité, et la volupté la plus complote, je reconnais bien là la diplomatie courtoise du Président Galceran et je l'en remercie. Je saisis aussi l'occasion pour le féliciter avec toute son équipe d'avoir préparé mon exposé par la succession des communications précédentes dont le lecteur averti n'a pas manqué de tirer les conclusions utiles, et donc cette intervention devient presque inutile quand il s'agit de parler du rôle de l'ophtalmologisre. En réalité il consiste à déterminer tous les cas oij l'on peut éviter de s'adresser à lui. Il ne s'agit donc pas de médicaliser à tout prix d'une manière fataliste, il ne s'agit pas non plus si vous me permettez cette expression, de jeter de la poudre aux yeux à propos du dépistage - que de crimes commettons nous en ,son nom !!!- mais de bien déterminer celui-ci.: Qu'cst-il '? Quelle différence importante y-a-t-il entre le dépistage fait par l'entourage familial d'un côté, ou l'orthoptiste pédiatre de l'autre, avec tous les intermédiaires de ceux qui s'y emploient et qui s'investissent, les enseignants, les infirmières, les orthophonistes -on l'a dit -, les généralistes, la P.M.I., enfin tous ceux que Monsieur Le Gargasson a appelé les acteurs sociaux. Le dépi.stage n'a pas d'intérêt lorsqu'on le considère dans l'absolu et il n'a surtout d'intérêt que s'il débouche finalement sur une conséquence, et la première conséquence en est \e diagnostic. Il s'agit de déterminer ce qui est normal et de le distinguer du pathologique. Alors, qui peut poser ce diagnostic '? qui peut faire la constatation d'un état anatomique anormal comme l'a souligné Madame Speeg-Schat/., qui peut réaliser une réfraction sous cycloplégique et un examen du fond d'œil dont Monsieur Pechereau a souligné l'absolue nécessité, qui peut détecter le micro strabisme dont parlait Monsieur Chariot, mettre en évidence un rétinoblastome à un stade précoce comme l'avait réclamé Monsieur Arnaud, s'occuper en fait des 25 % de la population à prendre en charge comme le soulignait Monsieur Clergeau, et qui peut réali.ser tout cela au moment stratégique '? et ensuite laisser tous ceux qui n'ont pas besoin d'être médicalisés dans la catégorie des personnes normales, qui donc si ce n'est l'ophtalmologiste ? Son rôle est en l'occurrence de ne rien laisser passer, aussi de ne pas perdre de temps, l'urgence de la précocité du diagnostic a été largement soulignée, et enfin un sujet sur lequel il faudra continuer de se pencher, c'est la rentabilité à tous égards. Quantité, rapidité, rentabilité ce sont les trois interactifs qui entrent dans le rôle de l'ophtalmologiste particulier, avec tout son environnement car ce sont plus de 25 000 professionnels qui s'occupent du sujet de cet ouvrage, la vision de l'enfant. Alors leur articulation de toute évidence s'ainéliore d'années en années de façon considérable, et doit encore s'améliorer. On a parlé des variations dans l'appréciation de l'ophtalmologiste lorsqu'il est destinataire d'enfants dépistés, selon la façon dont il procède, et en particulier s'il réalise ou non une cycloplégie. Donc la proportion de ses conclusions sera probablement différente, et puis vient en compte le facteur humain, fort heureusement le dépistage et la prise en charge ne sont pas mécanisés, et l'appréciation personnelle des professionnels demeure un facteur de situation certes, mais il ne faut pas sous estimer l'intérêt de la finesse dans l'appréciation. 120 Les enjeux ont été mieux identifiés d'année en année et le résultat en est la diminution tout à fait spectaculaire du nombre de cas de strabismes et d'amblyopies, tels que nous les rencontrons et les dénombrons au sortir de l'enfance, avec ses corrélatifs : le développement considérable des systèmes et des structures de dépistage et les différentes initiatives évoquées, particulièrement intéressantes et remarquables. Alors comment se fait-il que l'on puisse parler d'une dégradation actuelle de la prise en charge des troubles visuels de l'enfant, comment se fait-il que dans cette aube prometteuse, ce ciel serein se trouve progressivement obscurci '? Il l'est par le nuage démographique. D'ailleurs la comparaison n'est peut-être pas idéale puisque le nuage est un phénomène climatique et en l'occurrence il ne s'agit pas d'un phénomène naturel à subir, mais de l'évolution programmée d'une situation que nous constatons depuis des années, et qui aboutit à une grave pénurie des professionnels, accompagnée des effets pervers que vous n'avez pas manqué de relever avec votre sagacité habituelle dans les questions posées. Il n'y a plus assez, il y aura de moins en moins d'ophtalmologistes, il n'y a plus assez et il y aura de moins en moins de pédiatres, il n'y a plus assez et il y aura de moins en moins d'infirmières, ainsi de suite..., la mobilisation magnifique de ces professionnels, de ces structures et de tout l'environnement des professionnels qui s'intéressent aux enfants, (et dans ces professionnels je compte la plus belle profession qui soit, celle des parents), cette mobilisation magnifique se heurte au démantèlement progressif des structures, des mentalités, et des systèmes mis en place bloqués par l'évolution telle que nous la rencontrons. Alors ce Colloque, par ses communications d'une très grande qualité, et par les questions d'un auditoire particulièrement averti, met en évidence d'une façon très claire que si les ophtalmologistes réclament à cor et à cri un renversement de l'évolution démographique de leur spécialité - et de quelques autres - ce n'est pas dans le but exclusif de se créer à euxmêmes des concurrents supplémentaires, mais pour répondre à un problème tout à fait majeur de santé publique. Pour répondre aux besoins clairement identifiés, et donc surtout à ceux d'une partie particulièrement importante de la population, celle des enfants qui constituent la nation de demain. 121 QUESTIONS - REPONSES William LENNE Cette session se termine. On va réouvrir quelques minutes le débat. Y-a-l-il des questions dans la salle ? Question Je suis un peu étonnée de ce que à priori l'examen orthoptique soit fait par le pédiatre et qu'on ne demande pas à l'orthoptiste une aide. Réponse Je pense en effet qu'il doit y avoir d'autres modes de travail qui incluent systématiquement l'orthoptiste dans le dépistage. On peut décider aussi de dire que tous les enfants doivent être vus par un ophtalmologiste. Je ne suis pas du tout contre une telle solution mais pour le moment les pouvoirs publics n'ont pas pris de décision et je crois qu'en effet il faut que nous fassions des expériences, et construisions dos programmes dans différentes régions. Si dans telle région de France on confie à un orthoptiste un examen orthoptique et une mesure de l'acuité visuelle pour tous les enfants, c'est peut-être une bonne solution de dépistage. Je crois que Monsieur Vital-Durand a déjà proposé cela ? Monsieur Vital-Durand Vous avez le pouvoir de le faire. Il vous suffit de prescrire un bilan orthoptique pour cet enfant. Vous pédiatres avez du mérite à faire un examen visuel aussi complet que cela. En Erance je n'en connais pas beaucoup d'aussi approfondi que le vôtre mais peut-être que les autres font un examen auditif, ou s'occupent à des examens d'une autre partie du corps. Il faut arriver à des .solutions qui soient des solutions mises en place régionalemcnt, ou dans un département où tout le monde fasse la même chose dans le même endroit, et on regardera quelle est la qualité des résultats, et à ce moment là l'on peut s'adresser à telle ou telle catégorie de professionnels, il n'y a pas du tout d'exclusivité pour ces examens. Participant Depuis ce matin on a plusieurs fois parlé du carnet de santé et du bilan de neuf mois en ayant l'air de considérer que l'examen de l'acuité visuelle au neuvième mois était obligatoire. Il n'est pas mentionné comme examen obligatoire, il est mentionné comme examen conseillé, ce qui change tout, car il y a beaucoup de pédiatres qui ne le demandent pas, beaucoup de familles qui n'ont pas envie de le faire. Il eût été préférable qu'il fût obligatoire. D'autre part je pense que le héhévision n'est pas un test de dépistage de masse à mettre entre les mains des pédiatres. Je pense qu'un héhévision isolé, à neuf mois, peut donner une réponse satisfaisante alors qu'existe une anisométropie qui va .secondairement déclencher une amblyopie, elle-même à ce moment là dépistée à quatre ans au cours de l'examen obligatoire de la vision. Pour cela le rôle des orthoptistes est prépondérant qui peuvent faire un examen orthoptique, et conseiller l'examen de la réfraction chez un ophtalmologiste si c'est nécessaire. Participante L'INSERM a mis en évidence que le seul examen de dépistage qui soit efficace est celui de l'examen de la réfraction sous cycloplégique. Il est vrai que le In'hévision est un instrument très intéressant mais qui peut difficilement être utilisé en dépistage car il donne beaucoup trop de faux négatifs et qu'il est le reflet d'un instantané. 122 Monsieur Seegmuller Je souscris évidemment très fortemenl à ce que vous ave/ dit Madame, et j'observe qu'un certain nombre d'évolutions réglementaires ou légales se sont produites ces dernières années, et elles vont dans le bon sens. Je rappelle que la délivrance des verres correcteurs aux sujets de moins de seize ans est soumise à prescription médicale. Ces déjà une prise de con.science par le législateur que cette tranche d'âge devait être médicalisée. C'est nous qui avons obtenu que, as.se/, récemment, parmi les motifs de prise en charge des lentilles de contact soit ajouté le strabisme accommodatif et ceci va dans le sens d'un progrès de la prise en charge. Nous avons été, avec les orthoptistes, très ardents à demander l'élargissement de leur champ d'activités. Ils l'ont obtenu en juillet 2001 par la publication d'un nouveau décret de compétence, qui précisément élargit beaucoup les possibilités de participation de cette profession particulièrement formée et particulièrement compétente, comme on le voit dans toutes les opérations de dépistage, celles que l'on a citées et qui se déroulent depuis plus de vingt ans dans mon département. Bien sûr que j'appuie les vœux du groupe de l'INSERM. Si on veut qu'ils soient réalisables toutes sortes de mesures sont indispensables. Des moyens supplémentaires devraient être apportés à la Médecine Scolaire notamment, ils .sont manifestement insuffisants par rapport à l'importance de sa mission. Il faudrait aussi évidemment organiser une articulation entre ces différentes professions, rendre obligatoire cet examen de neuf mois puisque tous les experts sont d'accord pour le réclamer et puis faire en sorte qu'il y ait un nombre suffisant de professionnels pour que, indépendamment de l'attrait qu'ils éprouvent pour la chirurgie réfractive, les ophtalmologistes aient vraiment le temps nécessaire pour s'occupa de tous les aspects de leur mission. Les dysfonctionnement évoqués sont bien plus dus à cette surcharge de travail qui dans certaines régions confine à la folie, plutôt qu'au désintérêt ou à la négligence. William LENNE Juste quelques précisions sur l'expertise I.N.S.E.R.M.. Le groupe d'experts n'a aucunement négligé les problèmes de démographie professionnelle : d'ophtalmologistes, d'orthoptistes et également d'opticiens. Le groupe d'experts de l'LN.S.E.R.M. a recommandé un examen de dépistage à neuf mois. Dans l'état actuel des moyens, des techniques, on n'a aucune solution sachant qu'il y a 750 000 enfants à examiner par an, une réfraction sous cycloplégique chez l'ophtalmologiste est impossible. On est dans une impasse. C'est pourquoi le groupe a recommandé des travaux de recherche, c'est le rôle de l'LN.S.E.R.M. pour la mise au point d'un instrument de dépistage, donnant le moins possible de faux négatifs, qui serait à la disposition de professionnels de la vision sous la responsabilité de l'ophtalmologiste. Je voudrais ajouter un dernier point concernant l'expertise INSERM, vous avez remarqué dans mon exposé que, à chaque fois j'insiste sur les différents intervenants, il n'y a pas que les ophtalmologistes et il est évident que les généralistes, les pédiatres, les orthoptistes, les personnels travaillant dans les services de P.M.L et du S.P.S.F.E. ont un poids très important et il faudra absolument leur donner une vraie place. 123 CONCLUSION DU C O L L O Q U E Professeur Yves POULIQUEN Une ébauche de conclusion s'est dessinée au cours de cette dernière table ronde. Je voudrais tout d'abord remercier tous les participants, tous les intervenants de ce séminaire qui comme à l'habitude a soulevé des problèmes très importants pour l'ophtalmologie, pour la vision, pour la santé visuelle.. Puisque déjà le fœtus commence à intégrer toutes les notions qui font de lui un voyant, - ou peut-être un mal voyant - "De la naissance à la lecture" est un titre un peu court, il vaudrait mieux annoncer "De la vie fœtale à la lecture". Le mol clé est le dépistage, et personne n'est contre le dépistage, que ce soit de l'amblyopie ou du strabisme, ou contre son corollaire, le traitement. Tous nous sommes d'accord pour l'entreprendre. Les procédures sont exposées par l'i.N.S.E.R.M.. On a fait le point sur le travail à réaliser. La communauté des médecins et des ophtalmologistes naturellement, car il faut établir une hiérarchie entre le pratique, l'efficace, le pragmatique et aussi le scientifique. Il est évident que cette hiérarchie doit être classée, elle ne peut pas l'être sans moyens c'est évident, mais on ne dispose pas actuellement en France de tous les moyens nécessaires et ce n'est pas le moindre intérêt de ce séminaire que tous ensemble nous mettions l'accent sur ce grand vide. Face à ce vide, il n'y a pas d'inaction. L'exemple de Madame Chirez est assez étonnant, qui, par l'examen orthoptique de 20 000 enfants conduit à une quasi éradication des amblyopies. C'est superbe, et pour être parcellaire, cette action est exemplaire. Et si on s'adresse aux 700 000 enfants qu'il faudrait systématiquement examiner il est bien évident qu'à un moment donné s'imposera une conclusion ophtalmologique à ce problème. Et là, actuellement, il y a un grave problème en France de l'aspect médical de l'ophtalmologie complètement masqué par la tendance chirurgicale. C'est aussi une réalité, 396 000 cataractes opérées cette année et je ne sais combien de myopies, de glaucomes...L'ophtalmologie est une discipline devenue chirurgicale, et qui a aussi besoin de rester médicale. Sans cette vocation médicale ophtalmologique, nous ne pourrons jamais arriver absolument à l'éradication. Ce problème doit être livré à ceux qui ont le pouvoir de décider, le pouvoir de faire des choix dans l'attribution des crédits, en se fondant sur des statistiques. C'est cela la vraie économie de santé. J'espère que la publication et la diffusion des Actes de ce Colloque pourront conduire à une information des décideurs politiques, dont le désintérêt évoqué pendant les débats est peut-être dû à une désinformation. Il faut encore qu'on leur porte aux oreilles les éléments que nous avons rassemblés. Ma conclusion est que nous avons vraiment mis en place les informations, et surtout les acteurs possibles dont tous ont des rôles dont aucun n'est évitable. NOTES NOTES COLLECTION MÉDECINE SCOLAIRE ET UNIVERSITAIRE Editée par I'A.F.P.S.S.U. TITRES DES OUVRAGES DISPONIBLES : Les parasitoses en collectivité éducative L'environnement matériel et physique du jeune scolarisé Les accidents en milieu éducatif L'intégration scolaire du jeune handicapé physique Le bilan médical d'orientation scolaire et professionnelle Ecole et S.I.D.A. L'Éducation nationale face aux nouveaux comportements alimentaires Prévention et traitement des déviations vertébrales Vision et Lecture Prévention en milieux défavorisés Risques psychologiques chez l'adolescent Dyslexies et troubles des apprentissages scolaires Euros 8,00 9,00 9,00 9,00 13,00 10,00 13,00 9,00 15,00 13,00 15,00 15,00 A paraître Education à la Sexualité Hygiène et Sécurité, Orientation professionnelle Handicap et Scolarité, réalités et perspectives 23,00 20,00 23,00 : Tous ces livres sont expédiés sur demande écrite accompagnée du règlement par chèque. FRANCO DE PORT ( sauf D.O.M.- T.O.M. + 5,50 €) Réduction de 10% pour commande de 4 livres et plus Pour tout renseignement, s'adresser à I'A.F.P.S.S.U. - 53 rue Truffaut - 75017 PARIS Téléphone et fax : 01.42.29.50.30. - Mel :[email protected] Site Web: www.afpssu.com L' Association Française Pour la Santé Scolaire et Universitaire regroupe tous les professionnels au service de la santé de l'enfant et de l'adolescent scolarisés : médecins, infirmier(e)s, assistantes sociales, secrétaires médico-sociales, psychologues, enseignants, conseillers d'orientation, parents d'élèves... L'adhésion annuelle -sur demande- donne lieu à une cotisation. Cette cotisation permet l'àssistance à tarif préfÈérentiel à la Journée d'Automne, et aux trois Journées du Colloque annuel de Juin, ainsi que l'envoi gratuit des Actes de ces manifestations. Pour adhérer, pour adresser à l'Association des travaux personnels ou de groupe s'inscrivant dans les thèmes des Colloques, ou des publications, ou à soumettre au jury des Prix annuels, écrire au Siège. Prix : 23 € Franco de port