Resynchronisation et traitement de la mort subite chez les patients

CARDIOLOGIE
V1237F_2009
Resynchronisation et traitement de
la mort subite chez les patients en
insuffisance cardiaque
Wilfried Mullens1, Philip De Vusser2
1. Cardiologue spécialisé en revalidation – spécialiste de l’insuffisance cardiaque, Ziekenhuis Oost Limburg, Genk; professeur à l’université de Hasselt, Campus Diepenbeek
2. Cardiologue – électrophysiologiste, Ziekenhuis Oost Limburg, Genk
Keywords: congestive heart failure – biventricular pacing – cardiac resynchronization therapy – implantable defibrillator
Introduction
De nombreuses grandes études bien conduites,
en double aveugle, multicentriques, randomisées
et contrôlées ont jeté les bases des traitements
pharmaceutiques et instrumentaux actuels des-
tinés aux patients en insuffisance cardiaque.
Les résultats globalement positifs des études
cliniques relatives à la CRT sans défibrillateur
implantable (CRTP – cardiac resynchronisation
therapy – pacemaker: stimulateur de resynchro-
nisation cardiaque), à la CRT avec défibrillateur
implantable (CRTD – cardiac resynchronisation
therapy – defibrillator: défibrillateur de resyn-
chronisation cardiaque) et aux défibrillateurs
automatiques implantables (DAI) ont marqué
le début d’une nouvelle ère dans le traitement
de l’insuffisance cardiaque grave.
Contrairement au traitement médical classique,
qui peut être administré assez facilement à tous
les patients IC, l’efficacité des traitements instru-
mentaux dépend dans une plus large mesure des
compétences techniques et de l’expérience du
médecin qui pose l’implant, ainsi que de l’équipe
pluridisciplinaire qui suit le patient (électrophy-
siologiste, spécialiste de l’insuffisance cardiaque,
échocardiographiste, cardiochirurgien, personnel
infirmier). En outre, une fois l’appareil posé et
correctement réglé, le taux de tolérance s’élève à
près de 100%. Les coûts liés à ce type d’appareils
s’élèvent facilement à 20.000 euros. Les caisses
d’assurance maladie fixent dès lors des critères
de remboursement rigoureux. Or, étant donné
l’augmentation incessante des frais médicaux
en général et du possible élargissement des in-
dications relatives aux formes moins sévères
d’insuffisance cardiaque, ce problème risque de
s’aggraver à court terme.
Resynchronisation cardiaque
On sait depuis longtemps que les troubles de la
conduction électrique aux niveaux auriculo-ven-
triculaire, interventriculaire et intraventriculaire
(surtout à la suite d’un bloc de branche gauche),
également appelés dyssynchronie ou asynchro-
nisme, entraînent une mauvaise coordination de
la dilatation et de la contraction des ventricules
(1, 2). Il y a quelques années, on a émis l’idée
qu’implanter un appareil chez certains patients
souffrant d’une forme grave d’insuffisance car-
diaque pourrait leur être bénéfique. L’appareil
stimulerait simultanément les deux ventricules
tout en rétablissant la coordination entre la di-
latation et la contraction des oreillettes et des
ventricules. Cette technique s’appelle CRT ou
stimulation biventriculaire.
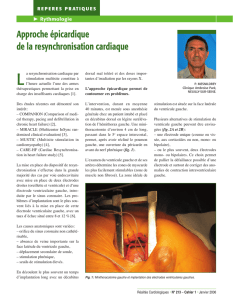
La CRT utilise trois électrodes de stimulation:
une dans l’oreillette droite, une dans le ventricule
droit et une dans le ventricule gauche (VG). En
général, l’électrode du VG est placée par voie
endovasculaire, via le sinus coronaire (veine qui
draine le sang veineux du VG vers l’oreillette
droite). Il peut également, mais c’est plus rare,
être posé directement sur la paroi postéro-la-
térale du VG, par chirurgie (généralement via
minithoracotomie). Là où, auparavant, l’interven-
tion percutanée était techniquement délicate,
les nouveaux moyens techniques et les outils de
fixation plus efficaces permettent, dans 90% à
95% des cas, une mise en place endovasculaire
sous anesthésie locale.
De vastes études cliniques ont clairement
démontré que la CRT s’accompagnait d’une
réduction de la mortalité cardiovasculaire et
des hospitalisations pour insuffisance cardiaque.
L’American College of Cardiology (ACC), l’Ameri-
can Heart Association (AHA), la Heart Failure So-
ciety of America (HFSA) et la European Society of
Cardiology (ESC) ont donc élaboré des directives
claires définissant le type de stimulateur indiqué
pour tel ou tel patient. La pose d’un stimulateur
Vaisseaux, Coeur, Poumons n Numéro Spécial n 2009
24
Les traitements instrumentaux ont révolutionné l’éventail des traitements destinés aux
patients en insuffisance cardiaque (IC). La thérapie de resynchronisation cardiaque (CRT
– cardiac resynchronization therapy) et les défibrillateurs implantables permettent de
prolonger la vie de millions de personnes. Ils s’accompagnent souvent d’une améliora-
tion de la capacité fonctionnelle. Cet article s’intéresse au fonctionnement de la CRT.
Il présente les principales études qui ont permis de poser les indications généralement admises.
Il décrit par ailleurs la situation belge.
A l’issue de la lecture de cet article, le lecteur:
- connaîtra les indications actuelles relatives au traitement instrumental des patients IC;
- sera en mesure de comprendre les principales études randomisées qui
sous-tendent ces indications;
- comprendra les mécanismes de fonctionnement potentiels de la CRT;
- connaîtra la situation belge en matière de remboursement des traitements
instrumentaux.

double chambre classique (DDD) est toujours in-
diquée chez les patients souffrant de bradycardie
due à une dysfonction du nœud sinusal ou du
nœud auriculo-ventriculaire (AV) sans insuffi-
sance cardiaque sous-jacente (3). Bien que les
troubles de la conduction auriculo-ventriculaire
soient fréquents en cas d’insuffisance cardiaque,
la pose d’un stimulateur de resynchronisation
(CRTP) est seulement indiquée chez les pa-
tients IC en rythme sinusal, qui présentent une
fraction d’éjection ventriculaire gauche (FEVG)
inférieure ou égale à 35%, une durée de QRS
supérieure ou égale à 120ms, qui sont sous
traitement médical optimal et qui présentent
des symptômes persistants de classe III ou IV,
selon la classification fonctionnelle de la New
York Heart Association (NYHA) (4, 5).
Pour la majorité des patients IC dont la fonc-
tion VG est altérée et pour qui le stimulateur
classique est indiqué, de nombreux cliniciens
préconiseraient plutôt la pose d’un stimulateur
de resynchronisation, surtout si le ventricule
est appelé à être fréquemment stimulé. Etant
donné le manque d’études multicentriques
randomisées, cette approche n’est pas encore
suffisamment étayée par la science. Dès lors, elle
n’est pas reprise en tant qu’indication de classe
I dans les directives. Néanmoins, un stimulateur
cardiaque classique doit être réglé de manière
à favoriser autant que possible la conduction
intrinsèque vers les ventricules, en augmentant
ainsi les chances de survie et en réduisant le
risque d’insuffisance cardiaque (6).
Les études COMPANION et CARE-HF sont les
deux principales études à avoir permis de poser
une indication pour la CRT. La première a éva-
lué l’impact de la resynchronisation cardiaque,
associée ou non à la défibrillation (CRTD ou
CRTP), en la comparant au traitement médical
optimal seul chez des patients présentant une
insuffisance cardiaque sévère (7). Les critères
d’inclusion étaient les suivants: 1) symptômes
de classe NYHA III ou IV, 2) hospitalisation pour
IC au cours des 12 derniers mois, 3) FEVG <
35% et 4) durée de QRS ≥ 120ms. L’étude a été
temporairement interrompue en raison d’une
réduction significative du critère primaire com-
posite (mortalité ou hospitalisation pour IC) dans
les deux groupes soumis à la resynchronisation
(réduction de 20% après un an). On a même
observé une réduction de 24% de la mortalité
dans le groupe CRTP (p = 0,06) et de 36% dans
le groupe CRTD (p = 0,003).
L’étude CARE-HF a comparé la stimulation de
resynchronisation (CRTP) au traitement médical
optimal chez les patients souffrant d’IC symp-
tomatique grave, présentant un QRS large et
déjà soumis à un traitement médical optimal.
Le critère primaire combinait la mortalité et les
hospitalisations pour motifs cardiovasculaires.
Une fois de plus, il était considérablement moins
élevé dans le groupe CRTP (p < 0,001). En outre,
on a observé un critère secondaire de mortalité
positif dans ce même groupe (p < 0,002). L’étude
CARE-HF a donc apporté la preuve irréfutable
que, par rapport à un traitement médical opti-
mal seul, la stimulation de resynchronisation
s’accompagne d’une réduction de la morta-
lité. Par ailleurs, elle a révélé d’autres effets. Les
avantages de la resynchronisation semblent
augmenter avec le temps et être associés à
une amélioration des biomarqueurs de l’in-
suffisance cardiaque (réduction du NT-BNP,
lequel est un marqueur de substitution permet-
tant d’évaluer la gravité de l’insuffisance cardia-
que). Néanmoins, il importe de souligner que les
patients ayant participé à l’étude CARE-HF ont
été sélectionnés sur la base de critères d’asyn-
chronisme (QRS > 149ms ou QRS > 120ms
+ présence de preuves échocardiographiques
d’asynchronisme), ce qui a permis de poser une
indication de classe I pour la resynchronisation
(FEVG ≤ 35%, rythme sinusal, QRS ≥ 120ms,
traitement médical optimal et symptômes de
classe NYHA III ou IV).
Défibrillateurs automatiques
implantables
La mortalité due à l’insuffisance cardiaque est
essentiellement imputable à deux causes: 1) un
dysfonctionnement de la pompe et 2) la mort
subite (SCD pour «sudden cardiac death» en
anglais). La mort subite est la principale cause
de mortalité chez les patients de classe HYHA
I et II, soit la majorité des personnes en insuf-
fisance cardiaque.
Plusieurs études randomisées (AVID, CIDS et
CASH) ont clairement démontré le rôle joué par
les défibrillateurs automatiques implantables
(DAI) dans la prévention secondaire de la mort
subite chez les patients atteints de cardiopathies
ischémiques, ce qui constitue une indication de
classe I pour la pose de ces appareils, en associa-
tion ou non à une resynchronisation cardiaque.
Par ailleurs, d’autres études relatives à la préven-
tion primaire de la mort subite ont été menées
(et publiées) sur des patients présentant une
IC consécutive à une cardiopathie ischémique.
L’étude MADIT I s’est intéressée aux patients pré-
sentant une FEVG ≤ 35%, un infarctus du myo-
carde ancien, des épisodes avérés de tachycardie
ventriculaire non soutenue (TV) et chez qui l’ex-
ploration électrophysiologique (EP) déclenchait
une TV soutenue. L’étude a révélé une réduction
significative de la mortalité dans le groupe DAI
(HR 0,46, p = 0,009). L’étude MUSTT incluait des
patients présentant une TV inductible et une FEVG
≤ 40%. Elle a comparé le DAI au traitement clas-
sique (sans médication antiarythmique). Elle a
également révélé une réduction de la mortalité
dans le groupe DAI (25 contre 32%). MADIT II est
l’une des principales études relatives à la préven-
tion primaire. Elle s’est intéressée aux patients
présentant une FEVG ≤ 30% et des antécédents
d’infarctus du myocarde datant de plus d’un mois.
Ces sujets ont été répartis en deux groupes (DAI ou
traitement médical classique) par randomisation.
Les patients des deux groupes étaient sous bêta-
bloquants et inhibiteurs de l’ECA, administrés à
fortes doses. Près de 30% étaient classés NYHA III
ou IV. L’étude a révélé une réduction significative
de 30% de la mortalité dans le groupe DAI. DINA-
MIT est la seule étude consacrée à la prévention
primaire à n’avoir pas démontré les bénéfices du
DAI. Les patients ont été pris en charge très tôt
après un infarctus du myocarde (6 à 40 jours). Ils
présentaient une FEVG ≤ 35% et le holter révélait
une dysautonomie.
La sélection des patients souffrant de cardiopathie
non ischémique et traités par DAI en prévention
primaire est moins évidente et l’exploration EP
vraisemblablement peu utile dans ce groupe. Ce
dernier a tout de même fait l’objet d’études im-
portantes. L’étude DEFINITE a réparti les patients
souffrant de cardiomyopathie non ischémique
par randomisation en deux groupes: traitement
médical optimal associé ou non à un DAI (9). La
pose d’un DAI s’est accompagnée d’une simple
tendance à la baisse de la mortalité (8,1 contre
13%, p = 0,06), mais d’une réduction significative
de la mortalité consécutive à une arythmie (13
contre 33%, p = 0,01). L’étude la plus vaste et
la plus importante consacrée au DAI en préven-
tion primaire reste l’étude SCD-HeFT pilotée
par le National Institute of Health. Elle a inclus
des patients de classe NYHA II/III présentant
une FEVG ≤ 35%, répartis par randomisation en
trois groupes: DAI, traitement médical classique
Vaisseaux, Coeur, Poumons n Numéro Spécial n 2009
25

et traitement par amiodarone (10). Le DAI avait
été réglé en mode VVI à 34 battements/minute,
ce qui signifie que les stimulations du ventricule
droit étaient rares. L’étude a inclus un nombre
identique de patients souffrant de cardiopathie
ischémique et non ischémique et présentant
une FEVG moyenne de 25%. Elle a révélé une
réduction significative de la mortalité dans le
groupe DAI (réduction de 23%, HR: 0,77). Elle a
prouvé que le traitement empirique par amio-
darone avait beau être sûr, il ne s’accompagnait
pas d’une réduction de la mortalité. En outre, elle
a clairement démontré que l’implantation d’un
DAI shock only seul entraînait une réduction de
la mortalité chez les patients en IC ischémique
et non ischémique, ce qui est venu corroborer
les conclusions des études MAIT II et DEFINITE.
A l’échelle mondiale, l’étude s’est soldée par un
élargissement considérable des indications de
l’implantation d’un DAI. Des millions de patients
répondent à présent aux critères d’inclusion pour
l’implantation d’un DAI prophylactique.
Indications de classe I
La CRT est indiquée pour les patients de classe
NYHA III et IV, qui restent symptomatiques
malgré un traitement médical optimal et qui
répondent à des critères spécifiques en termes
de remodelage VG et de QRS.
Les DAI sont indiqués chez les patients ayant
échappé à une mort subite.
Ils sont indiqués en prévention primaire chez
les patients souffrant d’une cardiopathie is-
chémique et présentant une FEVG < 35% ainsi
que des symptômes de classe NYHA II ou III, à
condition que l’appareil soit implanté au moins
40 jours après un infarctus du myocarde. Il en
va de même pour les patients présentant une
FEVG< 40% et des symptômes de classe NYHA
I ou en cas de TV non soutenue mais de TV/FV
soutenue inductible au cours de l’exploration
électrophysiologique.
Les DAI sont indiqués en prévention primaire
chez les patients souffrant de cardiopathie non
ischémique et présentant une FEVG ≤ 35% ainsi
que des symptômes de classe NYHA II ou III.
Situation belge
En Belgique, l’implantation de DAI est réservée
à un nombre limité de centres agréés et pré-
sentant des compétences spécifiques en ma-
tière d’électrophysiologie. Par ailleurs, l’article
16 de la convention stipule que, dans chaque
centre, le pourcentage d’implantations pour des
indications en prévention primaire ne peut pas
dépasser 40%. Etant donné que la prévalence
des patients correspondant aux indications en
prévention primaire est considérablement plus
élevée que celle des patients correspondant aux
indications en prévention secondaire, il est évi-
demment impossible, dans la situation belge,
d’implanter un DAI chez tous les patients
correspondant aux indications en prévention
primaire tels que visés par l’AHA, l’ACC, la
HFSA et l’ESC.
Controverses
La question qui soulève actuellement la contro-
verse est de savoir si les troubles de la conduc-
tion AV, intraventriculaire et interventriculaire
chez les patients présentant une dysfonction
systolique sont la cause de la dysfonction sys-
tolique ou plutôt la conséquence de la car-
diomyopathie elle-même. Dans ce contexte,
suffit-il de détecter la présence d’un complexe
QRS large à l’électrocardiogramme pour justifier
une resynchronisation ou faut-il avoir recours à
des techniques complexes d’imagerie médicale
préimplantatoire? Cette question fait actuelle-
ment l’objet de nombreux projets de recherche
de grande envergure.
CRT: le plus tôt est le mieux? La littérature re-
cèle des études essentiellement unicentriques
qui suggèrent qu’un complexe QRS large pourrait
accélérer la progression de la dysfonction VG.
La question est de savoir si les patients atteints
doivent se faire implanter un appareil de resyn-
chronisation à un stade précoce de la maladie.
La première étude multicentrique randomisée
(REVERSE) révèle que l’implantation précoce
d’un appareil de resynchronisation améliore la
fonction VG chez les patients IC paucisymptoma-
tiques à large complexe QRS et sous traitement
médical (11).
Est-il nécessaire d’avoir recours à une stimula-
tion biventriculaire? Une stimulation VG simple
ou éventuellement multisite ne serait-elle pas
suffisante, voire plus efficace?
Pourquoi n’y a-t-il aucun remodelage positif
ni aucune amélioration chez 30% des patients
traités par resynchronisation? Comme l’a ré-
cemment démontré une vaste étude observa-
tionnelle, il s’agit plus que probablement d’un
problème de définition de la réponse puisqu’il ne
faut pas oublier que la CRT garantit seulement
une resynchronisation du cœur (et souvent des
effets hémodynamiques favorables), y compris
chez la plupart des «non-répondeurs» (12).
Outre l’asynchronisme de base, d’autres facteurs
entrent également en ligne de compte: sélection
des patients, réserve contractile, position des
électrodes VG, réglage de l’appareil, présence
d’arythmies, traitement médical suboptimal, etc.
A tous les égards, une approche pluridisciplinaire
de ce type de patients semble toutefois aller de
pair avec une amélioration de la réponse et du
pronostic (13).
Le dilemme viendra donc du coût économique, que
la société espère supporter grâce à un élargissement
continu des indications de la CRT et des DAI.
Références
1. Linde C, Leclercq Ch, Rex S, et al. Long-term benefits of
biventricular pacing in congestive heart failure : results from
the MUltisite STImulation in Cardiomyopathy (MUSTIC)
study. J Am Coll Cardiol 2002;3;40 :111-8.
2. Leclercq C, Kass DA. Retiming the failing heart : principles
and current clinical status of cardiac resynchronization. J Am
Coll Cardiol 2002;39 :194-201.
3. Epstein AE, DiMarco JP, Ellenbogen KA, et al. ACC/AHA/
HRS 2008 Guidelines for Device-Based Therapy of Cardiac
Rhythm Abnormalities : a report of the American College
of Cardiology/American Heart Association Task Force on
Practice Guidelines (Writing Committee to Revise the ACC/
AHA/NASPE 2002 Guideline Update for Implantation of
Cardiac Pacemakers and Antiarrhythmia Devices) developed
in collaboration with the American Association for Thoracic
Surgery and Society of Thoracic Surgeons. J Am Coll Cardiol
2008;51 :e1-62.
4. Cazeau S, Leclercq C, Lavergne T, et al. Effects of multisite
biventricular pacing in patients with heart failure and intra-
ventricular conduction delay. N Engl J Med 2001;344 :873-80.
5. Abraham WT, Fisher WG, Smith AL, et al. Cardiac resynchroniza-
tion in chronic heart failure. N Engl J Med 2002;346 :1845-53.
6. Andersen HR, Nielsen JC, Thomsen PE, et al. Long-term follow-
up of patients from a randomised trial of atrial versus ventricu-
lar pacing for sick-sinus syndrome. Lancet 1997;350 :1210-6.
7. Bristow MR, Saxon LA, Boehmer J, et al. Cardiac-resynchronization
therapy with or without an implantable defibrillator in advanced
chronic heart failure. N Engl J Med 2004;350 :2140-50.
8. Cleland JG, Daubert JC, Erdmann E, et al. Cardiac Resyn-
chronization-Heart Failure (CARE-HF) Study Investigators.
The effect of cardiac resynchronization on morbidity and
mortality in heart failure. N Engl J Med 2005;352 :1539-49.
9. Kadish A, Dyer A, Daubert JP, et al; on behalf of the Defibrilla-
tors in Non-Ischemic Cardiomyopathy Treatment Evaluation
(DEFINITE) Investigators. Prophylactic defibrillator implanta-
tion in patients with nonischemic dilated cardiomyopathy. N
Engl J Med 2004;350 :2151-8.
10. Bardy GH, Lee KL, Mark DB, et al; Sudden Cardiac Death in
Heart Failure Trial (SCD-HeFT) Investigators. Amiodarone or
an implantable cardioverter-defibrillator for congestive heart
failure. N Engl J Med 2005;352 :225-37
11. Linde C, Abraham WT, Gold MR, et al; REVERSE (REsynchro-
nization reVErses Remodeling in Systolic left vEntricular
dysfunction) Study Group. Randomized trial of cardiac
resynchronization in mildly symptomatic heart failure
patients and in asymptomatic patients with left ventricular
dysfunction and previous heart failure symptoms. J Am Coll
Cardiol 2008;52 :1834-43.
12. Mullens W, Verga T, Grimm RA, et al. Persistent hemodynamic bene-
fits of cardiac resynchronization therapy with disease progression
in advanced heart failure. J Am Coll Cardiol 2009;53 :600-7.
13. Mullens W, Grimm RA, Verga T, et al. Insights from a cardiac
resynchronization optimization clinic as part of a heart
failure disease management program. J Am Coll Cardiol
2009;53 :765-73.
Vaisseaux, Coeur, Poumons n Numéro Spécial n 2009
26
CARDIOLOGIE
1
/
3
100%