PHYSIOLOGIE INTEGREE Métabolisme phosphocalcique

Dr B. MALZAC D.A.R. C.H.U. Nice
PHYSIOLOGIE INTEGREE
Métabolisme phosphocalcique
------------------------------------------
Chez les organismes multicellulaires, les différents groupes cellulaires spécialisés ou organes,
doivent être intégrés et coordonnés en réponse aux stimulations venant de l’environnement.
Chez les mammifères, ce sont les systèmes nerveux et endocriniens qui assurent ces
fonctions.
Par ces deux systèmes, les signaux sont transmis respectivement par voie nerveuse et
hormonale pour le contrôle de l’homéostasie.
Dans ce contrôle, interviennent :
- des stimulations venant du monde extérieur,
- des facteurs psycho émotionnels
- des mécanismes de rétroaction en provenance de l’organisme lui-même.
Contrairement au système nerveux spécialisé dans la transmission rapide des signaux, le
système endocrinien est spécialisé dans une transmission lente et continue des signaux.
Il utilise le système circulatoire pour parcourir de plus grandes distances dans l’organisme.
En effet, le système endocrine à trois particularités :
- il est le fait d’une sécrétion glandulaire,
- il n’y a pas de canal excréteur,
- les glandes dont orientées vers des vaisseaux efférents.
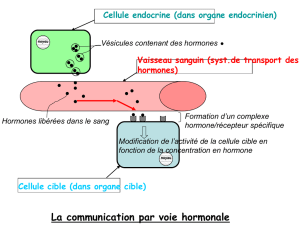
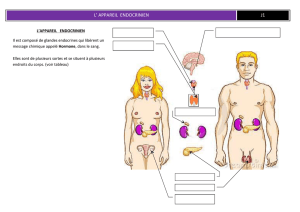
Les messagers du système endocrinien sont les hormones.
Elle proviennent de cellules sécrétrices et ont comme organe cible une autre glande ou des
cellules non endocriniennes.
Le terme hormone provient d’une racine grecque qui signifie mettre en mouvement, exciter.
L’affinité des sites de liaisons spécifiques situées sur les membranes des cellules cibles est
très élevée.
Les concentrations moyennes hormonales sont de l’ordre de la nano mole/litre (10-9 Mole).
En étroite collaboration avec les centres nerveux, le système endocrinien contrôle :
- la nutrition
- le métabolisme
- l’adaptation à l’effort et au stress
- l’équilibre du milieu intérieur.
- la croissance physique et la maturation psychique
- les mécanismes de la reproduction

Sous l’influence des centres supérieurs du cerveau l’hypothalamus gouverne la plupart de ces
fonctions essentiellement végétatives. Dans de nombreux cas, une stimulation nerveuse dans
le système nerveux central, précède une libération d’hormones.
L’hypothalamus intervient comme relais neuro-hormonal. Il transforme le signal nerveux
selon sa nature, en une libération d’hormones dans le lobe antérieur ou dans le lobe postérieur
de l’hypophyse.
Une grande partie des ces hormones commande les glandes endocrines périphériques à partir
desquelles est libérée l’hormone effectrice.
Mode d’action des hormones
Le plus souvent les récepteurs des hormones se trouvent sur le côté extérieur de la membrane
cellulaire.
Si l’hormone se fixe à cet endroit, un second messager intracellulaire, est libéré du côté
interne de la membrane. Celui-ci transmet le signal hormonal dans la cellule.
Ce second messager est par exemple l’AMPc ou le calcium.
Dans certains cas, les hormones parviennent elles-mêmes à l’intérieur de la cellule pour se
fixer à une protéine réceptrice spécifique du cytoplasme (ex : cortisone) ou directement sur
des récepteurs du noyau cellulaire (ex : hormone thyroïdienne).
L’hormone ne peut agir qu’après sa liaison à la protéine réceptrice ; pris séparément, aucun
des deux composants n’a d'effet.
Régulation de la production hormonale
La réponse de la cellule à une stimulation hormonale influence par voie de retour, la glande
endocrine émettrice par rétroaction ou “feedback” négatif, c’est-à-dire que la réponse du
récepteur va réduire le signal déclencheur original.
Les hormones hypothalamo-hypophysaires dirigent la synthèse et la libération des hormones
effectrices par les cellules des glandes endocrines mais influencent aussi la croissance de ces
glandes périphériques.

LE FEED BACK NEGATIF
Lors d’anomalies de régulation hormonale, les cellules glandulaires concernées peuvent se
multiplier provoquant une hypertrophie de la glande (ex : goitre thyroïdien).
Par ailleurs, l’administration continue d’une hormone périphérique exogène entraîne par
inhibition une régression du rythme de production normale de cette hormone provoquant une
atrophie de la glande, parfois définitive (ex: atrophie des glandes surrénales par
administration chronique de cortisone).

Action biologique des hormones
Les hormones contrôlent le métabolisme des cellules cibles :
- par inhibition ou stimulation de la synthèse des protéines enzymatiques,
- par modification de la forme moléculaire chimique des protéines enzymatiques, ce qui
modifie directement leur activité,
- par modulation de la disponibilité des substrats nécessaires aux réactions enzymatiques, par
exemple en faisant varier la perméabilité de la membrane de la cellule à ces substrats.
Notion de pharmacocinétique
La plupart des hormones sont dégradées par le métabolisme avant que leur action ne puisse
être décelée.
L’hormone de croissance par exemple, est dégradée de moitié au bout de 20 minutes, mais
son effet dure toute une semaine.
Non spécificité zoologique de la sécrétion hormonale
Quelque soit l’origine zoologique, un extrait d’hormone (par exemple thyroïdienne) est
semblable tant par sa structure que par ses effets physiologiques à l’hormone de synthèse (ici
la thyroxine) et se révèle capable de palier à la suppression de la fonction glandulaire (ici
Thyroïdienne) chez n’importe laquelle des espèces animales possédant cette glande (ici corps
thyroïde) fonctionnelle.
Jusqu’à il y a peu, bien des hormones de nature protéique étaient encore extractives (ex :
insuline de boeuf, calcitonine de saumon).

LA THYROIDE
La glande thyroïde a la forme d’un H et on lui décrit 2 lobes latéraux reliés par un isthme. Son
poids est d’environ 30 g.
La thyroïde est une glande endocrine qui possède la capacité de séquestrer l’iode et, en iodant
une protéine, d’être la source unique d’hormone dont le rôle est double, morphogénétique
(développement embryologique et post natal), et métabolique (calorigénèse et fonctionnement
des cellules excitables).
Les hormones thyroïdiennes circulantes régulent la sécrétion de TRH par “feedback”négatif.
La thyroïde synthétise trois hormones :
- la thyroxine T4 (4 atomes d’iode)
- la triiodothyronine T3 (3 atomes d’iode)
issues des cellules folliculaires (99,9% des cellules de la thyroïde)
- la thyrocalcitonine qui intervient dans le métabolisme du calcium, issue des cellules C (ou
folliculaires) (0,1% des cellules de la thyroïde).
La Calcitonine.
Antagoniste de l’hormone parathyroïdienne (PTH).
Rôle :
- C’est une hormone hypocalcémiante par action au niveau de l’os : Augmentation de
l’absorption de calcium par l’os et formation d’os nouveau.
- Elle entraîne par ailleurs une augmentation d’élimination urinaire de calcium.
- Elle est aussi hypophosphatémiante.
Régulation :
- C’est la calcémie qui régule la sécrétion de calcitonine. L’élévation du taux de
calcémie entraîne une augmentation de la sécrétion de calcitonine; une baisse du taux
de calcémie entraîne une diminution de la sécrétion de calcitonine.
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
1
/
13
100%