Evaluation clinique de l`équilibre

Evaluation clinique équilibre AY 2007-08 1
Evaluation clinique de l’équilibre
A.Yelnik

Evaluation clinique équilibre AY 2007-08 2
Evaluation clinique de l’équilibre
Pr. A. Yelnik Service de Médecine Physique et de Réadaptation
GH Lariboisière F.Widal Université Paris 7
200 rue du Fbg St Denis 75010 Paris
2007-08
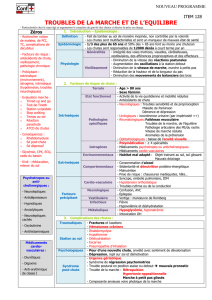
L'examen d'un patient présentant des troubles de l'équilibre doit pouvoir aborder 3
questions: quelles en sont la ou les causes (mécanismes physiopathologiques et étiologiques) ;
quelle en est la sévérité, c'est-à-dire quel est le risque de chutes ; quelle en est l'évolution
naturelle ou sous traitement. Ceci suppose une analyse clinique rigoureuse, de l'interrogatoire
à l'examen et l'utilisation d'indicateurs de mesure dont le choix dépend de l'usage que l'on en
fera : comparaison du sujet par rapport à lui-même ou analyse de population.
L'interrogatoire du patient doit être attentif et complet car il va permettre l'orientation
diagnostique et l'évaluation du retentissement. Un trouble de l'équilibre dominé par un vertige
vrai, rotatoire, oriente d'emblée vers une pathologie vestibulaire. Les caractéristiques du
vertige et notamment son mode de déclenchement, l'ancienneté des troubles et les signes
éventuellement associés en précisent le diagnostic, de la névrite vestibulaire, au vertige
paroxystique postural bénin et aux pathologies tumorales.
Ailleurs, et c'est le plus souvent le cas, le patient évoque des sensations d'instabilités,
de brouillard, de flou, dont le caractère plus ou moins prolongé et le mode de survenue, la
répétition, le peu d'efficacité des traitements habituellement déjà instaurés, seront
soigneusement notés. On s'attachera à éliminer une perte de connaissance qui sort du champ
des troubles de l'équilibre et dont l'existence imposerait un bilan cardiaque et neurologique
d'urgence. Ces sensations d'instabilité ou vertigeuses mais sans vertige rotatoire vrai sont
parfois difficiles à décrire. Elles orientent plus vers une pathologie neurologique centrale.
Enfin, certaines chutes n'ont donné lieu à aucune sensation préalable.
En cas de chute, l'interrogatoire en fait préciser le mode de survenue et l'on se gardera
de retenir trop rapidement une cause mécanique comme cause première même si elle a pu y
contribuer. On distinguera notamment ce qui revient à un déséquilibre extérieur, une
bousculade manifestement déstabilisante en elle-même, de ce qui revient à un déséquilibre
intérieur comme la chute lors de la marche ou d'un demi-tour. En questionnant sur les chutes,
c'est également le retentissement du trouble de l'équilibre que l'on peut mesurer. La fréquence
des chutes et leurs conséquences pathologiques (fractures) sont notées. Mais le retentissement

Evaluation clinique équilibre AY 2007-08 3
en est plus encore la peur de sortir de chez soi, la peur de marcher, la dépendance à l'égard
d'un tiers, le repli sur soi et l'isolement social. Pour guider cet interrogatoire, le questionnaire
élaboré par Jacobson le "Dizziness Handicap Inventory" est très utile car il balaye le champ
des différentes activités quotidiennes. Bien que validé pour les pathologies vestibulaires, il est
parfaitement utilisable pour un malade donné, en dehors d'étude scientifique de cohorte,
quelle qu'en soit sa pathologie. Enfin il est utile de faire attention aux plaintes du patients
selon la Classification Internationale du Fonctionnement, le retentissement des troubles sur
ses activités et participation, sa qualité de vie et les facteurs environnementaux impliqués.
L'examen du patient cherche ensuite à objectiver et à mesurer ce trouble de l'équilibre.
La mesure chiffrée est en effet tout à fait possible même lors d'une simple consultation en
cabinet médical. La station assise doit d’abord être évaluée : sa stabilité, la nécessité d'appui
éventuelle, le coté d'inclinaison et la tolérance aux déséquilibres intrinsèques (mouvements du
patients) et extrinsèques (poussées exercées). L’étude des transferts est intéressante. Si le
patient nécessite une aide humaine, celle-ci est une composée des forces verticales en cas de
déficit ou de douleur des membres inférieurs, horizontales en cas de troubles d’équilibre. Un
simple contact donne parfois l’information sensitive complémentaire suffisante.
Si la station debout est possible, on notera : l'attitude spontanément adoptée, inclinée
d'un coté ou tendance à la rétropulsion ; la nécessité éventuelle d'un ou deux appuis et leur
nature ; l'écartement spontané des pieds puis l'écartement minimum possible en mesurant en
centimètre l'écart entre les deux talons ; la possibilité de tenir en station tandem c'est à dire un
pied devant l'autre (de chaque coté) ; la possibilité d'appui monopodal. Pour chacun de ces
tests, la durée en secondes peut être notée. Chaque exercice sera effectué les yeux ouverts puis
les yeux fermés, l'équilibre sera ensuite sensibilisé par des destabilisations d'abord
intrinsèques (mouvements de la tête, mouvements du tronc, des bras…) puis enfin, et
seulement en fin, par des destabilisations extrinsèques sous forme de poussées exercées par
l'examinateur, d'abord annoncées puis aléatoires.
Si la marche est possible, on notera : sa stabilité et la nécessité éventuelle d'appui sur
une aide technique (canne simple, canne anglaise, canne tripode ou déambulateur) ou la
nécessité d'une aide humaine. L'écartement spontanément des pieds à la marche est noté, ainsi
que la possibilité de marche en funambule et l'on tente d'apprécier la durée du double-appui à
la marche dont le pourcentage par rapport au cycle de marche (normalement de 20%) est
directement lié à la qualité de l'équilibre. Les caractéristiques de la démarche sont notées car
elles orientent vers le ou les mécanismes du déséquilibre: déroulement du pas, boiterie,
longueur et symétrie du pas… La vitesse confortable de marche puis rapide, qui peut se

Evaluation clinique équilibre AY 2007-08 4
mesurer sur dix mètres n'est pas une donnée directement liée au risque de chutes mais elle est
intéressante. Les demi-tours sont étudiés (de chaque coté) en notant le nombre de pas
extérieurs effectués. La décomposition du demi-tour, traduite par le nombre élevé de pas est
directement en rapport avec le risque de chutes. Enfin, pour sensibiliser le trouble de
l'équilibre à la marche, il est demandé au patient de marcher malgré différentes perturbations :
occlusion des yeux, mouvements de rotation et d'inclinaison de la tête, double tache comme la
simple conversation qui inhibe la marche chez le sujet âgé à haut risque de chutes, enfin
d'éventuels déséquilibres extrinsèques comme le lancé de ballon.
Au terme de cet examen, le trouble de l'équilibre a pu le plus souvent être mesuré et
servira de référence pour les examens ultérieurs. Des hypothèses diagnostiques ont également
déjà été avancées, hypothèses que la suite de l'examen cherchera à approfondir. La
latéralisation systématique du déséquilibre oriente, bien sûr, vers une pathologie vestibulaire
plutôt périphérique. Le signe de Romberg, sujet debout, bras tendu devant lui fermant les
yeux, se traduit par la déviation des index du coté de la lésion. Il peut être sensibilisé par les
mouvements de la tête ou l'appui monopodal. Le test de Fukuda ou la manœuvre de
piétinement les yeux fermés, entraîne une rotation anormale du sujet de plus de 30° du coté de
la lésion. L'examen est complété par la recherche d'un nystagmus et l'examen de l'audition.
L'examen ORL complétera ce bilan de débrouillage par un examen fonctionnel des vestibules
: manœuvres du VPPB, épreuves caloriques et éventuels potentiels otolithiques.
L'examen neurologique aura été complet : motricité et coordination (ataxie
cérébelleuse), sensibilité (ataxie proprioceptive), tonus musculaire, fonctions supérieures.
L'examen complet de l'appareil locomoteur comprend : l'analyse de la statique rachidienne
(scoliose surtout cyphose et camptocormie), statique du bassin, amplitudes articulaires des
membres inférieurs, longueur des membres inférieurs à la recherche d'une inégalité, statique
des pieds avec examen au podoscope. L'étude de la vision : acuité visuelle, champ visuel,
capacité d'analyse visuo-spatiale sera complétée par l'examen spécialisé ophtalmologique,
systématique chez le sujet âgé ou lorsque la cause de l'instabilité ne fait pas sa preuve. Enfin
l'examen cardiovasculaire aura notamment cherché à démasquer une hypotension
orthostatique.
Au terme de ce bilan, qui, on le voit, peut nécessiter une consultation médicale
prolongée, l'examinateur dispose de données chiffrées concernant le trouble de l'équilibre, le
risque de chutes et le plus souvent des hypothèses diagnostiques déjà bien avancées.

Evaluation clinique équilibre AY 2007-08 5
Les échelles d'évaluation de l'équilibre :
Les échelles présentent l'intérêt de standardiser la mesure de l'équilibre et de permettre
ainsi de comparer différents sujets ou différents groupes d'individus les uns par rapport aux
autres.
1- le test de Tinetti (Tinetti ME ; et al 1994) est certainement le test le plus classique
en gérontologie. Il comporte deux parties. La première partie est une étude statique
comportant 13 items, tous proches de ceux réalisés lors d'un examen clinique courant,
l'examen debout, d'aptitude à se lever et de déséquilibres intrinsèques. Chaque item est coté de
1 (normal) à 3 (anormal). La deuxième partie du test de Tinetti est une observation de la
marche comportant 9 items qui sont simplement cotés "normal" ou "anormal". Ces items sont
pour la plupart difficiles à évaluer. Ce test bien qu'étant le plus répandu en Gérontologie est
assez imprécis dans sa cotation en particulier dans la deuxième partie qui n'est jamais utilisée.
2- la « Berg Balance Scale » (Berg et al 1992): cette échelle comporte 14 items
évaluant la capacité à se lever, la station debout et les déséquilibres intrinsèques. L'évaluation
est faite pour chaque item de 0 (incapable) à 4 (en sécurité) avec un score maximum de 56.
Elle a d'abord été validée chez le sujet âgé chez lequel un score supérieur ou égal à 45 indique
une forte probabilité de ne pas tomber (Bogle). Néanmoins chez le sujet âgé dépendent il faut
une différence d’au moins 8 points pour refléter une différence fonctionnelle (Conradsson
2007). Elle a ensuite été validée après accident vasculaire cérébral où elle s'adresse
essentiellement à des patients ayant récupéré la marche (Berg et al 1995). Elle est
relativement facile à utiliser bien que la cotation puisse être parfois hésitante entre deux
scores, mais elle est peu sensible, notamment après AVC, où elle présente en fait un effet
planché important puisqu'un seul item concerne l'équilibre assis et un effet plafond également
assez rapidement atteint.
3- Le Timed Up and Go : ce test initialement nommé Get Up and Go (Mathias et al
1986), est devenu Timed Up and Go depuis la publication de Podsiadlo l'ayant validé avec un
score temporel (Podsiadlo et al 1991). C'est le test le plus simple en consultation et
probablement le plus fiable : un sujet assis sur une chaise doit se lever, marcher 3 mètres
devant lui, retourner vers la chaise et s'asseoir. Le score est donné par le temps en secondes et
l'on profite bien sûr de ce test pour réaliser l'analyse clinique développée au début de cet
article. Le Timed Up and Go est reproductible dans le temps et entre observateurs et ses
résultats sont corrélés avec ceux du BBS.
4- le test simple de station unipodale (Hurvitz et al 2000). Ce test également très
simple est un bon indicateur du risque de chutes. Il s'agit de demander au sujet de tenir le plus
 6
6
 7
7
 8
8
 9
9
1
/
9
100%