COMPÉTENCES EN PÉRINATALITÉ COMPÉTENCES

COMPÉTENCES EN PÉRINATALITÉ
À la fin de sa résidence, le résident prodigue des soins obstétricaux et périnataux globaux
(préventifs et curatifs) et continus centrés sur la famille, avec comme souci principal le bien-
être physique et psychologique de la mère, de l’enfant (né ou à naître) et de leur famille. Ces
soins s’offrent dans un continuum allant de la préconception à la période postnatale en
passant par les périodes prénatales, intra-partum, post-partum et néonatale.
COMPÉTENCES GÉNÉRALES
Le médecin de famille est un clinicien compétent et efficace
À la fin de sa résidence, en tant qu’expert médical, le résident :
1. Conseille la femme désirant devenir enceinte et son conjoint afin de promouvoir la santé
de la famille et de réduire les risques de survenue de complications obstétricales ou
d’anomalies de l’enfant à naître.
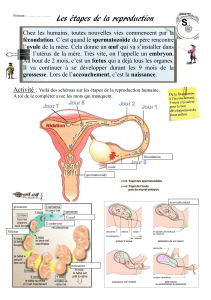
2. Assure le suivi médical tout au long de la grossesse et de l’accouchement et assure le suivi
post-partum de la mère, du nouveau-né et de la famille.
3. Reconnaît l’impact que peuvent avoir la dynamique familiale, le style de vie, le travail,
l’âge, l’environnement, la génétique, la pauvreté, la monoparentalité et la consommation
de drogues, de tabac et de médicaments sur le devenir de la grossesse et la santé de
l’enfant.
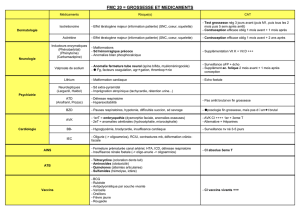
4. Maîtrise la pharmacothérapie propre à ce domaine clinique.
5. Maîtrise les techniques obstétricales attendues d’un médecin de famille.
6. Identifie les problèmes physiques et psychosociaux survenant durant la grossesse, le
travail ou l’accouchement, initie un traitement et consulte en spécialité lorsque requis.
7. Reconnaît les problèmes menaçant la survie des nouveau-nés et stabilise leur condition
avant de les transférer en spécialité.
8. Maîtrise la réanimation cardio-respiratoire des nouveau-nés.
9. Connaît et explique les avantages et les risques de l’accouchement vaginal post
césarienne.
La relation médecin-patient est au centre du rôle du médecin de famille
À la fin de sa résidence, en tant que professionnel et communicateur, le résident :
1. Établit une relation thérapeutique basée sur l’empathie, l’intégrité et la compassion, dans
le respect des valeurs du patient et de sa famille.
2. Assume la totalité des responsabilités du médecin traitant envers les patientes de ses
collègues, lorsqu’ils pratiquent dans un même groupe d’obstétrique.
3. Est attentif aux craintes, besoins et demandes exprimés par ses patientes et leur conjoint.
4. Valorise le consentement éclairé et fait participer ses patientes aux décisions relatives au
plan de traitement.
5. Réfléchit et se questionne, tout au long de sa démarche clinique, sur les enjeux moraux et
éthiques des soins à offrir à ses patientes et à leurs enfants à naître ou nouveau-nés (ex.
dépistage des anomalies génétiques).

La médecine de famille est orientée vers la communauté
À la fin de sa résidence, en tant que collaborateur et gestionnaire, le résident :
1. Réfère dans un délai adéquat lorsqu’une consultation en spécialité est requise et
communique les informations pertinentes concernant ses patientes.
2. Collabore, dans un climat de respect mutuel et de collégialité, avec les différents
intervenants qui dispensent des soins de santé en périnatalité.
3. Tient compte de la disponibilité et du coût des ressources qu’il mobilise.
4. Utilise et coordonne les ressources communautaires susceptibles de faciliter les soins
offerts à ses patientes et leur famille.
Le médecin de famille est une ressource pour une population définie de patients
À la fin de sa résidence, en tant qu’érudit et promoteur de la santé, le résident :
1. Connaît l’épidémiologie des problèmes de santé susceptibles d’affecter mères, enfants
à naître et nouveau-nés durant la grossesse, l‘accouchement et la période post-natale
et dépiste les facteurs prédisposant de même que les signes et symptômes précoces
des ces problèmes.
2. Recherche les données probantes et utilise la meilleure information scientifique
disponible pour élaborer ses diagnostics et ses traitements.
3. Valorise l’auto-apprentissage dans le but de maintenir sa compétence professionnelle.
STRUCTURE ET ENVIRONNEMENT D’APPRENTISSAGE
Le résident de médecine de famille acquiert les connaissances, attitudes et aptitudes dans le
domaine de l’obstétrique et de la périnatalité par l’intermédiaire des activités suivantes :
Stage de 2 mois en gynéco-obstétrique
Travail à la pouponnière
Suivi obstétrical et gardes en obstétrique au cours du stage d’UMF
Suivi du nouveau-né à la pouponnière et à l’UMF
Formation en soins critiques obstétricaux et en réanimation néonatale
Consultations au sans rendez-vous et à l’urgence
OBJECTIFS RELIÉS AU SECTEUR DE SOINS
1. Période de préconception
1.1. Promouvoir la santé des femmes désirant concevoir.
1.2. Réduire les risques de complications ou d’anomalies :
Guidance génétique en se gardant à jour de l’évolution constante des
méthodes de détection des anomalies génétiques propres à sa région

Prévention des anomalies du tube neural en recommandant la prise d’acide
folique et des autres anomalies (rénale, cardiaque, etc.) par la prise de
multivitamines
Prévention des problèmes liés au tabagisme et à la consommation de drogues
et de médicaments
2. Grossesse ne présentant pas de risque obstétrical élevé (qui ne demande pas
de suivi en GARE)
2.1. Période prénatale :
Assurer le suivi médical complet de la grossesse (incluant l’identification des
facteurs de risque et le dépistage des complications)/être capable d’adapter le
suivi et de référer au besoin
Promouvoir, conseiller et soutenir l’allaitement
Recommander judicieusement les méthodes de détection des anomalies
génétiques
Gérer adéquatement la prescription de médicaments
Ajuster le traitement d’une pathologie préexistante
Gérer adéquatement les problèmes courants de la grossesse non compliquée :
Symptômes digestifs (nausées, vomissements, RGO, etc.)
Contacts infectieux (varicelle, cinquième maladie, CMV, rubéole, etc.)
Prurit et éruptions cutanées
Risques reliés au travail et retrait préventif
Saignements utérins
Retard de croissance
Prise en charge des problèmes médicaux de la femme enceinte :
HTA, dysthyroïdie, problèmes dermatologiques, thrombophilies, asthme,
diabète, maladies inflammatoires de l’intestin, troubles urologiques,
problèmes de santé mentale
2.2 Période intra-partum :
Superviser le déroulement du travail dans ses différentes phases
Assurer la surveillance fœtale par monitorage externe et interne
Assurer la prise en charge d’un travail prématuré
Induire plus tôt le travail à terme lorsqu’une indication médicale le nécessite ou
lors d’une rupture des membranes lorsque le bien-être fœtal n’est pas
compromis
Intégrer le conjoint dans le déroulement du travail et de l’accouchement
Soulager la douleur durant le travail
Détecter et traiter le travail dystocique (oxytocyne, amniotomie, mobilisation
de la patiente, analgésie, etc.)
Maîtriser les gestes techniques courants du travail et de l’accouchement,
connaître les indications et complications des mesures d’intervention plus
invasives

Gérer une dystocie des épaules et les vices de présentation
Savoir dépister et gérer une procidence du cordon
Savoir gérer un suivi avec liquide méconial
2.3 Période post-partum :
Offrir des soins post-partum qui viseront le bien-être de la mère, l’intégration
du père et de la famille et l’attachement au nouveau-né
Réparer la plaie d’épisiotomie ainsi que les lacérations des 1er et 2e degrés et les
lacérations vaginales
Reconnaître, traiter et référer au besoin les complications immédiates et plus
tardives du post-partum :
Hémorragies précoce ou tardive
Pré éclampsie du post-partum
Fièvres puerpérales
Infections pelviennes
Abattement et dépression du post-partum
Promouvoir et soutenir l’allaitement
Offrir du counselling en contraception lors de la période post-partum
3. Grossesse à risque ou compliquée
3.1. Identifier et investiguer les conditions médicales et psychosociales susceptibles de
mettre en danger la mère ou le fœtus et qui surviennent durant la grossesse, le
travail ou l’accouchement (diabète, HTA, tabagisme, AVAC, etc.).
3.2. Recourir judicieusement aux services du spécialiste pour obtenir une opinion et
assurer un suivi conjoint.
3.3. Stabiliser la condition maternelle avant le transfert lorsqu’un problème de santé
met la survie de la mère en danger.
4. Néonatologie
4.1. Savoir procéder à l’examen initial en salle d’accouchement, à l’évaluation
complète et au suivi post-partum du nouveau-né.
4.2. Lors de l’examen du nouveau-né, savoir rechercher des anomalies courantes (sub-
luxation des hanches, cryptorchidie, hypospadias, etc.).
4.3. Promouvoir et supporter l’allaitement.
4.4. Reconnaître, investiguer, traiter ou référer au besoin les problèmes fréquents à
cet âge :
Métaboliques : hyperbilirubinémie, hypoglycémie, hypocalcémie
Respiratoires : asphyxie et tachypnée
Cardiaques : souffles, malformations, etc.
Infectieux : sepsis

Traumatiques post accouchement : fracture de la clavicule, paralysie d’Erb,
bosse séro-sanguine, céphalhématome, etc.
4.5. Réanimer le nouveau-né.
4.6. Stabiliser, avant de transférer, les nouveau-nés qui présentent un problème
susceptible de mettre sa vie en danger.
5. Maîtriser certaines techniques obstétricales
Accouchement vaginal spontané d’une grossesse unique, à terme, se présentant par
le vertex
Réparation d’épisiotomie et de lacérations vulvaires et vaginales et périnéales du 1er
ou 2e degré
Rupture artificielle des membranes
pHmétrie du cuir chevelu (si disponible dans le milieu)
Bloc honteux
Intubation néonatale et massage cardiaque lors de la réanimation
Papules eau stérile
1
/
5
100%