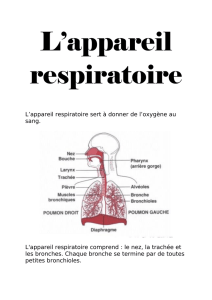
PHYSIOLOGIE DE L`EQUILIBRE ET DU DESEQUILIBRE

1
LES TRANSPORTS GAZEUX
I - TRANSPORT DE L’OXYGENE
1.1 GENERALITES
+ Composition de l’atmosphère
L’atmosphère est composée d’azote (79%) , d’oxygène (21%) et de traces de gaz carbonique. Chacun
de ces gaz occupe une certaine fraction du volume total (exprimée en pourcentage) qui correspond
également à leur fraction de pression partielle.
La pression partielle de l’oxygène contenu dans l’air atmosphérique dépend de l’altitude. Au niveau de
la mer la PO2 est d’environ 150 mm Hg.
Variations de la PO2 en fonction de l’altitude et de la pression barométrique
Altitude Pression Pression
en mètres barométrique partielle en
en mm Hg oxygène (PO2)
0 760 160
1000 670 130
2000 596 115
3000 467 85
La pression partielle de chaque gaz est sensible à l’humidité de l’air. La vapeur d’eau occupe en effet
un certain volume et de ce fait représente une pression équivalente. Plus l’air est humide, plus les
pressions partielles en azote et en oxygène sont basses.
Au niveau des voies aériennes supérieures, l’air est saturé en vapeur d’eau. A 37°C cette pression
d’humidité (PH2O) correspond à 47 mm Hg.
+ Apport d’oxygène aux tissus
La fourniture d’oxygène aux tissus comprend quatre étapes :
= La ventilation pulmonaire
= La diffusion alvéolo-capillaire
= Le transport plasmatique
= La diffusion dans les tissus

2
1.2 - VENTILATION
La ventilation alvéolaire fonctionne suivant le système de la convection forcée. La différence
de pression entre l’air extérieur et l’air alvéolaire est due à l’action des muscles respiratoires. Au repos
seul le diaphragme est en activité. Sa contraction permet d’inspirer l’air (gradient de pression) qui sera
expulsé lors de la phase d’expiration de façon passive.
La fraction de gaz pulmonaire renouvelé à chaque inspiration au repos est relativement faible
(environ 10% de la totalité de l’air contenu dans les poumons. Ce mécanisme permet d’assurer une
grande stabilité de concentration de l’O2 et du CO2 pulmonaire et sanguin.
Ce mélange contient 14% d’O2 et 5,6% de CO2 correspondant respectivement à une pression d’02
alvéolaire (PA O2) d’environ 100 mm Hg et de 40 mm Hg pour le CO2 (PA CO2)
1.3 - DIFFUSION ALVEOLO-CAPILLAIRE
Les échanges entre l’air alvéolaire et les gaz plasmatiques sont dus à la différence de pression
entre ces deux milieux.
Le gradient est très important pour l’ O2 (60 mm Hg) et beaucoup plus faible pour le CO2 (5 à
6 mm Hg).
Les échanges sont réalisés à travers une double couche cellulaire, celle de l’alvéole et celle du
capillaire, formée de :
= L’épithélium alvéolaire
= Une lame de tissu interstitiel
= L’endothélium vasculaire et sa lame basale.
Le total représentant environ 1 . d’épaisseur.
CO2
Epithélium alvéolaire
Membrane basale
O2
Le gaz diffuse alors dans le plasma jusqu’au globule rouge. Seule une très faible fraction d’oxygène
reste dissout dans le sang (son rôle est cependant fondamental).
Au repos ce mécanisme est suffisamment actif pour n’utiliser que le premier tiers du capillaire en
contact avec l’alvéole.
Il existe de nombreux facteurs susceptibles de modifier la vitesse des échanges à ce niveau :
= Surface d’échange (surface de l’alvéole tapissée de capillaire). Plus elle est grande,
plus le transport est facilité.
= L’épaisseur de la paroi. Ce paramètre est relativement fixe chez le sujet non
pathologique.

3
= La vitesse de circulation du sang en rapport avec le débit cardiaque
PA O2 PA CO2
= 100 = 40
Pa O2 = 40 Pa CO2 = 46
La vitesse de transfert d’un gaz dépend de ses caractéristiques moléculaires. Pour un gradient donné le
transfert d’un gaz à travers la membrane dépendra de la capacité de ce gaz à traverser cette membrane.
Cette grandeur est différente d’un gaz à l’autre, elle est appelée capacité de diffusion.
Ainsi le CO2 présente une capacité de diffusion environ 20 fois plus forte que celle de l’oxygène.
La pression partielle mesurée dans le sang artérielle (80 à 100 mm Hg) est sensiblement plus faible
que celle des alvéoles (100 mm Hg). Ce phénomène est en rapport avec un shunt artério-veineux
physiologique (une fraction sanguine très faible ne passe pas par les capillaires pulmonaires). C’est
la cas pour un certain nombre de vaisseaux bronchiques et de veines myocardiques qui se jettent
directement dans les artères pulmonaires et le ventricule gauche.
Dans des conditions normales de pression atmosphérique, et en l’absence de phénomène pathologique,
l’hémoglobine est saturée entre 96 et 98% quand elle quitte les capillaires alvéolaires. Les quelques
pour cent manquant correspondent à l’effet des shuntes (hémoglobine court-circuitant le passage
pulmonaire). La monté en très haute altitude peut être désaturante, l’exercice physique n’est pas
désaturant.
1.4 - TRANSPORT PLASMATIQUE
l’O2 est transporté dans le sang sous deux formes :
= Dissoute
= fixée à l’hémoglobine
+ Oxygène dissout
La quantité d’un gaz dissout dans un liquide dépend de deux paramètres :
= La solubilité de ce gaz
= La pression partielle
L’oxygène étant un gaz très peu soluble, le contenu artériel en O2 dissout est donc très faible
(3%). Si sur le plan quantitatif cette fraction joue un rôle négligeable dans le transport de l’oxygène,
elle joue à l’inverse sur le plan qualitatif un rôle majeur pour réguler les échanges
alvéole/hémoglobine et hémoglobine/tissus.

4
+ Hémoglobine
La majeure partie de l’oxygène est transportée par l’hémoglobine contenue dans les
érythrocytes (oi globules rouges).
La molécule d’hémoglobine est formée de deux parties, l’hème qui fixera l’oxygène, et une
structure protéique appelée globine. Il s’agit d’une très grosse protéine qui, comme son nom l’indique
est « globulaire »,
= L’hème
L’hème est formé de quatre noyaux pyrolles et d’un atome de fer ferreux lié aux quatre atomes d’azote
de la protoporphyrine. L’oxygène se fixe sur le fer.
CH3 CH =CH2
HC CH
H3C N CH3
N Fe N
HOOC - CH2 - CH2 CH = CH2
N
HC CH
HOOC - CH2 - CH2 CH
Un manque de fer (carence martiale) peut être à l’origine d’une anémie, et donc d’un trouble
du transport de l’oxygène (asthénie, essoufflement).
= La globine
La globine est formée de quatre chaînes polypeptidiques identiques deux à deux , les chaînes
et .
Chaque chaîne est combinée à une molécule d’hème. Une molécule d’hémoglobine peut donc
fixer 4 oxygènes.

5
Hème
O2
Molécule d’hémoglobine
La concentration en Hb s’exprime soit en g/dl de sang (Nle14 à 17), soit en CGMH
(Concentration Globulaire Moyenne en Hémoglobine), valeurs comprises entre 32 et 36 g/dl.
+ Erythrocyte
L’érythrocyte, ou globule rouge, est issu de la moelle osseuse. C’est pendant sa fabrication que
l’hémoglobine est synthétisée (érythroblaste). Une fois mis en circulation chaque globule rouge
dispose d’un stock d’hémoglobine qu’il ne pourra renouveler (la durée de vie moyenne d’un
érythrocyte est de 120 jours).
L’érythropoïèse (ou fabrication des globules rouges et de leur contenu) est stimulée par une hormone
peptidique d’origine rénale, l’érythropoïétine. Cette dernière augmente sa concentration plasmatique
en cas d’hypoxie, c’est-à-dire quand la concentration d’oxygène dissout dans le plasma diminue.
La concentration des GR dans le sang est mesurée par l’hématocrite exprimé en % (Nle entre 40% et
50%)
La sécrétion d’érythropoïétine est un processus d’acclimatation qui n’est perceptible qu’après
plusieurs semaines passées en altitude. La vitesse d’installation du processus dépend uniquement de
l’altitude et non de l’exercice pratiqué.
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
1
/
11
100%