2015 - Insuffisance cardiaque gauche TD1

IFSI DIJON 2ème Année 2014-2015
UE 2.7.S.4. : Défaillances organiques et processus dégénératifs Promotion RENAUDOT
Adeline PATTE - Sylvie ZARA - Danielle MERLIN 2015
1. VISEE PEDAGOGIQUE :
Identifier les compétences infirmières nécessaire à la prise en charge d’une personne
présentant une insuffisance cardiaque gauche.
2. OBJECTIFS :
Définissez l’insuffisance cardiaque gauche et l’œdème aigu du poumon (OAP).
Différenciez les signes d’insuffisance cardiaque gauche et de l’OAP de Monsieur G.
Justifiez les prescriptions médicales en lien avec l’OAP, deux heures après son admission.
Argumentez votre surveillance clinique auprès de Monsieur G.
Enoncez des hypothèses de diagnostics infirmiers prévalentes.
3. METHODE : 2H
- TD accompagnement du formateur les 4 et 5 février 2015.
Apporter le cours de l’intervenant, le livre de pharmacologie, le livre Carpénito
Déduire les invariants dans la prise en charge d’une personne présentant une
insuffisance cardiaque gauche et un OAP.
Distinguez les savoirs à mobiliser en lien avec les compétences 1, 2, 3, 4, 5, 6.

IFSI DIJON 2ème Année 2014-2015
UE 2.7.S.4. : Défaillances organiques et processus dégénératifs Promotion RENAUDOT
Adeline PATTE - Sylvie ZARA - Danielle MERLIN 2015
Monsieur G, âgé de 72 ans, est admis aux soins intensifs cardiologiques (USIC), pour dyspnée
importante. Il est amené par le SMUR, perfusé au bras gauche avec un cathéter veineux
périphérique sur lequel passe 250 ml de G5 %. Il a reçu une ampoule de Lasilix® 40mg en
intraveineux. Il est sous oxygénothérapie au masque à un débit de 5 litres par minute.
A son arrivée, il est accueilli par le personnel qui le rassure. Il est installé en position demi-assise, le
masque à oxygène est maintenu à 5 l/min. Il est placé sous monitoring.
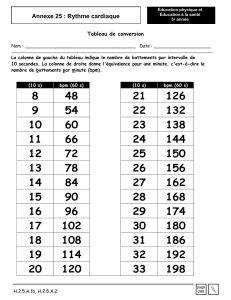
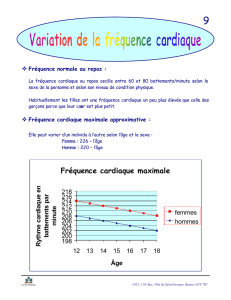
Sa fréquence cardiaque est de130 battements/minute, sa pression artérielle est de 95/68 mm Hg,
sa saturation en oxygène (SpO2) est de 92 %. Sa température est à 36,9°C.
Monsieur G vit seul à son domicile (maison sur 2 étages). Jusqu’à présent, il était autonome dans
les activités de la vie quotidienne malgré une dyspnée persistante. Il aime s’occuper de son potager
et cuisine à partir de sa production. Depuis quelques jours, Monsieur G dit être fatigué, avoir du
mal à dormir et à perdu l’appétit. Il s’essouffle au moindre effort et a une toux persistante. Il dit :
« j’ai les jambes gonflées ». Il a donc consulté son médecin traitant qui a décidé d’un transfert vers
l’USIC.
Dans ses antécédents, on retrouve un infarctus du myocarde il y a 10 ans, un arrêt du tabac à la
même date et une hypertension artérielle traitée depuis.
A domicile, Monsieur G. bénéficie du traitement suivant :
- Triatec® 1,25mg 2 fois par jour
- Lasilix® 20mg une fois par jour
- Diffu K® 600 mg 1 gélule une fois par jour
- Digoxine® 0 ,25mg 1 fois par jour
- Xarelto® 20mg une fois par jour
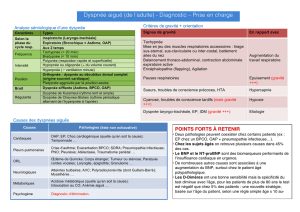
L’anamnèse médicale révèle la présence de râles crépitant et d’œdèmes au niveau des membres
inférieurs. La radio pulmonaire montre un épanchement pleural et l’échographie cardiaque
montre une diminution de la fonction du ventricule gauche.
Deux heures après son admission, Monsieur G. présente une SpO2 à 84 %, une dyspnée
importante, un pouls à 140 battements par minute, une cyanose, des sueurs et une fréquence
respiratoire à 25 par minute. D’autre part, de la mousse rosée apparait au coin de sa bouche. Le
médecin est immédiatement prévenu et fait les prescriptions suivantes :
- gazométrie artérielle
- pose d’une deuxième voie veineuse périphérique
- mise en place d’une ventilation non-invasive (VNI)
- Lasilix® 40mg en intraveineux à renouveler une fois
- Risordan® 1mg/heure au PSE
- Dobutamine® 10γ /kg/ mn
- restriction hydrique à 500ml par 24h
- surveillance de la diurèse
1
/
2
100%