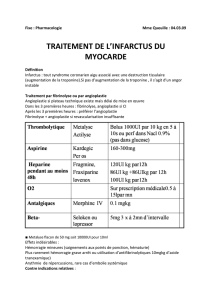
Lire l`article complet

La Lettre du Cardiologue - n° 315 - juin 1999
6
INFORMATIONS
écemment, plusieurs spécialistes se sont réunis à Paris
autour d’un thème d’avenir : “La médecine fondée
sur les preuves chez le patient coronarien et à haut
risque cardiovasculaire”. Comme l’a rappelé le Pr D. Thomas lors
de son discours d’introduction, les indications thérapeutiques en
cardiologie ont longtemps reposé sur des bases empiriques, la
prescription de médicaments tels que les digitaliques ne reposant
que sur l’expérience personnelle ou l’intuition du thérapeute.
Désormais, de par la multiplicité des traitements disponibles, la
décision thérapeutique en cardiologie doit s’appuyer sur les don-
nées actuelles de la science et de la recherche clinique, sur une
nouvelle médecine factuelle, fondée sur les preuves.
BASES FACTUELLES DES DIFFÉRENTES STRATÉGIES THÉRA-
PEUTIQUES
(séance présidée par le Pr Thomas, Paris)
La revascularisation myocardique dans l’infarctus aigu
(Pr Steg, Paris)
Le traitement thrombolytique. De nombreux essais thérapeu-
tiques ont montré le bénéfice du traitement thrombolytique, béné-
fice qui s’est maintenu à dix ans dans l’étude GISSI 1. L’effet
bénéfique de la thrombolyse est d’autant plus important que celle-
ci est débutée précocement après l’apparition des symptômes :
ainsi, toujours dans GISSI 1, la réduction maximale de la morta-
lité a-t-elle atteint 50 % chez les patients traités dès la première
heure.
Ces résultats satisfaisants pourraient être encore améliorés par le
développement de la thrombolyse préhospitalière. Les essais
CAPTIM et AIR-PAMI vont comparer pour la première fois
thrombolyse préhospitalière et angioplastie primaire. Par ailleurs,
on sait depuis quelques années que le bénéfice de la thrombolyse
est essentiellement lié à la recanalisation coronaire : la mortalité
est inférieure en cas de TIMI 3, qui n’est malheureusement obtenu
que dans 53 % des cas avec le rt-PA. Ce constat a conduit à étu-
dier les indications de l’angioplastie de sauvetage. Dans l’étude
RESCUE, qui n’a inclus que 151 patients, l’angioplastie de l’IVA
demeurée occluse (TIMI 0 ou 1) après thrombolyse a réduit de
façon significative le taux combiné de décès et d’insuffisances
cardiaques sévères au trentième jour. L’intérêt de l’angioplastie
de sauvetage reste cependant à démontrer en cas de perméabilité
coronaire incomplète (TIMI 2).
Thrombolyse ou angioplastie ? L’angioplastie a démontré sa
supériorité sur la fibrinolyse en termes de décès ou de récidives
d’infarctus (analyse de Michels). Cependant, les études ont été
réalisées par des équipes sélectionnées, performantes en matière
d’angioplastie, et dans des conditions de rapidité de réalisation
optimales. En dehors des centres expérimentés, le registre MITI
a mis en évidence les résultats décevants de l’angioplastie, liés
en particulier à la mise en route tardive du traitement et aux nom-
breux échecs de désobstruction. Le choix entre thrombolyse et
angioplastie repose donc sur les conditions logistiques. L’effica-
cité optimale de l’angioplastie nécessite une équipe expérimen-
tée, disponible 24h/24, et permettant un délai de prise en charge
inférieur à une heure. Quoi qu’il en soit, l’important est de réta-
blir le plus rapidement possible le flux coronaire, soit par angio-
plastie, soit par thrombolyse (figure 1).
La médecine fondée sur les preuves en cardiologie
R
Figure 1. Phase aiguë d’un infarctus inférieur. En haut : occlusion de
la coronaire droite au segment 2, après une marginale droite. En bas :
reperfusion de la coronaire droite par angioplastie et stent.

Comment améliorer les performances de l’angioplastie pri-
maire ? Le développement du stent constitue un progrès théra-
peutique majeur en matière de cardiologie interventionnelle. Dans
l’étude STENTIM 1, la mise en place d’un stent à réduit le risque
d’occlusion aiguë à moins de 3 % (ce chiffre étant de 10 à 15 %
sous ballon seul). L’étude ZWOLLE a démontré le bénéfice d’une
politique de mise en place systématique d’un stent, en termes de
diminution du risque de nouvelle vascularisation, de décès et de
récidive d’IDM.
L’angioplastie reste limitée par deux problèmes : d’une part la
resténose, d’autre part le “no-reflow” (absence ou ralentissement
du flux coronaire malgré la levée de l’obstacle). Ce phénomène,
vraisemblablement lié à des lésions microcirculatoires, a conduit
au développement de nouvelles stratégies thérapeutiques, en par-
ticulier les anti-GPIIb/IIIa. Dans l’étude RAPPORT, l’abciximab
associé à l’angioplastie primaire a diminué le nombre de décès,
de récidives d’infarctus et de revascularisations en urgence. Ce
résultat ne s’est cependant pas maintenu à six mois.
Le choix des stratégies thérapeutiques chez le coronarien
(hors infarctus)
(Pr Danchin, Nancy)
Dans l’angor stable
Chirurgie ou traitement médical ? Plusieurs essais regroupés
dans la méta-analyse de Yussuf ont montré que la revascularisa-
tion chirurgicale, comparée au traitement médical, améliorait le
pronostic chez les patients tritronculaires
ou présentant une sténose du tronc com-
mun et ayant une dysfonction ventriculaire
gauche. Ce bénéfice n’a cependant pas été
retrouvé chez les autres catégories de
patients à “faible risque”. En outre, dans
l’étude de la Veterans’ Administration, la
chirurgie ne s’est pas révélée supérieure au
traitement médical à partir de la onzième
année en termes de symptomatologie et de
mortalité.
Angioplastie ou traitement médical ?
Dans l’étude ACME, l’angioplastie n’a pas
modifié l’incidence des décès et infarctus
à six mois par rapport au traitement médi-
cal, mais a amélioré la symptomatologie
fonctionnelle. Dans une autre étude, RITA
2, l’angioplastie a augmenté le risque de décès ou d’infarctus, en
améliorant toutefois la symptomatologie.
Chirurgie ou angioplastie ? Dans différentes études, les deux
techniques ont donné des résultats comparables en termes de mor-
talité et de survenue d’un infarctus non mortel. En revanche, la
chirurgie s’est montrée supérieure concernant la diminution de
l’angor.
Dans l’angor instable
La stratégie invasive précoce. La pratique d’une coronarogra-
phie systématique et d’une revascularisation par angioplastie ou
chirurgie n’améliore pas le pronostic par rapport à une stratégie
conservatrice. Ainsi, dans l’étude TIMI 3B, l’incidence des décès
et infarctus a été identique dans les deux groupes et la revascu-
larisation n’a pas modifié la fréquence ni la sévérité de l’angor.
En revanche, elle a diminué le nombre de réhospitalisations. Dans
l’étude VANQWISH, la stratégie invasive précoce s’est même
avérée délétère par rapport à la stratégie conservatrice, en aug-
mentant la mortalité.
Angioplastie ou chirurgie ? Différentes études ont montré l’ab-
sence de différence entre angioplastie et chirurgie en termes de
mortalité, de décès et d’infarctus non mortels. En revanche, le
taux de revascularisation et la fréquence de l’angor se sont révé-
lés plus importants dans le groupe angioplastie.
Discussion. Les résultats de ces différentes études sont très cri-
ticables. D’une part, la procédure en double aveugle est impos-
sible, et la sélection des patients est également très discutable.
D’autre part, ces différentes études, menées il y a plusieurs années,
ne prennent pas en considération les progrès accomplis en matière
de cardiologie interventionnelle.
DONNÉES ACTUELLES DE LA SCIENCE POUR PRÉVENIR LES
ACCIDENTS CORONARIENS
(séance présidée par le Pr Puel,
Toulouse)
Chez le diabétique
(Pr Charbonnel, Nantes)
Un facteur de risque majeur. Le diabète représente un facteur
de risque cardiovasculaire majeur. Chez le
coronarien avec un diabète de type 2, la
mortalité cardiovasculaire se situe entre 1
et 2 % par an. Dans l’étude KCON-
TROLE, menée sur sept ans, le risque car-
diovasculaire d’un diabétique n’ayant pas
fait d’infarctus du myocarde s’est révélé
identique à celui d’un sujet non diabétique
ayant fait un infarctus. Les diabétiques
représentent 20 % des patients hospitali-
sés en USIC. Ils cumulent très souvent plu-
sieurs facteurs de risque, 70 % d’entre eux
présentant une hypertension artérielle ou
une dyslipidémie.
Prise en charge de l’infarctus. Dans
l’étude DIGAMI, la perfusion d’insuline
intraveineuse associée au traitement
conventionnel a diminué la mortalité cardiaque en post-infarc-
tus chez les diabétiques de type 2.
L’étude UKPDS. Cette étude a inclus plus de 7 000 diabétiques
de type 2, dont 4 209 ont été éligibles. Un groupe de 1 138 patients
a été traité par la diététique seule, avec un objectif glycémique
inférieur à 2,7 g/l. Un autre groupe de 2 729 sujets a été traité
avec un objectif glycémique strict, inférieur à 1,1 g/l, par anti-
diabétiques oraux ou par insuline. L’hémoglobine glycosylée
obtenue a été de 9 % dans le premier groupe et de 8 % dans l’autre,
soit une différence peu importante, mais significative, en faveur
du groupe “traitement intensif”. En dépit de la faible différence
dans l’équilibre glycémique, les résultats sont meilleurs dans le
groupe traitement intensif : diminution de 25 % des complica-
tions de microangiopathie et de 16 % du taux d’infarctus du myo-
La Lettre du Cardiologue - n° 315 - juin 1999
7
INFORMATIONS

carde. Une politique de contrôle glycémique intense diminue donc
les complications microvasculaires, y compris pour un bénéfice
relativement modeste en termes de HbA1c. Traitement conven-
tionnel, sulfamides et insuline sont équivalents dès lors qu’ils
diminuent l’hémoglobine glycosylée. Par ailleurs, la metformine
a montré un avantage certain chez les sujets obèses.
Dans l’étude UKPDS, le traitement optimal de l’HTA a diminué
sensiblement l’ensemble des complications. Un meilleur contrôle,
de 10 mmHg sur la pression systolique et de 5 mmHg sur la pres-
sion diastolique (144/82 mmHg versus 154/87 mmHg), a réduit
de 21 % le risque d’infarctus du myocarde et de 37 % la surve-
nue de l’ensemble des complications microvasculaires à dix ans.
Dans cette indication, les bêtabloquants se sont révélés aussi effi-
caces que les inhibiteurs de l’enzyme de conversion (IEC).
L’objectif de HbA1c doit être inférieur à 7 %, en ayant recours
successivement au régime et à l’exercice, aux hypoglycémiants
oraux en monothérapie puis en bithérapie, et enfin à l’insuline.
L’objectif tensionnel doit être inférieur à 130/85 mmHg en utili-
sant soit les diurétiques, soit les IEC, soit les bêtabloquants en
mono- puis en bithérapie, voire en trithérapie (une grande partie
des patients dans UKPDS). En termes d’objectif lipidique, le LDL
cholestérol (LDL-C) doit être inférieur à 1,3 g/l. Les statines ont
montré leur efficacité dans cette indication en améliorant le pro-
nostic de 55 % dans le sous-groupe “diabétique” de l’étude 4S.
Intérêt du traitement hormonal substitutif chez la femme
ménopausée ou à haut risque cardiovasculaire
(Pr Berthezène,
Lyon)
Femmes et risque cardiovasculaire. Le pourcentage de décès
cardiovasculaires est identique chez la femme et chez l’homme
après 65 ans, et est supérieur chez la femme au-delà de 75 ans,
en raison notamment d’une élévation supérieure du LDL-C après
60 ans. Le risque est supérieur en cas de ménopause précoce, en
particulier dans les années qui la suivent.
La place du THS. Dans la Nurses’ Health Study, menée chez
120 000 femmes de 1976 à 1994, le THS a diminué le risque de
maladie coronarienne. Cependant, il est établi que les femmes rece-
vant un THS pratiquent davantage de sport, appartiennent à des
couches sociales favorisées, jouissent d’un meilleur suivi et ont une
meilleure observance thérapeutique. Dans une autre étude menée
chez des patientes en post-infarctus, l’administration d’un THS a
diminué le LDL-C et augmenté le HDL cholestérol (HDL-C). Néan-
moins, la morbi-mortalité cardiovasculaire a été identique dans les
deux groupes. Ainsi, le THS n’a pas fait la preuve de son efficacité
en matière de prévention des maladies cardiovasculaires chez la
femme ménopausée.
Étude 4S : un autre regard
(Pr Bertrand, Lille)
Les résultats. L’étude 4S a été menée chez 4 444 patients et a
étudié l’effet de la simvastatine à la dose de 20 à 40 mg/j. Dans
l’essai, les patients avaient soit un angor instable, soit un antécé-
dent d’infarctus du myocarde, et une hypercholestérolémie com-
prise entre 2,10 et 3,10 g/l.
À une dose moyenne de 27 mg/j, la simvastatine a diminué de
30 % la mortalité globale (ce bénéfice se maintenant à huit ans),
de 42 % le risque de décès par événement coronaire et de 37 % le
risque de recours à un geste de revascularisation (figures 2 et 3).
La Lettre du Cardiologue - n° 315 - juin 1999
8
INFORMATIONS
1,00
0,95
0,90
0,85
0,80
0,00 0123456
Simvastatine
Placebo
rang logarithmique p = 0,00001
Proportion de patients en vie
Annes depuis la randomisation
S 2 221
P 2 223 2193
2193 2152
2160 2131
2103 2059
2097 2060
2011 115
113
Simvastatine
Placebo
rang logarithmique
p < 0,00001
1,00
0,90
0,80
0,70
0,60
0,50
0,00
Proportion de patients sans vnement
coronarien majeur
Annes aprs la
randomisation
A
0123456
rang logarithmique
p < 0,00001
1,00
0,90
0,80
0,70
0,60
0,50
0,00
Survie exempte de manifestation
d’athrosclrose
Annes aprs la
randomisation
C
0123456
rang logarithmique
p < 0,00001
1,00
0,90
0,80
0,70
0,60
0,50
0,00
Proportion de patients sans aucun
vnement coronarien
Annes aprs la
randomisation
B
0123456
rang logarithmique
p < 0,00001
1,00
0,90
0,80
0,70
0,60
0,50
0,00
Proportion de patients sans
revascularisation
Annes aprs la
randomisation
D
0123456
Figure 2. Courbes de Kaplan-Meier pour la mortalité toutes causes
confondues.
Le nombre de patients à risque au début de chaque année est indiqué en
dessous de l’axe horizontal.
Figure 3. Courbes de Kaplan-Meier pour les objectifs secondaires et ter-
tiaires.
(A) Événements coronariens majeurs ; (B) tous événements coronariens ;
(C) survie exempte de toute manifestation d’athérosclérose ; (D) les
recours à une revascularisation myocardique.

La Lettre du Cardiologue - n° 315 - juin 1999
9
INFORMATIONS
Toujours dans l’étude 4S, la simvastatine a diminué de 28 % le
risque d’AIT ou d’AVC et de 38 % la survenue d’une claudica-
tion intermittente des membres inférieurs.
Les bénéfices obtenus dans l’étude sont indépendants du taux de
cholestérol de base. Il n’existe, en outre, pas d’effet dose : à long
terme, on n’observe pas de différence significative sous 20 ou
40 mg de simvastatine. Le bénéfice semble plus important chez
les sujets de plus de 65 ans.
Toutes les statines sont-elles égales ? Le Pr Castaigne a rappelé,
lors de son intervention, que l’on ne peut à l’heure actuelle par-
ler d’effet de classe, et qu’en toute rigueur, la prescription d’une
statine doit se limiter aux molécules ayant fait leurs preuves dans
les différents essais thérapeutiques, à savoir la simvastatine et la
pravastatine.
DANS LA DYSFONCTION VENTRICULAIRE GAUCHE
(Pr Dubois-
Randé, Créteil)
Des traitements qui ont fait leurs preuves
De nombreuses études ont montré le bénéfice de la revasculari-
sation myocardique en termes d’amélioration de la fonction ven-
triculaire gauche chez les patients tritronculaires. La théorie de
l’artère ouverte a été validée par l’étude GUSTO 1, dans laquelle
l’amélioration de la fonction ventriculaire gauche a été directe-
ment fonction du degré de reperméabilité coronaire.
Les bêtabloquants ont montré leur efficacité en termes de dimi-
nution du nombre de décès, de morts subites et de récidives d’in-
farctus depuis l’étude ISIS 1. De même, il est désormais établi
que les IEC ont une efficacité importante (réduction de la mor-
talité globale et cardiovasculaire) en diminuant le remodelage
ventriculaire, en augmentant la fraction d’éjection et en exerçant
un effet antiarythmique.
Lutte contre la mort subite
Les bêtabloquants diminuent le risque de mort subite de 32 %.
De même, les IEC ont, dans les études GISSI 3 ou TRACE, mon-
tré le bénéfice de leur utilisation dans cette indication. Plus récem-
ment, l’étude RALES, menée sur la spironolactone, a mis en évi-
dence une diminution de 27 % de la mortalité globale et de 25,5 %
de la mortalité rythmique. Dans les études EMIAT et CAMIAT,
l’amiodarone a diminué la mortalité d’origine rythmique de res-
pectivement 35 % et 48 %. En revanche, elle n’a pas diminué la
mortalité cardiaque ni la mortalité globale de façon significative.
Enfin, l’étude MADIT a montré la supériorité du défibrillateur
implantable par rapport au traitement antiarythmique (amioda-
rone dans les trois quarts des cas) : diminution de la mortalité glo-
bale de 54 % chez les patients en post-infarctus ayant fait au moins
un épisode de tachycardie ventriculaire non soutenue, avec une
fraction d’éjection ventriculaire gauche inférieure à 35 % et chez
lesquels une tachycardie ventriculaire soutenue a été déclenchée
par stimulation.
DES RECOMMANDATIONS À LA PRATIQUE
(Pr Amouyel, Lille)
Si les progrès thérapeutiques en cardiologie ont connu une envo-
lée importante depuis plusieurs années, il semble néanmoins que
de nombreux progrès restent à accomplir en matière de préven-
tion primaire et secondaire. Ainsi, dans l’étude EURO-ASPIRE,
20 % des patients continuaient à fumer après un infarctus, et plus
de 44 % d’entre eux avaient un taux de cholestérol supérieur au
taux désiré. Dans l’étude MONICA, seulement un quart des
patients diabétiques étaient traités et contrôlés, et seulement 5 %
des hommes et 15 % des femmes hypertendus. La cardiologie de
demain doit donc s’axer sur une prise en charge accrue des fac-
teurs de risque.
M. Poupineau, Clinique cardiologique (Pr Vacheron),
hôpital Necker, Paris.
Abonnez-vous
Abonnez-vous
Abonnez-vous
Abonnez-vous
Abonnez-vous
Abonnez-vous
Abonnez-vous
Abonnez-vous
1
/
4
100%