La chirurgie des glandes parathyroïdes s`adresse en régie aux

Anesthésie pour la chirurgie des glandes parathyroïdes
Elle s'adresse en règle aux hyperparathyroidies. Les progrès effectues dans leur détection ont
contribué à augmenter la fréquence des interventions. Il s'agit aujourd'hui d'interventions peu
traumatisantes s'adressant à des affections auxquelles un diagnostic plus précoce a conféré un
aspect bénin. Toutefois, les conséquences sur le métabolisme phosphocalcique peuvent
générer des perturbations physiologiques mettant en jeu le pronostic vital.
A.Physiologie des glandes parathyroïdes
Elle interviennent dans l'homéostasie calcique et le maintien constant du Ca ionisé. L'hormone
parathyroïde ou parathormone (PTH) tend à augmenter la calcémie en agissant sur deux
cibles, l'os et le rein, par plusieurs mécanismes:
- réabsorption calcique au niveau du tube contourné distal
- favorise l'hydroxylation rénale de la vitamine D en 1-25 cholécalciférol qui favorise
l'absorption digestive de calcium
- augmente le renouvellement osseux avec activité ostéoclastique prédominante.
Le calcium est le principal régulateur de la sécrétion de la PTH. La cellule sécrétrice est
sensible è la concentration plasmatique du calcium ionisé, de sorte que sa diminution stimule
la sécrétion de PTH et que son augmentation l'inhibe. Cette régulation est rapide, les
variations du taux sérique de la PTH se manifestant 1 à 3 h après les variations de la calcémie.
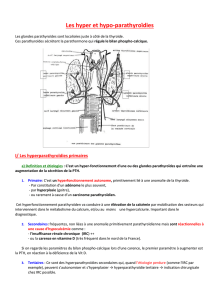
B.Hyperparathyroidie
I.Conséquences physiopathologiques de l'hypersécrétion de PTH
- Conséquences biologiques
La conséquence essentielle de l'hypersécrétion de PTH est l'hypercalcémie (calcémie normale
= 95-105 mg/I ou 2,4-2,6 mmol/1). Le Ca sanguin est sous formes diffusible ionisée (forme
active représentant 46 % du calcium total), non diffusible liée aux protéines (44 % )
notamment à l'albumine, et diffusible sous forme de complexes avec divers anions (10 %). La
fraction ionisée est relativement plus élevée dans le cas de l'hyperparathyroïdie. Elle
s'accompagne souvent d'une hypercalciurie, due à l'augmentation du calcium filtré, mais
moins importante que ne le voudrait l'hypercalcémie du fait que la PTH favorise la
réabsorption tubulaire du calcium. Il existe une hypophosphorémie sauf en cas d'insuffisance
rénale, d'une hyperphosphaturie ou d'une tendance à l'acidose hyperchlorémique.
- Manifestations cliniques
Rénales
Il y a polyurie-polydipsie avec tendance à la déshydratation. Une lithiase rénale affecte 70 %
des patients. Elle entraîne une acidose tubulaire, une néphrocalcinose, et peut conduire à
l'insuffisance rénale chronique.
Osseuses
L'ostéite fibrokystique classique est devenue très rare. Plus fréquemment existe une
ostéopénie, responsable de douleurs osseuses et de fractures pathologiques.
Musculaires et neurologiques
Elles consistent en fatigue et atrophie musculaire, troubles de la mémoire, somnolence
progressant vers la confusion ou allant jusqu'au coma en cas d'hypercalcémie sévère.
Digestives
Douleurs abdominales non spécifiques, anorexie et constipation sont fréquentes. Les
vomissements en cas d'hypercalcémie élevée majorent la déshydratation. Une
hypergastrinémie avec augmentation de la sécrétion acide gastrique est responsable d'une
fréquence accrue d'ulcères gastroduodénaux. La pancréatite est une complication classique.

Cardiovasculaires
L’HTA est fréquente. Le risque majeur est le raccourcissement de l'intervalle QT aux dépens
du segment ST, troubles du rythme à type d'extrasystoles ventriculaires faisant courir le risque
de fibrillation ventriculaire. L'hypokaliémie et surtout les digitaliques majorent ce risque.
II.Hyperparathyroidie primaire
Elle représente 80% des cas avec une nette prépondérance féminine (60 - 80 %. des cas) et
une fréquence maximale vers 50-60 ans. La prévalence de cette affection a été revue à la
hausse depuis la pratique courante de dosages systématiques de la calcémie : elle est
actuellement estimée entre 1 et 4 pour mille.
La cause en est un adénome solitaire dans 75 à 85 % des cas, des adénomes multiples dans 5
% des cas, une hyperplasie diffuse dans 10 à 20 %, très rarement un carcinome (1 à 2 % des
cas). L'association de plusieurs types de lésions sur des glandes différentes est possible, de
même que l'existence de parathyroïdes surnuméraires ou ectopiques (thymique,
intrathyroidienne, péricardique, rétrooesophagienne).
La présentation clinique peut être résumée en trois modes. Les formes mineures dites
asymptomatiques ou paucisymptomatiques (fatigue musculaire, lassitude, céphalées) sont
mieux reconnues et plus fréquentes qu'autrefois. Les formes symptomatiques classiques. avec
manifestations rénales et osseuses s'observent toujours. Les formes graves avec hypercalcémie
sévère ou crises aiguës parathyroïdiennes menacent rapidement la vie du patient pris dans un
cercle vicieux hypercalcémie - polyurie, vomissements, troubles de la vigilance-
déshydratation - aggravation de l'hypercalcémie.
II.Hyperparathyroidies secondaire et tertiaire
Elles représentent 20 % des cas, touchant également les deux sexes avec un pic de fréquence
vers 40-50 ans. En règle, la cause est une insuffisance rénale chronique avec hémodialyse
dans 85 % des cas, sans hémodialyse dans 5 à 10 % des cas; les hyperparathyroïdies survenant
après allogreffe rénale sont dites tertiaires et représentent 5 à 10 % des cas. Dans cette
situation, une hyperplasie parathyroïdienne est la conséquence d'une hypocalcémie chronique
liée à l'insuffisance rénale (rôles d'une réduction de synthèse ou de libération de 1-25
cholécalciférol et de l'hyperphosphorémie), ou à quelques affections plus rares (ostéomalacie
par déficit en vitamine D, pseudohypoparathyroidie par déficit de la réponse à la PTH au
niveau du récepteur). L'hypersécrétion de PTH constitue alors une réponse adaptée, mais qui
peut dans certains cas dépasser la résistance à l'action de l'hormone et conduire è une
hypercalcémie.
La prévalence des manifestations osseuses histologiques de cette affection chez les
hémodialyses est élevée (67 % des cas). En dépit de la prévention reposant sur la réduction de
l'absorption digestive de phosphore, la supplémentation en calcium (carbonate de calcium), et
l'apport de vitamine D, une hyperplasie parathyroidienne peut à la longue générer des
douleurs osseuses, un prurit et une hypercalcémie.
La transplantation rénale supprime la stimulation parathyroidienne chronique et entraîne une
involution des glandes. Après allogreffe rénale, environ un tiers des receveurs ont une
hypercalcémie postopératoire, le plus souvent transitoire. Toutefois, elle va persister chez une
minorité d'entre eux et s'accompagner de complications (notamment douleurs et lésions
osseuses, lithiase du greffon, pancréatite). L'indication d'un geste chirurgical sur les glandes
parathyroïdes est posée s'il persiste une hypercalciurie au-delà du 6 ème mois après la greffe
rénale.

B.Chirurgie des parathyroïdes
I.Diagnostic de l'hyperparathyroidie
élévation du calcium total (> 2,6 mmol/l) et du calcium ionisé, de la calciurie, de la
phosphaturie, de l'AMP cyclique néphrogénique, de la 1-84 PTH (au-delà de 60 ng/l),
abaissement de la phosphorémie. Les deux anomalies biologiques principales sont
l'hypercalcémie et l'élévation de la 1-84 PTH. Dans les formes limites on recourt à un test
dynamique reposant sur un apport calcique qui, chez l'individu normal, doit faire baisser le
taux de PTH.
II.Localisation des lésions
Ce n’est pas un moyen de diagnostic d'hyperparathyroïdie et n'a d'autre objet que de guider le
chirurgien. Le meilleur procédé de localisation est l'exploration par un chirurgien expérimenté
(95 à 97 % de succès). Mais l'imagerie prend une place de plus en plus importante dans la
stratégie thérapeutique. Echographie, scintigraphie, scanner, par ordre décroissant de
fréquence d'utilisation, ont une sensibilité allant de 60 à 80 % améliorée par leur association.
Parfois coûteuse et source de perte de temps, leur utilisation est limitée en général à un
examen: échographie ou scintigraphie.
III.Traitement de l'hyperparathyroidie
Il repose sur l'exérèse chirurgicale du tissu hypersecrétant.
- Geste chirurgical
Il comporte cervicotomie horizontale sous AG, l'ouverture de la loge thyroïdienne et
l'exploration méthodique de tous les sites parathyroidiens. La difficulté varie selon la taille des
lésions, leur siège (5 % sont ectopiques), enfin leur nature. On ne peut que schématiser les
gestes réalisés: adénomectomie simple à laquelle certains associent une biopsie avec examen
histologique extemporané d'au moins une des glandes lorsque l'atteinte est monoglandulaire :
la majorité des opérateurs pratiquent une parathyroïdectomie sub-totale (épargnant 60 à 100
mg de tissu aux dépens d'une des quatre glandes), quelques-uns préférant une
parathyroïdectomie totale suivie d'implantation dans un des muscles de l'avant-bras de 60 à 80
mg de glande prélevée et fragmentée lorsque l'atteinte est pluriglandulaire.
Une lésion thyroïdienne dont l'association est fréquente (25 à 30% des hyperparathyroïdies
primaires) sera souvent traitée dans le même temps.
C.Période préopératoire
I.Evaluation préopératoire
Elle a pour but d'apprécier la gravité de la maladie, liée à l'amplitude de l'hypercalcémie et/ou
à sa durée. L'intensité et l'ancienneté des manifestations cliniques d'hyperparathyroi'die sera
relevée. L'examen clinique se focalisera sur:
- la recherche de signes de déshydratation extracellulaire surtout si existent une polyurie, des
vomissements ou nausées, et/ou des troubles de la vigilance ;
- la recherche d'anomalies de la fonction, du rythme ou de la conduction cardiaques,
naturellement aidée d'un électrocardiogramme récent.
Outre la calcémie récente et la phosphorémie, les données biologiques importantes sont:
- la kaliémie : la PTH augmentant la kaliurèse, une hypokaliémie majorant l'hyperexcitabilité
cardiaque, doit être recherchée;
- l'évaluation de la fonction rénale
- la recherche d'une acidose métabolique ou, en cas de vomissements, d'une alcalose
hypochlorémique.
Une laryngoscopie indirecte est systématique dans certains centres. Elle a pour but de détecter
une anomalie de mobilité des cordes vocales et renseigne sur les conditions d'intubation. C'est
un examen simple et peu agressif mais de faible rentabilité.

Plusieurs situations très différentes peuvent se présenter:
- le plus souvent, l'hypercalcémie est modérée, inférieure à 2,8 mmol/1, sans retentissement
rénal ou cardiovasculaire : elle ne pose pas de problèmes particuliers et ne nécessite aucune
préparation spécifique;
- l'hypercalcémie comprise entre 2,8 et 3,5 mmol/1, est symptomatique mais non menaçante;
elle nécessite une surveillance régulière ; la période précédant l'intervention est mise à profit
pour mettre en œuvre une thérapeutique hypocalcémiante (apports hydrosodés importants,
diurétiques, diphosphonates per os, voire calcitonine);
- l'hypercalcémie est sévère, (> à 3,5 mmol/l), s'accompagne de signes d'intolérance
(déshydratation, troubles de la vigilance, hypertension artérielle, QT court), pouvant réaliser
le tableau de la crise aiguë parathyrotoxique ; elle nécessite un traitement médical immédiat
qui ne se conçoit qu'en unité de soins intensifs ;
- l'hyperparathyroïdie de l'insuffisant rénal ou du receveur d'allogreffe rénale: elle requiert la
recherche particulière de pathologie(s) induite(s) par l'insuffisance rénale, notamment
cardiaque; une séance de dialyse la veille et le lendemain de l'intervention doit être prévue; en
cas de transplantation rénale, une pathologie liée aux traitements immunosuppresseurs devra
être recherchée et ce traitement poursuivi ; dans tous les cas, ces sujets souvent anxieux
doivent être rassurés.
II.Préparation à l'intervention des hypercalcémies sévères
Elle constitue une urgence. Toutefois, la place du traitement médical de l'hypercalcémie ne
saurait excéder le délai d'une stabilisation ou de réduction d'une hypercalcémie sévère .
L'intervention est urgente en cas de certitude diagnostique si l'hypercalcémie est
incontrôlable. Dans les autres cas, une fois les examens complémentaires effectués, la date de
l'intervention est fixée dans un délai de 24 à 72 heures en fonction du contrôle de la calcémie.
- Réhydratation et recharge sodée
Elles diminuent la calcémie en corrigeant l'hémoconcentration, augmentent le débit de
filtration glomérulaire et diminuent la réabsorption tubulaire de calcium. L'objectif souhaité
est d'obtenir une diurèse de 3 à 5/24 h. Les apports initiaux de sérum salé isotonique peuvent
être importants, souvent de l'ordre de 3 à 6 litres. Si un doute existe quant à l'aptitude
cardiaque à tolérer cette expansion volémique, une surveillance de la pression veineuse
centrale s'impose. Ce traitement simple et nécessaire suffira souvent pour ramener la calcémie
dans des zones moins menaçantes mais ne la normalisera pas .
- Diurétiques
L'emploi éventuel du furosémide ne se conçoit qu'après une expansion volémique qui doit être
maintenue. Ces diurétiques diminuent la réabsorption calcique au niveau du tube contourné
proximal et de la branche ascendante de l'anse de Mente. L'excrétion calcique sera fonction de
la natriurèse et du débit urinaire. Ce traitement est applicable en cas d'insuffisance rénale à
diurèse conservée, mais son efficacité est diminuée. Il nécessite une surveillance étroite, le
plus souvent la pose d'une sonde vésicale, la compensation des pertes hydroélectrolytiques,
des contrôles réguliers notamment de la kaliémie et de la magnésémie. Ce traitement est très
efficace pour réduire l'hypercalcémie, même s'il ne la normalise que rarement. Ses
inconvénients essentiels sont la nécessité d'une surveillance horaire, l'importance des pertes en
magnésium qui doivent être compensées, et le caractère éphémère de l'efficacité. La calcémie
remontant dès l'arrêt du traitement, ce dernier ne doit être considéré que comme préalable à
une intervention chirurgicale et ne doit pas être prolongé. L'hypomagnésémie tend à inhiber la
sécrétion et les effets de la PTH, facilitant ainsi l'hypocalcémie postopératoire.
- Hémodialyse

L'hémodialyse avec bain appauvri en calcium est très efficace, mais la remontée de la
calcémie est rapide dès la fin de la séance. La dialyse péritonéale est moins efficace. Elle
constitue une bonne solution en cas d'insuffisance rénale oligoanurique, voire en cas
d'insuffisance cardiaque évoluée.
- Autres traitements hypocalcémiants
Leur place est négligeable dans le contexte de l'hypercalcémie de l'hyperparathyroïdie, le
traitement le mieux adapté étant l'intervention chirurgicale.
La thyrocalcitonine diminue la libération osseuse de calcium et la réabsorption calcique au
niveau du tube contourné proximal et de la branche ascendante de l'anse de Henle. Son effet
hypocalcémiant est modeste. Utilisée seule, son efficacité est décevante, mais elle peut être un
traitement d'appoint, en complément des précédents. Les doses utilisées sont de 4-8 UI/kg/j.
Ses avantages sont sa relative rapidité d'action (quelques heures) par rapport aux autres
traitements pharmacologiques et sa bonne tolérance en dehors de possibles urticaire et
nausées.
D. Période opératoire
Les troubles du rythme peropératoires constituent le risque principal de la chirurgie des
hypercalcémies graves. La succinylcholine semble avoir favorisé la survenue d'une fibrillation
ventriculaire dans une observation de malade ayant une hypercalcémie (mais aussi une
insuffisance coronarienne et des digitaliques) . Les doses de curares non dépolarisants
requises pour produire un bloc neuromusculaire à 90 % sont d'environ 25 % plus élevées en
cas d'hypercalcémie mais la pente de la courbe dose-effet et la dose nécessaire au maintien du
bloc sont inchangées . Les halogénés sont bien adaptés à l'entretien d'une anesthésie profonde,
nécessitée par une chirurgie minutieuse et exsangue, et à l'obtention d'un réveil rapide.
Comme toujours en chirurgie cervicale, l'intubation garantit la liberté et la sécurité des voies
aériennes, et l'installation revêt une grande importance: extension modérée de la tête en
position strictement médiane avec billot sous ta ceinture scapulaire et protection des globes
oculaires.
E.Période postopératoire
I.Surveillance postopératoire
Certains auteurs préconisent le contrôle immédiat, en phase de réveil, de la mobilité des
cordes vocales sous laryngoscopie directe. Le risque d'hématome compressif impose
l'inspection de la région cervicale avant d'autoriser la sortie de la salle de réveil.
Un contrôle du bilan phosphocalcique sera effectué à intervalle variable selon le contexte. La
baisse de la calcémie est systématique et attendue car elle traduit le succès de l'intervention.
La calcémie ne s'abaisse qu'après la 6 heure postopératoire pour être minimale vers le 2-3
jour. En cas d'hypercalcémie préopératoire sévère, la surveillance électrocardioscopique doit
donc être maintenue en postopératoire jusqu’à l'abaissement franc de la calcémie. La
phosphorémie remonte rapidement et est normale au 3e jour. Une hypophosphorémie franche
doit être corrigée par des apports en phosphate en cas d'insuffisance cardiaque. Dans la
majorité des cas, les suites sont simples avec ablation de la perfusion et alimentation le
lendemain de l'intervention.
Complications postopératoires
La morbidité de la chirurgie parathyroïdienne est faible. Les lésions récurrentielles et
l'hypocalcémie postopératoire doivent être connues car elles sont une source potentielle de
complications graves.
Hypocalcémie aiguë postopératoire
C'est la complication la plus fréquente, avec une incidence plus élevée en cas
d'hyperparathyroïdie secondaire. Elle est le plus souvent modérée et transitoire.
 6
6
1
/
6
100%