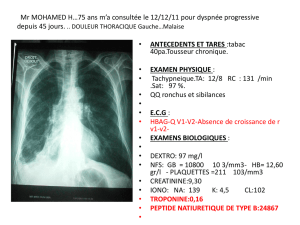
PATHOLOGIES RESTRICTIVES et REEDUCATION

1
PATHOLOGIES RESTRICTIVES et REEDUCATION.
I. Définition du syndrome restrictif.
Le trouble ventilatoire du syndrome restrictif se définit comme une diminution des volumes pulmonaires :
diminution de la CPT et diminution de la CV (une diminution de la CV seule ne permet pas de diagnostiquer le
syndrome restrictif). Il peut toucher le contenant (cage thoracique) mais également le contenu (le poumon) et le
lien (la plèvre).
II. L’épanchement pleural, pleurésie.
1. Rappel.
A. Rappel anatomo – physiologique.
La plèvre est le lien entre le poumon et le thorax. Elle est formée de deux feuillets : pariétal et viscéral (seul le
pariétal est innervé) ce qui explique que la pathologie pleurale est douloureuse. Entre les deux feuillets, la
pression est négative par rapport à la pression atmosphérique qui permet le collage des deux feuillets. On a un
film liquidien entre les deux feuillets qui permet le glissement d’un feuillet par rapport à l’autre et, au niveau de
ce film, on a une tension superficielle qui évite, en station debout, que tout le liquide aille en distal : répartition
homogène de ce film liquidien.
Au niveau de la quantité, en absence de pathologie, il n’est que de quelques mL.
Propriétés de la plèvre :
- Transmission des mouvements aux côtes.
- Pression intra – pleurale.
- Sensibilité.
- Elasticité : permet de moduler l’expiration pulmonaire.
- Epuration grâce à la perméabilité cellulaire.
B. Rappel pathologique.
a. Définition.
L’épanchement pleural est une réaction inflammatoire vasculaire et exsudative, collectée dans la cavité
pleurale mais dont les lésions siègent dans le tissu conjonctif de la plèvre. Une des fonctions du tissu conjonctif
de la plèvre est de distribuer les forces mécaniques de façon régulière à la surface des poumons : elle permet
l’expansion pulmonaire régulière.
L’épanchement pleural aura un retentissement sur la fonction respiratoire :
- sidération des mouvements hémi – thoraciques augmentés par la douleur (pas d’expansion du poumon +
inhibition des mouvements).
- Poumon du côté atteint en position expiratoire.
- Les alvéoles pulmonaires en regard de l’épanchement seront collabées (risque d’atélectasie mais également
risque d’encombrement).
b. Etiologie.
- la plus connue : virale ou bactérienne ou la tuberculose (souvent).
- Cancéreuse, néoplasique (cancer du poumon).
- Choc, traumatisme entraînant une hémorragie.
- Insuffisance cardiaque ou complication de la chirurgie cardiaque.
3 types de pleurésie :
- séro – fibrineuse, généralement bon pronostic car liquide clair, pas purulent, bonne évolution si KR.
- Purulente : liquide épais et va s’organiser, se fibroser très vite. Cause : à pneumocoque, streptocoque,
staphylocoque le plus souvent (origine bactérienne).
- Hémorragique.
c. Evolution.
C’est l’évolution de la réaction inflammatoire qui va moduler l’évolution de la pleurésie. La réaction
inflammatoire va évoluer différemment suivant l’étiologie.
Exemple : pour tuberculose : pleurésie tuberculeuse qui va se caractérisée par un allongement de la réaction
inflammatoire. Plus la phase sera longue et plus la phase de fibrose séquellaire sera importante.

2
Le traitement médical va enrayer la réaction inflammatoire (cause de la pleurésie) mais il ne suffit pas. Le
liquide ne va pas se résorber tout seul : il va subir des ponctions pleurales pour drainer le liquide mais il restera
toujours un peu de liquide. Le liquide va alors se fibroser et former de pachy pleurites : ce sont des lames de
fibroses dues à l’organisation du liquide = symphyses pleurales qui vont bloquer le jeu pleural. Les MK doivent
intervenir avant et on a donc un rôle préventif.
2. Phase 1, liquidienne.
A. Bilan kinésithérapique.
a. Le relaté.
- état civil.
- Avoir le diagnostic médical précis avec la cause de la pleurésie et donc le type de pleurésie (muco
fibrineuse, purulente,…).
- Pathologies associées.
- Traitement médical : quels sont les médicaments intéressants : antibiotiques, est-ce que le patient a des
antalgiques ? a-t-il des muco - régulateurs ?
- Le patient est-il ponctionné ou non ?
- Histoire de la maladie, les circonstances de survenue (depuis combien de temps a-t-il les symptômes).
- Les symptômes : essoufflement, température, douleur en coup de poignard dans le thorax (attitude
antalgique ?).
- Est-ce que la réaction inflammatoire est enrayée ou non ? (plus de température, épanchement pleural ne
s’aggrave pas). Il n’y aura pas de kiné tant que la réaction inflammatoire n’est pas enrayée (sinon, risque
d’aggravation).
- Profession, loisirs, habitât.
- Douleur : depuis combien de temps. Classiquement, elle est inter costale, majorée à la toux, à l’inspiration
profonde, aux changements de position (aggrave l’immobilité du patient).
- La dyspnée : est-il toujours autant essoufflé ou amélioration par rapport au moment de l’entrée à l’hôpital.
- La toux : elle est sèche, quinteuse et irritative. Elle survient à l’inspiration profonde et aux changements de
position. Elle peut être grasse s’il y a un encombrement.
b. L’observé.
- attitude antalgique en inflexion latérale du côté de l’épanchement recroquevillée en chien de fusil du côté
de l’épanchement.
- Expectoration : si le patient a uniquement un épanchement pleural, il n’y aura pas d’expectoration. Il y a
une expectoration s’il y a également une atteinte bronchique associée.
- Type de respiration : si épanchement important, il y a une hypo mobilité de l’hémi thorax du côté atteint.
Elle peut également se voir sur l’hémi coupole diaphragmatique du côté atteint (hypo mobilité).
- Palpation musculaire : contractures ou tension musculaire au niveau des muscles du cou, des fixateurs de
l’omoplate, les spinaux.
- Auscultation : en regard de l’épanchement, on a une abolition complète du BRN. En limite de
l’épanchement, on peut percevoir le frottement pleural (crépitant très fin). On a également une matité à la
percussion du thorax.
- Radio pulmonaire : opacité (blanc à la radio). On a la ligne de Damoiseau : c’est une ligne à concavité
supérieure (en haut et en dedans)
Le cul de sac costo – diaphragmatique est comblé + la ligne de Damoiseau.
Comblement du cul de sac costo – diaphragmatique.
la radio est indispensable pour suivre l’évolution de l’épanchement pleural.

3
c. Le mesuré
- douleur : EVA.
- Dyspnée : EVA + Sadoul (cf TP).
- Fréquence respiratoire qui peut être augmentée.
- Périmètres thoraciques sont diminués : intéressant de prendre la mesure par hémi thorax (hypo mobilité
costale du côté du ruban).
- Gaz du sang : pas souvent de répercution, généralement normaux.
- EFR : on ne fait pas d’EFR tant que le patient a des douleurs. IL met en évidence un trouble restrictif.
d. Diagnostic kinésithérapique.
- déficiences :
douleur inter – costale très importante.
De la mobilité costale et diaphragmatique.
+/- des contractures musculaires.
Attitude antalgique.
Troubles ventilatoires restrictifs.
+/- encombrement associé.
- incapacités :
la marche (dyspnée et douleur).
Changement de position.
- handicap :
social.
Professionnel.
D’occupation.
B. Kinésithérapie.
a. Principes.
- séances courtes et pluri quotidiennes.
- Respecter le seuil douloureux du patient : si le patient a mal : risque de majorer l’épanchement pleural.
- Respecter la fatigue du patient (surtout si cause infectieuse).
- Le patient doit être coopérant.
- Patient régulièrement ponctionné.
b. Objectifs.
- lutter contre la position antalgique.
- Si présent, lutter contre l’encombrement bronchique.
- Mobiliser le liquide et favoriser sa résorption.
- Mobiliser le diaphragme : récupérer le travail physiologique du diaphragme.
- Si contractures : lutter contre les contractures musculaires.
c. Moyens.
- installation du sujet : si le patient est recroquevillé, il doit être assis, le tronc droit, il ne doit pas être penché
du côté de l’épanchement (être sur le côté sain pour mettre le côté atteint en supra – latéral : il entraîne une
expansion pulmonaire, évite la stagnation du liquide à la base, lutte contre la position antalgique), si le
patient est sous antalgiques, et doit voir le médecin.
- « postures » pour mobiliser le liquide : DL côté sain le plus possible, hémi – rotation antérieure du tornc
(bassin fixe) pendant une durée de 15 minutes puis hémi – rotation postérieure (avec un oreiller pour
stabiliser en avant ou en arrière). On alterne les 3 « postures » et la ventilation « normale ». Le DL du côté
sain favorise l’expansion pulmonaire et la compliance thoraco – pulmonaire.
- Massage si contractures musculaires.
- Drainage bronchique si le patient est encombré.
- Respiration abdomino – diaphragmatique : dans un premier temps, on ne va pas travailler en inspiration
maximale mais, par contre, on travaillera en expiration profonde. L’expiration profonde, en plus du jeu
diaphragmatique, va favoriser la résorption du liquide.
Au fur et à mesure, on va aller de plus en plus en inspiration profonde pour ne pas augmenter le
phénomène inflammatoire (guider par la douleur). On fera une inspiration nasale et une expiration buccale.
Les mouvements alternés permettent également de récupérer le jeu pleural = frottement d’un feuillet par
rapport à l’autre donc risque moins important de séquelles pleurales.
L’expiration assure la progression des grosses particules dans les lymphatiques. L’inspiration favorise

4
l’ouverture distale des lymphatiques pour la résorption. On travaillera en position semi – assise, avec un
coussin sous la tête pour relâcher les muscles du cou, on placera un coussin sous les genoux pour relâcher
la sangle abdominale.
3. Phase 2, post liquidienne.
A. Bilan kinésithérapique.
a. Le relaté.
- douleur : diminue en intensité.
- Dyspnée : diminution.
- Toux : diminution.
b. L’observé.
- en principe : pas d’attitude antalgique.
- Type de respiration se symétrise entre la gauche et la droite.
- Auscultation : évolution du BRN : on va le réentendre au fur et à mesure que l’épanchement se résorbe et
les frottements pleuraux apparaissent plus nettement.
- Radio pulmonaire : évolution avec souvent encore un comblement du cul de sac costo – diaphragmatique.
c. Le mesuré.
- même test qu’en phase liquidienne.
- EFR : mise en évidence d’un trouble ventilatoire restrictif avec une amputation prédominante du VRI et de
la CV.
d. Diagnostic kinésithérapique.
DIH : mêmes items avec évolution.
B. Kinésithérapie.
a. Principes.
- rééducation plus intensive.
- Coopération du patient indispensable.
b. Objectifs.
- mobiliser le diaphragme.
- Récupérer la mobilité de l’hémi – thorax du côté atteint et récupérer ainsi le jeu pleural et de la ventilation
alvéolaire sous jacente.
- Récupérer une CV et une CPT normale.
- Lutter contre les contractures musculaires résiduelles.
- Lutter contre l’encombrement résiduel si nécessaire.
c. Moyens.
- massage.
- Respiration abdomino – diaphragmatique : même travail mais on peut également le faire en latérocubitus
de côté de la pleurésie (couché sur ce côté que pour le travail de la mobilité diaphragmatique), travail en
inspiration et en expiration maximale ce qui permet d’avoir la course la plus importante de l’hémi –
coupole diaphragmatique. L’inspiration maximale permet d’ouvrir les culs de sacs costo –
diaphragmatiques (résorption du liquide restant).
- Expansions costales (en progression) cf TP :
En latéral du côté sain avec, en progression, une ouverture progressive de l’hémi – thorax. On fait une
inspiration nasale et une expiration buccale et on lui demande de pousser sur nos mains en gonflant les
côtes (+ résistance pour que le patient sente nos mains). On va également demander des inspirations
maximales (on peut être gêné par la toux et par la douleur) et on va aider à l’expiration maximale. On
peut éventuellement sentir un frottement.
ABD du MS associée à l’inspiration.
Si l’épanchement est plutôt antérieur, on fera une abduction + extension.
Si l’épanchement est plutôt postérieur, on fera une flexion et une abduction.
Coussin sous le grill costal, sous la base des côtes : ouvrir encore plus l’espace thoraco – pulmonaire.
On peut rajouter éventuellement une petit haltère (de 500 g ou 1 kg).
Exercice avec le bâton : le sujet est en décubitus, les bras en antépulsion complète, le MK est à la tête,
il place le bâton au niveau de son bassin. A l’inspiration, le MK recule son bassin ce qui va provoquer

5
une traction au niveau des épaules et on va ravancer en expiration. Si l’atteinte est plus importante
d’un côté, on fera une traction associée à une rotation.
Avec une sangle croisée devant lui, le sujet va, à l’expiration, tirer sur la sangle pour la serrer et donc
l’aider à l’expiration et, à l’inspiration, la sangle va remplacer les mains du MK donc il va pousser
contre la sangle pour faire une expansion costale. Si l’épanchement reste en costal supérieur, on
stimulera en costal supérieur.
Mêmes exercices en position assise et debout.
Espalier : assis du côté opposé par rapport à la pleurésie. Par une abduction complète du MS, il va
attraper l’espalier avec la main du côté de la pleurésie. A l’inspiration, il va tracter et à l’expiration, il
relâche.
- Drainage bronchique (si nécessaire).
- Stretching (cf poly) :
1ier exo : étirement du grand dorsal et des inter costaux.
2ième exercice : étirement des spinaux dorsaux.
- Spirométrie incitative : exercices volumétriques soit en mode inspiratoire avec le Voldyne (on fixe une CV
que le patient doit atteindre en inspirant) ou en mode expiratoire = kiné système : exercice en CV lente (on
fixe une CV en objectif et le patient doit l’atteindre en soufflant le plus lentement possible).
Dans une séance, on passe généralement le 1/3 du temps à travailler sur le diaphragme, 1/3 sur le travail inter
costal et 1/3 de spirométrie incitative.
4. Réentraînement à l’effort.
- sur cyclo ergomètre.
- Exercice de CV forcée : on fixe une CV en objectif et le patient doit l’atteindre en soufflant le plus fort et le
plus vite possible.
C’est une traitement, long, qui va durer entre 4 et 6 mois en fonction de l’étiologie avant d’avoir un poumon
normal. Il n’y a que la KR qui permet de récupérer une fonction pulmonaire normale.
III. L’atélectasie.
Trouble ventilatoire restrictif.
1. Définition.
Il s’agit d’une diminution de volume d’un lobe ou d’un segment par absence de ventilation. Cette absence de
ventilation peut avoir plusieurs causes :
- obstruction bronchique.
- Compression par lésion de voisinage qui va refouler le poumon (exemple : pleurésie, pneumo – thorax).
- Processus cicatriciel (exemple : tuberculose) et rétractile.
C’est un collapsus pulmonaire qui peut être défini comme un état acquis dans lequel une partie du poumon est
vidé d’ une partie du poumon est vidé d’air car les parois alvéolaires sont rapprochées, collabées.
Quand le patient a une atélectasie, il est intéressant de connaître la cause.
Conséquence de l’atélectasie :
- diminution de l’expansion thoracique homolatérale.
- Déséquilibre entre la force d’expansion et la force de rétraction.
2. Bilan.
- diagnostic médical, radiologique en général.
- Auscultation : abolition du BRN en regard de la zone.
- Si atélectasie sur le territoire pulmonaire important, on peut avoir une hypoxémie.
3. Kinésithérapie.
- technique d’expansion pulmonaire : expansion costale.
- EDIC (expansion costale sur la zone à travailler avec spirométrie incitative).
- Si cause = obstruction bronchique : travail en VNI, ventilation abdominale, en DL du côté de l’atélectasie.
- Si cause pleurale : on ne va travailler en DL que controlatéral pour travailler l’expansion.
- Si cause ; on travaillera les deux.
IV. Autres pathologies restrictives.
1. La fibrose pulmonaire.
= fibrose interstitielle diffuse.
 6
6
1
/
6
100%