Le BP Brevet Professionnel de Préparateur en Pharmacie

ANATOMIE ET PHYSIOLOGIE DE L'APPAREIL DIGESTIF
(Le BP Brevet Professionnel de Préparateur en Pharmacie)
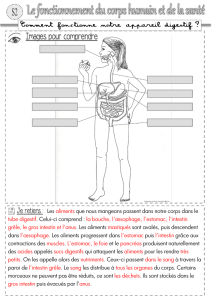
I.ORGANISATION GENERALE DE L'APPAREIL DIGESTIF
L'appareil digestif est formé par l'ensemble des organes qui assurent la transformation des
substances nutritives apportées par l'alimentation afin d'en permettre l'assimilation par les
cellules de l'organisme.
Il présente une série d'organes creux dont l'ensemble constitue le tube digestif et des organes
pleins annexés au tube digestif qui sont les glandes annexes.
La partie abdominale de l'appareil digestif est enveloppée par une séreuse spéciale : le
péritoine.
1.LE TUBE DIGESTIF
Il commence à la bouche et se termine à l'anus.
1.1.LA BOUCHE
C'est une cavité située au-dessous des fosses nasales.
Elle est tapissée par une muqueuse maintenue humide par la salive.
La bouche est limitée :
En haut par la voûte palatineEn bas par le plancher buccal et la langueEn avant par les
lèvresLatéralement par les jouesEn arrière par le voile du palais qui possède un prolongement
conique : la luette
De chaque côté de la luette, il existe 2 replis muqueux : les piliers antérieur et postérieur entre
lesquels reposent les amygdales.
La bouche contient :
Les dentsLa langueLes glandes salivaires
1.1.1.LES DENTS
Ce sont des formations osseuses implantées dans de petites cavités ou alvéoles creusées dans
les rebords des maxillaires supérieur et inférieur.
Elles sont destinées à saisir les aliments, les déchirer, les broyer afin de faciliter l'action des
sucs digestifs.
LES DIFFERENTS TYPES DE DENTITIONLes dents de lait ou temporaires : 20 dents, 10
par mâchoire avec 4 incisives, 2 canines et 4 prémolairesLes dents définitives : 32 dents, 16
par mâchoire avec 4 incisives, 2 canines, 4 prémolaires et 6 molairesSTRUCTURE DES
DENTSLes dents se composent de 3 parties :
L'ivoire : c'est un matériau ayant à peu près la même constitution que le tissu osseuxL'émail :
c'est un matériau dont la résistance est considérableLe cément : il maintient la dent dans les
alvéoles, il est dure et opaqueUne dent comprend :
Une partie visible = couronneUne partie cachée = racineUne partie intermédiaire = collet
1.1.2.LA LANGUE

C'est un organe charnu et mobile qui fait sailli dans la cavité buccale.
Elle comporte des muscles qui lui confèrent sa mobilité et une muqueuse contenant des
récepteurs sensoriels : les papilles ou bourgeons du goût.
Elle joue un rôle dans la mastication, dans la déglutition et dans la phonation.
Son point d'insertion est l'os hyoïde.
1.1.3.LES GLANDES SALIVAIRES
Elles sont annexées à la cavité buccale avec :
Les parotides avec le canal de SténonLes sous-maxillaires avec le canal de
WhartonLes sublinguales avec les canaux de Walther1.2.LE PHARINX
C'est un carrefour aérodigestif.
C'est un conduit musculeux tapissé d'une muqueuse dont la partie inférieure située à l'arrière
du larynx s'ouvre dans l'œsophage.
1.3.L'ŒSOPHAGE
C'est un conduit d'environ 25cm qui se jette dans l'estomac par un orifice appelé le cardia.
STRUCTUREIl est constitué de 4 couches :
Une couche séreuseUne couche musculeuse faite de fibres longitudinales et
circulairesUne couche sous-muqueuse riche en fibres élastiquesUne couche muqueuse à
épithélium stratifié
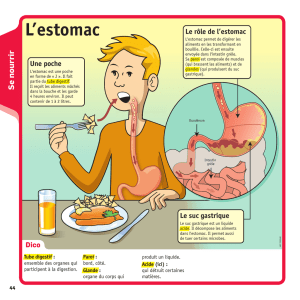
1.4.L'ESTOMAC
C'est une poche digestive interposée entre l'œsophage et l'intestin.
Il est situé dans la partie supérieure de la cavité abdominale en-dessous du diaphragme.
Il comprend 2 grandes parties :
v Une partie supérieure ou segment vertical avec :
L'orifice œsophagien ou cardiaLa portion renflée ou grande tubérositéLe corpsv Une partie
horizontale représentée par l'antre et la petite tubérosité
Ce segment se termine par un orifice qui fait communiquer l'estomac avec le duodénum :
le pylore
STRUCTURELa paroi de l'estomac est formée de 4 couches superposées qui sont de
l'extérieur vers l'intérieur :
Une couche séreuseUne couche musculeuse faite de fibres longitudinales, circulaires et
obliquesUne couche sous-muqueuse faite de tissu conjonctif riche en vaisseaux et en
nerfsUne couche muqueuse contenant de nombreuses glandes qui sécrètent le suc
gastriqueCette muqueuse tapisse la totalité de la cavité de l'estomac. Elle est constituée de
cellules cylindriques et on en distingue 4 types :
Les cellules à mucus qui sécrètent un mucus qui protège la muqueuseLes cellules
pariétales qui sont responsables de la sécrétion de l'acide chlorhydrique et du facteur
intrinsèqueLes cellules principales qui sécrètent des enzymes protéolytiques telles que la
pepsineLescellules endocrines qui sont responsables de la sécrétion de gastrine et de
sérotonine

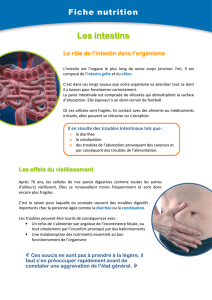
1.5.L'INTESTIN GRELE
C'est un segment du tube digestif qui relie l'estomac au gros intestin (colon).
Il est long d'environ 5m pour un diamètre d'environ 3cm.
1.5.1.STRUCTURE
Une couche séreuseUne couche musculeuse formée de fibres longitudinales en superficie et
de fibres circulaires en profondeurUnecouche sous-muqueuseUne couche
muqueuse présentant des caractères particuliers : elle est hérissée par des replis de hauteur
variable qu'on appelle les valvules conniventes lui donnant à l'œil nu un aspect plisséDe plus,
cette couche muqueuse présente d'autres saillies beaucoup plus petites, visibles au microscope
et qui contiennent des vaisseaux : les villosités intestinales.
Dans les espaces séparant les villosités s'ouvrent les glandes intestinales digestives :
les glandes de Lieberkühn.
La muqueuse est également tapissée d'amas lymphoïdes qui sont les follicules ou corpuscules
lymphatiques (les plaques de Peyer)
1.5.2.LES DIVISIONS DE L'INTESTIN GRELE
L'intestin grêle comporte 2 parties :
v Une partie fixe qui est le duodénum
C'est une portion du tube digestif qui fait suite à l'estomac.
Il commence au pylore et se termine à l'angle duodéno-jéjunal.
Il est long d'environ 25cm et présente dans sa paroi des glandes spéciales, les glandes de
Brunner qui sont des glandes à mucus.
Dans la seconde portion du duodénum, débouchent les canaux excréteurs du pancréas (canaux
de Wirsung et de Santorini) et les voies biliaires (canal cholédoque). Le canal cholédoque et
le canal de Wirsung débouchent sur l'ampoule de Vater.
Ces canaux sont entourés par un sphincter, le sphincter d'Oddi, lui-même constitué de 3
sphincters (le cholédocien, le pancréatique ou de Wirsung et le commun)
v Une partie mobile qui est le jéjuno-iléon
Cette partie commence au niveau de l'angle duodéno-jéjunal et se termine à la valvule iléo-
caecale où elle s'abouche dans le gros intestin.
Elle est repliée dans la cavité abdominale. Elle décrit une série d'anses intestinales : les anses
jéjunales et les anses de l'iléon.
Artificiellement, on divise cette portion mobile en 2 parties, une supérieure qui est le jéjunum,
et une inférieure qui est l'iléon
1.6.LE GROS INTESTIN
Il fait suite à l'intestin grêle et se termine à l'anus.
Il est long d'environ 2m pour un diamètre qui se situe entre 3 et 8cm.
Il dessine un cadre colique autour de l'intestin grêle.
1.6.1.STRUCTURE

On retrouve les 4 couches de l'intestin grêle mais on note l'absence de valvules et de villosités
intestinales.
1.6.2.LES DIVISIONS DU GROS INTESTIN
Il présente différentes parties :
Le caecum qui est un « cul-de-sac » placé dans la fosse iliaque droite. C'est une poche
profonde qui fait suite à l'iléon.Sur sa face interne s'implante l'appendice riche en formations
lymphoïdes et qui est le siège fréquent d'inflammation (appendicite).
Sa localisation se fait au point de McBurney
Le colon ascendantqui monte verticalementLe colon transverse qui traverse la partie
abdominaleLe colon descendant qui descend verticalement dans le flanc gaucheLe colon
iliaqueLe colon sigmoïde ou colon pelvien qui est mobile et qui dessine une boucle dans la
cavité abdominaleLe rectum qui est la portion terminale du tube digestif.Il comprend une
partie haute dilatée, l'ampoule rectale, et une partie basse rétrécie, le canal anal.
Le rectum s'ouvre à l'extérieur par l'anus muni d'un sphincter strié anal
2.LES GLANDES ANNEXES
2.1.LE FOIE
Il est situé dans l'étage le plus élevé de la partie droite de l'abdomen, l'hypocondre droit, et il
déborde dans la région épigastrique.
Il pèse environ 1,5kg.
2.1.1.LA CONFIGURATION EXTERNE
Il présente 3 faces :
Une supérieureUne inférieureUne postérieureLa présence de 3 sillons divise le foie en 4
lobes :
Le lobe droitLe lobe carnéLe lobe gaucheLe lobe de Spiegel
2.1.2.STRUCTURE
Il est constitué par des cellules spéciales ou cellules hépatiques ou hépatocytes, riches en
substance de réserve.
Les cellules hépatiques sont groupées à l'intérieur du foie en formation spéciale : ce sont
les lobules hépatiques.
2.2.LES VOIES BILIAIRES
Une des fonctions du foie est la sécrétion de la bile par les cellules hépatiques.
Cette bile est recueillie par les voies biliaires auxquelles il faut distinguer 2 parties :
2.2.1.LA VOIE BILIAIRE INTRA-HEPATIQUE

Elle recueille la bile sur le lieu même de sa formation.
On distingue :
Les canicules biliaires intra-lobulairesLes canicules biliaires péri-lobulairesA la périphérie du
lobe, on trouve l'espace de Kiernan par où arrive la circulation hépatique et d'où part un petit
conduit biliaire qui véhicule le bile sécrétée par les cellules hépatiques
2.2.2.LES VOIES BILIAIRES EXTRA-HEPATIQUES
LA VOIE BILIAIRE PRINCIPALELes 2 canaux hépatiques droit et gauche forment le canal
hépatique commun.
Celui-ci se réunit au canal cystique provenant de la vésicule biliaire pour former un canal
commun unique, le canal cholédoque.
Ce-dernier traverse le pancréas et s'ouvre dans la seconde portion du duodénum au niveau de
l'ampoule de Vater par un orifice commun avec le canal excréteur du pancréas qui est le canal
de Wirsung.
Cet orifice est entouré par un sphincter lisse qui est le sphincter d'Oddi.
LA VOIE BILIAIRE ACCESSOIREElle est constituée par un réservoir branché en dérivation
sur la voie biliaire principale : c'est la vésicule biliaire.
La bile s'y accumule dans l'intervalle des digestions et s'évacue par un canal excréteur :
le canal cystique.
2.3.LE PANCREAS
C'est une glande allongée de droite à gauche qui mesure 15cm de long et qui pèse environ
70g.
Il est de couleur rosé et on distingue de droite à gauche 3 segments :
v La tête qui est la partie le plus volumineuse, entourée par le duodénum
v Le corps qui est la partie centrale
v La queue qui est située en arrière de l'estomac et qui se termine près de la rate
STRUCTUREIl est constitué de 2 sortes d'éléments :
v Des cellules à sécrétion exocrine
Elles sont groupées pour former des lobules pancréatiques. Elles déversent leurs sécrétions
dans les canaux excréteurs.
Les canaux se réunissent pour former le canal principal ou de Wirsung et un canal accessoire
ou de Santorini. Ces deux canaux débouchent dans le duodénum.
Le produit de sécrétion est le suc pancréatique
v Des cellules à sécrétion endocrine
Elles déversent directement le produit de leur sécrétion dans le sang.
Ces cellules sont groupées en îlots de Langerhans.
On différencie 2 types de cellules différentes :
Les cellules α ou cellules A qui sécrètent le glucagonLes cellules β ou cellules B qui sécrètent
l'insuline
3.LE PERITOINE
Il entoure l'ensemble des viscères digestifs. C'est une séreuse.
Il comprend 2 feuillets, le pariétal, tapissant la face profonde de la paroi abdominale, et
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
 29
29
 30
30
 31
31
 32
32
 33
33
 34
34
 35
35
 36
36
 37
37
 38
38
1
/
38
100%