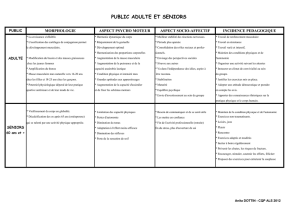
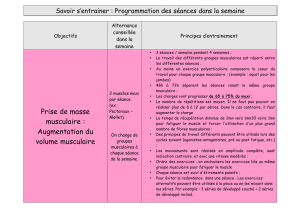
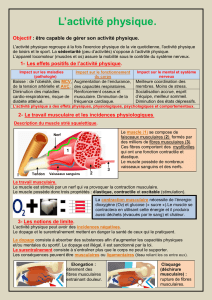
Les myopathies du sujet âgé

©2003 Successful Aging Database
La structure comme la fonction des muscles squelettiques sont profondément modifiées lors du
vieillissement. La masse musculaire diminue, du fait de la raréfaction des fibres de type II, tout comme
la force musculaire. Ces modifications se majorent lors de phénomènes inflammatoires intercurrents,
musculaires ou non.
Les myopathies du sujet âgé forment un groupe hétérogène de maladies rares comprennant les
myopathies endocriniennes, les myopathies médicamenteuses et les myosites, ces dernières restant
exceptionnelles. Cependant plusieurs maladies peuvent avoir une présentation musculaire prédominante
sans être pour autant des myopathies.
LE VIEILLISSEMENT MUSCULAIRE
La diminution de la masse maigre avec l’âge concerne essentiellement le muscle strié, dont la perte
progressive est dénommée sarcopénie. C’est un phénomène universel chez les mammifères. Ces
modifications sont majorées lors des différentes pathologies pouvant interférer avec le vieillissement
normal.
- Physiologie. Les fibres musculaires sont des assemblages de myofibrilles, elles mêmes composées
d’unités contractiles, les sarcomères. Il existe deux types de fibres : - les fibres de type I ou fibres lentes
caractérisées par leur métabolisme de type oxydatif et présentant un contenu élevé en mitochondries leur
permettant de résister à la fatigue ; - les fibres de type II ou fibres rapides, au métabolisme glucolytique,
qui sont puissantes mais peu endurantes. La plupart des muscles sont mixtes et comprennent une
proportion équivalente de fibres I et II.
Les protéines myofibrillaires sont la myosine et l’actine. Comme toutes les protéines, elles sont
renouvelées en permanence. La masse protéique musculaire résulte ainsi d’un équilibre entre protéolyse
et protéosynthèse. Ces deux phénomènes sont finement régulés par les substrats azotés (acides aminés)
et énergétiques, les hormones anabolisantes (insuline, facteurs de croissance), les hormones
catabolisantes (glucocorticoïdes, glucagon) et enfin par les cytokines comme le Tumor Necrosis Factor
(TNF) et les interleukines (IL1, IL6), qui ont une action catabolisante musculaire. En règle générale, les
fibres de type III sont plus sensibles aux stimuli que les fibres de type I. Les fibres de type II sont les
plus touchées par le vieillissement.
- La sarcopénie, conséquence du vieillissement sur le muscle, se manifeste chez l’homme à partir de
l’âge de 30 ans. La masse musculaire représente 45 % du poids du corps entre 20 et 30 ans et 27 % à 70
ans. Plus tardive chez la femme, la sarcopénie touche l’ensemble de la musculature, mais la réduction de
taille peut varier selon les muscles. La perte de tissu contractile correspond principalement à une
réduction du nombre et du diamètre des fibres, et touche principalement les fibres de type II. Ces
modifications de la taille et de la composition des muscles peuvent expliquer l’évolution de la force
musculaire avec l’âge qui est maximale entre 20 et 30 ans et diminue de 12 à 15 % par décennie jusqu’à
80 ans.
- L’absence d’utilisation des muscles est un facteur important d’altération de la masse musculaire.
Les myopathies du
sujet âgé
Mise au point
Sophie Moulias
Hôpital Européen Georges Pompidou, Paris

L’immobilisation et la diminution progressive des efforts participent à une désafférentation
proprioceptive, engendrant un cercle vicieux, qui aboutit au syndrome “ lit-fauteuil ”. Un grand nombre
de sujets âgés n’ont pas d’autre cause apparente d’incapacité que l’immobilité elle-même.
L’immobilisation au domicile, souvent entretenue par les aides, est souvent poursuivie à l’hôpital ou en
institution.
La sarcopénie s’installe progressivement. Elle résulte du vieillissement, de la réduction d’activité
physique et de la modification des apports alimentaires avec l’âge. La fonte musculaire est par contre
brutale lors de situations inflammatoires aiguës avec hypercatabolisme azoté majeur. Ce phénomène est
sous la dépendance des hormones catabolisantes (glucocorticoïdes) et des cytokines. Ces dernières
réduisent la protéosynthèse (TNF, IL1) et stimulent la protéolyse (TNF, IL6). Tout état inflammatoire
aigu comme une infection, une fracture ou une intervention chirurgicale, ou bien chronique élève les
cytokines inflammatoires et accélère la sarcopénie à tout âge.
METHODES D’EVALUATION DE LA MASSE MUSCULAIRE
- La fonction musculaire globale peut être évaluée par plusieurs méthodes. La dynamométrie permet
d’évaluer la force musculaire et la fatigabilité. L’épreuve de Tinetti permet une analyse de l’équilibre
cinétique et statique au cours de diverses situations de la vie quotidienne. Les patients qui ne sont pas
capables de tenir 5 secondes en station unipodale présentent un risque de chutes élevé.
L’électromyogramme et la biopsie sont peu pratiqués.
- Les méthodes d’évaluation de la masse musculaire sont validées pour un état normal d’hydratation.
Elles évaluent la masse grasse et calculent la masse maigre en soustrayant la masse grasse du poids
corporel. Ces méthodes sont : la mesure de la densité dans l’eau qui est la référence actuelle, la méthode
de l’eau totale marquée, la densitométrie biphotonique, l’imagerie comme le scanner ou l’ IRM, et
l’impédancemétrie.
L’absorptiométrie et l’échographie musculaire sont des moyens simples, non invasifs et peu onéreux, en
cours de validation dans le vieillissement musculaire. Il n’existe pas de test biologique spécifique
évaluant le fonctionnement et le vieillissement musculaire.
Seule l’anthropométrie peut être facilement utilisée en routine au lit du patient, mais elle est
d’interprétation difficile en cas de rétention d’eau et dépend de l’expérience de l’observateur.
CONSEQUENCES DU VIEILLISSEMENT MUSCULAIRE
Les conséquences de la baisse de la fonction musculaire sont multiples, les plus fréquentes étant les
chutes et la phobie de la marche. La sarcopénie agirait, à travers une modification des forces musculaires
exercées sur l’os, sur la résistance de ce dernier, accélérant l’ostéopénie et le risque fracturaire. Par
ailleurs lors de la chute, l’impact osseux est d’autant plus important que la masse musculaire est faible et
le coussin adipeux réduit.
Les conséquences de la sarcopénie sont également respiratoires, veineuses, neurologiques et
psychologiques. Ainsi on observe une baisse d'efficience du diaphragme, une altération du retour
veineux et une désafférentation proprioceptive. Enfin, le muscle assure aussi une fonction de réserve en
acides aminés et en glucose, en particulier lors des situations d’agression métabolique (infections,
interventions chirurgicales).
LES POSSIBILITES D’INTERVENTION SUR LA SARCOPENIE
- Le muscle étant composé de cellules ne se renouvelant pas, toute perte musculaire est définitive.
Cependant, les myocytes peuvent s’hypertrophier notamment sous l'effet de l'exercice, ce qui peut
accroître la masse musculaire. Un entraînement physique doit être conduit en endurance ou contre-
résistance. Les effets sur la masse musculaire sont limités, mais l’amélioration de l’endurance participe à
celle des performances globales. Un entraînement de la force, contre une résistance, a un effet bénéfique
sur la fonction musculaire quel que soit l’âge.
- Souvent la ration en acides aminés est insuffisante chez les sujets âgés. Ceci peut être dû à une
©2003 Successful Aging Database

insuffisance d’apport. Le besoin énergétique global des sujets âgés est d’environ 30 à 35 kcal/kg/j dont
15% de protides, soit 1g de protéines par kilo de poids et par jour.
- Chez la femme, le traitement œstrogénique substitutif ne modifie pas la masse maigre. La
déhydroépiandrostérone n’a pas montré d’effet dans la sarcopénie. Il en est de même pour l’hormone de
croissance et le Growth Releasing Factor. En l’absence d’étude validée, il n’est pas possible de proposer
actuellement un traitement à visée anabolisante.
LES MYOPATHIES ENDOCRINIENNES
- L’hyperthyroïdie est la première cause de myopathie endocrinienne chez le sujet âgé. Elle survient le
plus souvent sur un nodule thyroïdien toxique ou sur un goitre multinodulaire toxique. Dans 60 à 80 %
des cas, l’examen clinique retrouve une faiblesse musculaire proximale. Les CPK sont la plupart du
temps normales, de même que la biopsie musculaire. Le diagnostic se fait sur le dosage de la TSH
ultrasensible qui est effondré, tandis que celui de la T4 libre est augmenté. Une TSH isolément basse,
sans augmentation de la T4, doit faire suspecter avant tout une hyperthyroïdie frustre. Ces signes
musculaires régressent habituellement en 2 à 3 mois de traitement.
- Les hypothyroïdies frustres sont fréquentes chez le sujet âgé. Il s’agit le plus souvent d’une thyroïdite
auto-immune, avec infiltration lymphocytaire de la thyroïde et présence d’anticorps antithyroïdiens anti-
microsomiaux et anti-thyroglobuline circulants. La deuxième cause est médicamenteuse. Elles
concernent 15 % des patients recevant du lithium et 4 à 20 % de ceux recevant de l’amiodarone. Les
hypothyroïdies du vieillard sont souvent paucisymptomatiques et atypiques, avec des symptômes
souvent cardiaques ou neuropsychiatriques. Parfois l’hypothyroïdie peut entraîner une perte de poids
avec malnutrition, ou encore une myopathie avec élévation du taux de CPK. Le diagnostic est fondé sur
l’augmentation du taux plasmatique de la TSH, associé à une diminution du taux de T4. Les signes
musculaires régressent avec le traitement substitutif.
- Les anomalies du métabolisme calcique comprennent l’hyperparathyroïdie qui peut être révélée par
un tableau musculaire associant une fatigabilité à l’effort et des myalgies. Le déficit moteur est modéré
ou absent, mais il existe parfois une amyotrophie importante. D’autres manifestations peuvent être
associées comme des troubles de déglutition, des fasciculations de la langue et des modifications de la
voix. Les CPK et la biopsie musculaire sont normales. L’ostéomalacie par carence d’apport en vitamine
D ou anomalie de son métabolisme peut induire une myopathie superposable.
- Les autres myopathies endocriniennes du sujet âgé sont moins fréquentes. Un diabète sévère mal
équilibré peut parfois favoriser la survenue d’infarctus musculaires, principalement aux membres
inférieurs. L’évolution est résolutive en plusieurs semaines. L’atteinte quadricipitale amyotrophiante et
déficitaire est d’origine neuropathique. Les situations d’hypercorticismes s’accompagnent de façon
constante d’un déficit proximal symétrique, prédominant à la ceinture pelvienne avec amyotrophie. Les
CPK sont normales, l’électromyogramme est de type “ myogène ”. Cette myopathie est régressive en
quelques mois après correction de l’hypercorticisme. L’insuffisance surrénalienne primaire, appelée
maladie d’Addison, s’accompagne d’une myopathie dans 20 à 40 % des cas. Elle est responsable d’une
fatigabilité musculaire et de crampes. Les troubles ioniques (hyponatrémie, hyperkaliémie) jouent
probablement un rôle dans la physiopathologie de la myopathie. Les CPK, l’électromyogramme et la
biopsie musculaire sont normaux. L’acromégalie, enfin, peut se compliquer d’une atteinte musculaire,
avec faiblesse et fatigabilité insidieuse des ceintures dans 50 % des cas. Dans ce cas, les CPK sont
normales.
LES MYOPATHIES MEDICAMENTEUSES
De nombreux médicaments peuvent être à l’origine de myopathies chez le sujet âgé, comme les
corticoïdes, la colchicine, la L-Dopa, les statines ou la pénicilline. Leur responsabilité doit toujours être
évoquée devant un patient souffrant de troubles musculaires et leur association doit être évitée chez le
sujet âgé.
LES MYOPATHIES INFLAMMATOIRES
©2003 Successful Aging Database

Parmi les myosites, trois groupes peuvent être distingués selon les aspects cliniques et histo-chimiques :
les polymyosites, les dermatomyosites et les myosites à inclusion. Elles ont en commun une atteinte
inflammatoire dysimmunitaire des muscles striés.
- Les polymyosites sont des connectivites rares, touchant préférentiellement les femmes adultes et se
rencontrant exceptionnellement chez le sujet âgé. Dans ce cas, il s’agit le plus souvent d’un phénomène
para-néoplasique. La myosite précède l’apparition du cancer dans 70 % des cas. Le délai entre la
découverte des deux affections est inférieur à un an. Le cancer colique est à évoquer en priorité, mais il
peut aussi s’agir d’un cancer mammaire, utérin, ovarien, bronchique ou prostatique. De nombreux
médicaments peuvent également déclencher des polymyosites. Le tableau clinique comprend une
faiblesse musculaire, variable d’un sujet à l’autre, pouvant aller jusqu’à la paralysie flasque. Le déficit
moteur est de type myogène, bilatéral, symétrique, non sélectif et prédominant en proximal. Des troubles
de la déglutition peuvent être observés, signant une atteinte pharyngée. Les myalgies peuvent être au
premier plan. Des arthralgies inflammatoires oligo-articulaires, des troubles du rythme ou de la
conduction peuvent apparaître ainsi qu’une pneumopathie interstitielle diffuse. Biologiquement il existe
un syndrome inflammatoire avec élévation des enzymes musculaires et de nombreux auto-anticorps non
spécifiques sont positifs. Le diagnostic se fait par la biopsie chirurgicale d’un muscle touché, qui montre
des foyers de nécrose focale, des foyers de régénération des fibres musculaires à différents stades, des
infiltrats inflammatoires mononucléés avec prédominance de lymphocytes T CD8+ et de macrophages.
Le traitement repose sur la corticothérapie à forte dose et sur les immunosuppresseurs en deuxième
intention, en association avec le traitement du cancer.
- Les dermatomyosites sont également très rares chez les sujets âgés, et le plus souvent associées à une
pathologie cancéreuse. Leurs traitements et leurs pronostics sont comparables.
Cliniquement les manifestations cutanées peuvent précéder la myosite. Il s’agit essentiellement d’un
érythro-œdème, photosensible, prédominant sur les zones découvertes. L’érythème orbitaire en lunette
est typique et l’érythème périunguéal, douloureux à la pression est très évocateur.
- Le syndrome de chevauchement repose sur l’association d’une polymyosite ou d’une
dermatomyosite avec une collagénose. Il représente 10 à 20 % des myosites. Les principales affections
rencontrées sont le syndrome de Sjögren, les thyroïdites, la polyarthrite rhumatoïde et le lupus
érythémateux disséminé.
- Les myosites à inclusion sont extrêmement rares, elles touchent le plus souvent l’homme de plus de
50 ans. Cliniquement, le déficit moteur est de type myogène, prédominant en proximal, touchant les
ceintures scapulaire et pelvienne ainsi que les muscles cervicaux. Typiquement, un déficit proximal et
distal d’emblée apparaît, associé à une atrophie musculaire progressive insidieuse, bilatérale, souvent
asymétrique. Le caractère asymétrique et l’atteinte de certains muscles peuvent être évocateurs comme
l’atteinte du muscle tibial antérieur, du quadriceps, des fléchisseurs du poignet et des doigts, des
palmaires, des biceps et triceps. Ce déficit peut s’accompagner de myalgies et de dysphagie dans 15 à 20
% des cas, principalement dans les formes tardives. Les CPK sont normales ou modérément augmentées
et le syndrome inflammatoire souvent absent (70 % des cas). L’électromyogramme montre un tracé
myogène, plus rarement mixte. Le diagnostic se fait par mise en évidence de lésions spécifiques sur la
biopsie : des vacuoles à granulations éosinophiles sont observées dans le cytoplasme des cellules
musculaires. Actuellement aucun traitement n’a fait preuve de son efficacité dans cette pathologie. Son
issue est fatale après une évolution progressive d’une dizaine d’années.
LES MANIFESTATIONS MUSCULAIRES DE MALADIES NON MUSCULAIRES
- Les sujets âgés présentent fréquemment des myalgies lors d’une infection associant classiquement
des céphalées, des arthralgies et des myalgies diffuses. Il peut s’agir d’infections bactériennes comme la
tuberculose, parasitaires comme la toxoplasme, ou encore virales. L’intensité de ces myalgies ne semble
pas dépendante de l’hypercatabolisme avec amyotrophie rapide observée lors de ces infections. Il peut
s’agir d’un véritable tableau de polymyosite.
- La sarcoïdose touche peu le sujet âgé. C’est une granulomatose tuberculoïde généralisée d’étiologie
inconnue, touchant principalement le poumon. Elle comprend une atteinte des muscles squelettiques
dans 10 à 25 % des cas sous forme aiguë ou chronique, souvent proximale et symétrique. Les formes
©2003 Successful Aging Database

amyotrophiques et celles avec polymyosite sont exceptionnelles. Les granulomes musculaires sont
présents chez 25 à 70 % des patients. L’atteinte musculaire semble plus fréquente chez les femmes,
principalement après la ménopause. Le diagnostic repose sur la biopsie musculaire.
- La pseudo-polyarthrite rhizomélique est d’observation plus fréquente en gériatrie. C’est une atteinte
inflammatoire de la synoviale des articulations des ceintures. Elle se caractérise par des douleurs des
ceintures d’installation progressive et de rythme inflammatoire. Cette pathologie peut se présenter chez
le sujet âgé sous la forme de myalgies intenses associées à une altération de l’état général. Ces signes
régressent sous corticothérapie.
- La myasthénie est une affection auto-immune, caractérisée par une fatigue anormale avec des déficits
moteurs provoqués et majorés par l’effort, rétrocédant au repos et touchant principalement les muscles
innervés par les nerfs crâniens. Elle traduit un blocage des récepteurs cholinergiques de la membrane
post-synaptique motrice au niveau de la jonction neuro-musculaire. Le diagnostic s’établit sur la
clinique, la présence d’un bloc neuro-musculaire post-synaptique sur l’électromyogramme et la présence
d’anticorps circulants anti-récepteur de l’acétylcholine et anti-muscle strié (90%). La recherche d’un
thymome doit être systématique. Chez le sujet âgé, la maladie peut prendre l’aspect d’une dépression,
d’un accident ischémique transitoire, voire d’une simulation. Un déficit oculomoteur, une dysphonie,
des troubles de la déglutition peuvent être observés, seuls ou associés, ainsi qu’une paralysie des
membres à prédominance rhizomélique, sans systématisation, ni abolition des réflexes ostéo-tendineux.
L’évolution et le traitement sont les mêmes chez le sujet âgé et l’adulte plus jeune.
CONCLUSION
La sarcopénie est une manifestation constante au cours du vieillissement. Elle résulte notamment de la
diminution des apports alimentaires et de la réduction de l’activité physique. Elle est fortement aggravée
par tous les événements pathologiques, tout particulièrement inflammatoires. Les maladies musculaires
de la personne âgée sont relativement rares. Une perte d’efficience musculaire peut jouer de façon sévère
sur l’autonomie des sujets. Cette déficience est cependant en partie réversible, quel que soit l’âge de la
personne, sous l’effet de l’entraînement physique et d’apports protéinés réguliers. Chez toute personne
âgée, maintenir ses capacités musculaires, c’est maintenir ses capacités d’autonomie et sa forme
physique et mentale.
REFERENCES
1. Dutta C., Hadley E.C. The signifiance of sarcopenia in old age. J of Gerontol Series A 1995 ;
50A : 713-17
2. Belmin J., Chassagne Ph. et al. In Gérontologie pour le praticien. Eds Masson. 2003
3. Eymard B. Myopathies endocriniennes. In Traité de Médecine Interne. Godeau P., Herson S.,
Piette J.C. Eds Flammarion 1996.
4. Chérin P. Recognition and management of myositis. Drugs.1997 ; 54 : 39-49.
5. Evoli A., Batocchi A.P., Minisci C., Di Schino C., Tonali P. clinical characteristics and prognosis
of myasthenia gravis in older people. J Am Geriatr Soc. 2000 ; 48 : 1442-1448
Mf 24-2003
©2003 Successful Aging Database
1
/
5
100%