2 - Prev des fausses routes en EHPAD

1
Prévention des fausses routes en EHPAD
S. Hermabessière
Introduction :
Les troubles de la déglutition représentent une problématique importante chez les patients
âgés, plus fréquente en institution qu’à domicile. De nombreux résidents, admis dans un
contexte de dépendance et/ou de pathologies favorisant les troubles de la déglutition, feront
des fausses routes au cours ou à distance des repas. 40 à 50% des patients ayant présenté un
AVC ont des troubles de la déglutition. Chez les patients présentant un test de déglutition
perturbé, le risque d’institutionnalisation et de décès à trois mois est significativement
augmenté. Les pneumopathies d’inhalation sont également trois fois plus nombreuses en
maison de retraite qu’en ville.
Définitions :
La déglutition est le résultat complexe et coordonné d’activités volontaires et réflexes. La
fausse route correspond au passage de liquide ou d’aliments dans les voies aériennes
supérieures. Elle se traduit cliniquement par de nombreux signes plus ou moins bruyants. Ces
derniers concernent la déglutition (toux récurrente, gêne pour avaler, fuites alimentaires,
bavage, reflux d’aliments par le nez, sensations de blocages, fausses routes évidentes,
dyspnée, mastication perturbée avec stase buccale, modification de la voix au repas,
raclements de gorge), l’alimentation (allongement de la durée du repas, réduction de la prise
alimentaire, aliments délaissés, faim résiduelle, peur de boire ou de s’alimenter exprimée,
perturbation du geste alimentaire) ou l’état général du patient (asthénie, perte de poids,
déshydratation, modifications respiratoires au cours du repas, pneumopathies récidivantes,
épisodes fébriles inexpliqués, encombrement bronchique chronique, mauvais état bucco-
dentaire).
Le vieillissement physiologique entraine une altération de certains processus permettant une
déglutition de bonne qualité. On parle de « presbyphagie ». Il s’agit de la conséquence
d’altérations de fonctions (cognitives, motrices, respiratoires, sensorielles…) associées à des
altérations des structures (atrophie, perte de tonus ou d’élasticité…). On décrit deux grands
temps de déglutition : le temps oral et le temps pharyngo-laryngé. Au niveau du temps oral,
l’avancé en âge provoque une perte de force au niveau des muscles des joues et des lèvres, ce
qui va perturber la constitution du bol alimentaire. Des perturbations du flux salivaire
d’origine iatrogène ainsi qu’un mauvais état bucco-dentaire vont encore aggraver ces
anomalies. Au niveau du temps pharyngo-laryngé, il existe une diminution du péristaltisme
pharyngé ainsi que de l’élévation laryngée associée à un retard de déclenchement pharyngé et
de fermeture glottique. S’y associent une perturbation de la synchronisation avec la
respiration et des troubles de la motricité de l’œsophage (avec hypertonie du sphincter
supérieur de l’oesophage). Les personnes âgées déglutissent donc plus lentement.
Conséquences cliniques et psychologiques :
Ces anomalies de la déglutition et de la protection des voies aériennes vont avoir différentes
conséquences sur le plan clinique dont la plus fréquente est la pneumopathie d’inhalation.
Cette dernière se développe à partir de l’inhalation de germes colonisant l’oropharynx.
Environ la moitié des adultes en bonne santé inhale des petites quantités de sécrétions
oropharyngées pendant leur sommeil. L’avancée en âge n’augmente pas en soi ce risque. En
revanche, les pathologies dont la fréquence augmente avec l’âge vont favoriser les fausses
routes. Si les défenses immunitaires sont affaiblies ou si la quantité de germes est importante,

2
une pneumopathie va alors compliquer l’inhalation. Le nombre de pneumopathies augmente
avec l’âge ; il est 6 fois supérieur au-delà de 75 ans par rapport aux personnes de moins de 60
ans. La mortalité qui en découle augmente elle aussi avec l’âge.
L’inhalation est un facteur de
sévérité et de mauvais pronostic dans un contexte de pneumopathie.
Les fausses routes à répétition vont également favoriser la survenue d’une dénutrition qui va
elle-même favoriser le déficit des fonctions immunitaires faisant rentrer le patient dans un
cercle vicieux d’infections à répétition.
Au-delà des répercussions sur l’état de santé, ces troubles vont avoir des conséquences
d’ordre psycho-social qu’il faudra prendre en compte dans la prise en charge du résident et de
son entourage. Le moment du repas est souvent un moment privilégié avec les proches. Sa
« perturbation » peut retentir de façon importante sur les relations de ces derniers avec le
patient mais également avec les soignants. Par ailleurs, le patient présentant des fausses routes
à répétition peut développer une anxiété importante lors des repas.
Evaluation :
L’évaluation clinique au lit du malade peut se faire grâce à des tests à l’eau (pure puis gélifiée
si problème, par exemple 90ml) ou à l’alimentation mixée. De façon plus détaillée, le
maintien en bouche, l’élévation laryngée, la qualité de la voix et la survenue de toux après la
déglutition vont être évalués. Une consultation dans un service spécialisé peut permettre
d’évaluer le patient de façon complète et d’obtenir des conseils personnalisés, adaptés aux
troubles. La sensibilité et spécificité d’un examen clinique approfondi aurait une bonne
sensibilité et spécificité (70-80% environ).
L’examen paraclinique de référence est la vidéofluoroscopie, de réalisation difficile chez les
personnes âgées. Elle permet de déterminer la physiopathologie du trouble et de situer
précisément son niveau anatomique.
Etiologies et mesures préventives adaptées :
Les étiologies des troubles de la déglutition chez les résidents sont diverses et certaines
d’entre elles sont accessibles à une prise en charge pluridisciplinaire.
Les maladies neuro-dégénératives et les accidents vasculaires cérébraux sont fréquemment
responsables de troubles de la déglutition à des degrés de gravité plus ou moins sévères. Etant
donnée la forte proportion de ces pathologies dans la population des EHPAD et USLD, la
connaissance de cette problématique et des soins qu’elles nécessitent apparaît indispensable.
D’autres affections somatiques neuro-musculaires, ORL, psychiatriques, respiratoires ou
rachidiennes, peuvent favoriser les fausses routes. Des pathologies aigues comme une
infection ou une déshydratation, survenant dans un contexte de polypathologie chronique,
peuvent également jouer le rôle de facteur précipitant.
Le mauvais état bucco-dentaire est un problème essentiel à prendre en compte. Ce dernier
peut entrainer des troubles de la constitution du bol alimentaire mais également de grandes
difficultés de déglutition en cas d’absence de calage dento-dentaire (édentement, prothèses
dentaires non adaptées…). La mauvaise trophicité, la persistance de restes radiculaires ou de
dents envahies par le tartre ou cariées vont favoriser la prolifération de germes qui seront
inhalés en grande quantité en cas de fausse route. Tous ces éléments conduisent donc à
recommander des soins d’hygiène bucco-dentaire quotidiens ainsi que des soins par un
dentiste au moins une fois par an. Ce dernier adaptera les prothèses dentaires afin de restaurer
un bon calage et permettre une alimentation dans de bonnes conditions. Dans le cas de
prothèses tenant mal, de la colle peut être utilisée afin de les fixer. Une hydratation sera
assurée avant l’alimentation en cas de xérostomie.

3
Un autre point très important à prendre en compte en cas de survenue de fausses routes, est le
traitement médicamenteux du patient. Au-delà de 65 ans, les prescriptions médicamenteuses
sont souvent nombreuses et les interactions fréquentes. Les psychotropes, souvent utilisés
chez les patients institutionnalisés étant donné la forte proportion de patients déments et/ou
psychiatriques dans cette population, aggravent les modifications de déglutition décrites ci-
dessus. D’autres traitements peuvent également avoir un effet délétère comme les anti-
histaminiques ou les anticholinergiques. Les antagonistes des récepteurs H2 et les inhibiteurs
de la pompe à protons doivent également être évités car ils favorisent la colonisation par des
germes pathogènes en augmentant le ph gastrique. La révision de l’ordonnance doit donc se
faire en pensant à ce risque de fausse route que ce soit en préventif chez une personne à risque
ou après un premier épisode. Une adaptation de la galénique peut également être nécessaire
dans ce contexte.
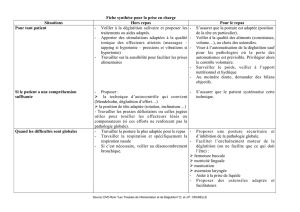
L’environnement est bien sûr essentiel pour un repas pris sereinement et correctement. Il doit
être calme, évitant toute distraction ou facteur de stress (téléviseur éteint ++). Les soignants
doivent être particulièrement vigilants au bon positionnement du patient et peuvent faire appel
en cas de besoin à l’aide d’un ergothérapeute. Le patient doit être installé confortablement, le
bassin en position neutre et les pieds calés. Une flexion antérieure de tête est proposée aux
patients à risque. Le soignant se place face au patient et à sa hauteur pour éviter qu’il ne lève
la tête. Le patient ne devra pas être recouché dans la demi-heure qui suit le repas.
L’utilisation de matériel adapté est également utile : petite cuillère pour l’alimentation, verre à
découpe nasale (115 ml) pour la boisson, autre matériel ergonomique spécifique selon les
pathologies…. Le verre « canard » est à proscrire en raison de l’extension cervicale qu’il
provoque.
La texture de l’alimentation, la quantité absorbée et l’apport calorique doivent être adaptés en
fonction des troubles et de leur retentissement. L’aide de l’orthophoniste et de la diététicienne
sera sollicitée pour ces adaptations. Le soignant vérifiera toujours l’absence d’aliment
persistant dans la bouche à la fin du repas. La sonde de gastrostomie n’est pas la réponse
adaptée aux troubles de déglutition chez les patients présentant une démence évoluée
puisqu’elle n’apporte pas de bénéfice en terme de morbi-mortalité et qu’elle expose
également au risque d’infections pulmonaires à répétition. Elle peut en revanche être discutée
dans le cadre des AVC ou lorsqu’une amélioration de la pathologie causale est à prévoir.
Même si la preuve de l’efficacité de ces mesures préventives reste à démontrer par des études
cliniques contrôlées et randomisées, ces mesures restent la première ligne de prise en charge
des patients à risque et de prévention des récidives.
Lorsque cela est possible, une rééducation par un orthophoniste ou un kinésithérapeute formé
doit bien sûr être envisagée. Elle est cependant souvent difficile chez des personnes âgées
présentant pour la plupart une grande fatigabilité, des troubles attentionnels voire des troubles
praxiques.
Dans l’urgence :
En cas d’urgence vitale, la manœuvre de Heimlich est recommandée. Elle n’est pas toujours
simple à réaliser chez les personnes âgées institutionnalisées. Une alternative a été proposée
par Blain et al. Celle-ci consiste à placer le patient sur une table sur le ventre, les bras et la
tête pendants et à exercer des claques sur le dos. Cette manœuvre empirique a été réalisée par
une infirmière d’EHPAD à plusieurs reprises après échec de la manœuvre d’Heimlich et lui a
permis de sauver plusieurs patients en état de choc après une fausse route.
Lorsque cela est possible (cadre hospitalier surtout), une aspiration doit être disponible
rapidement pour les patients à risque.
Conclusion :

4
La prévention des fausses routes est une problématique courante de soins dans les structures
accueillant des personnes âgées malades. La prise en charge des troubles de la déglutition est
un travail pluridisciplinaire. Elle nécessite une observation et une réflexion en équipe sur la
prise en charge de chaque patient. Chaque intervenant va ensuite participer au plan de soin
dans son domaine de compétence. Cette prise en charge doit également, lorsque cela est
possible, inclure les familles. Ces dernières souffrent généralement beaucoup de cette
perturbation du temps du repas de leurs proches. Elles doivent être informées et peuvent
souvent être éduquées aux mesures préventives pour garder leur place dans le partage des
repas.
Références :
- Cours du Dr V. Woisard Diplôme Inter-Universitaire de« Déglutition » UPS Toulouse
III. Unités de la voix et de la déglutition. Service ORL et CCF. Hôpital Larrey, CHU
Toulouse.
- Groupe SFAP/SFGG " soins palliatifs et gériatrie " Aide à la prise en charge. Fiche
pratique sur les troubles de la déglutition chez le sujet âgé en situation palliative. Juin
2007.
- Marik PE, Kaplan D. Aspiration pneumonia and dysphagia in the elderly. Chest. 2003
Jul;124(1):328-36. Review.
- Thomas DR Hard to swallow: management of dysphagia in nursing home residents. J
Am Med Dir Assoc. 2008 Sep;9(7):455-8. Epub 2008 Jul 31.
- Blain H, Bonnafous M, Grovalet N, Jonquet O, David M. The table maneuver: a
procedure used with success in four cases of unconscious choking older subjects. Am
J Med. 2010 Dec;123(12):1150.e7-9. Epub 2010 Oct 1.
- Tube Feeding in Patients With Advanced Dementia. A Review of the Evidence.
Thomas E. Finucane; Colleen Christmas; Cathy Travis. JAMA.1999;282:1365-1370.
1
/
4
100%