rachis - IFPVPS

1
LA POLYARTHRITE RHUMATOIDE
I – DEFINITION
Atteinte articulaire bilatérale et symétrique, d’évolution chronique, destructive et
déformante.
Le plus fréquent des rhumatismes inflammatoires chroniques de l’adulte (2 % de la
population).
Appartient au groupe des connectivites (ou collagénoses)
Surtout âge adulte : 35 à 45 ans (PR avant 15 ans = polyarthrite chronique juvénile ou
infantile).
3 femmes / 1 homme.
II – ETIOLOGIE
Maladie auto-immune (anticorps fabriqués contre les antigènes de son propre organisme).
Cause inconnue de ce dérèglement immunitaire.
Facteur génétique (Groupe leucocytaire HLA DR4 présent dans 60 %
contre 12 % chez les témoins ; 6 fois plus de risque pour la famille d’un
malade).
Rôle du stress ? (vive émotion).
Théorie virale ? (virus Epstein-Barr de la mononucléose infectieuse).
III - PATHOGENIE
Le facteur rhumatoïde, qui est un anticorps fabriqué par des cellules de la synoviale, se fixe
sur un antigène pour former un complexe-immun. On le retrouve dans le liquide synovial et le
sang.
Ce complexe-immun déclenche une réaction inflammatoire avec arrivée des globules
blancs. Ceux-ci libèrent leurs enzymes qui vont détruire l'articulation.

2
IV – CLINIQUE
1/ Au début
Douleur articulaire inflammatoire, d’installation progressive.
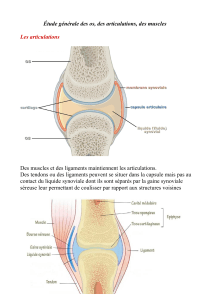
Topographie évocatrice (fig 1) :
Mains : IPP et MCP (interphalangiennes proximales et métacarpo-
phalangiennes) mais pas les IPD (interphalangiennes distales).
Poignets, avant-pieds (métatarso-phalangiennes).
L’évolution se fait par poussées inflammatoires récidivantes, entrecoupées de rémissions.
A chaque poussée, exacerbation de l’inflammation des articulations déjà atteintes et
extension à d’autres articulations.
Importance de faire le diagnostic à ce stade, car c’est là que le traitement sera le plus efficace
pour ralentir voire stabiliser la maladie.
2/ phase d’état
Avec l’évolution, les destructions articulaires s’aggravent et les déformations articulaires
apparaissent :
mains : déviation des doigts en dehors (« coup de vent cubital »)
déformation des doigts (« en col de cygne », « en
boutonnière », « en maillet », « pouce en Z ») fig 1
pieds : affaissement de la voûte plantaire, désaxation et rétraction
des orteils « en griffe », hallux-valgus (aspect d’avant-pied
triangulaire), avec des durillons sur les zones d’appui.
autres articulations : coudes, épaules, genoux, hanches … (toutes les
articulations peuvent être touchées).
rachis et sacro-iliaques non touchés, sauf le rachis cervical supérieur :
luxation atloïdo-axoïdienne (risque de tétraplégie par compression
médullaire)
A ce tableau de polyarthrite, s’associe :
L’altération de l’état général (baisse de l’Appétit, Asthénie,
Amaigrissement) et amyotrophie par immobilité.
Nodosités sous-cutanées indolores, les « nodules rhumatoïdes »
(inconstants, coudes ++) et ténosynovites (inflammation des gaines des
tendons fléchisseurs et extenseurs de la main), évoluant parfois jusqu’à la
rupture tendineuse.
Parfois adénopathies et splénomégalie.
Rares atteintes viscérales (yeux, reins, poumons …).

3
V – EXAMENS PARACLINIQUES
1/ Radiologie (fig 2,3 et 4)
Au début : radio normale ou déminéralisation des extrémités osseuses (épiphyses).
Puis apparaissent des signes de destruction :
Cartilagineuse : pincement global de l’interligne.
Osseuse : géodes, encoches, érosions.
Puis images de télescopage, désaxation, subluxation, avec disparition de l’interligne mais
pas d’ostéophytes.
2/ Biologie
Syndrome inflammatoire non spécifique (augmentation de la VS, augmentation de la
CRP, augmentation des plaquettes …).
Latex-Waaler Rose (LWR) :
Positif dans 80 % (sensibilité)
Mais pas spécifique (peut être positif dans d’autres connectivites, en cas de
cirrhose, et même chez 10 % des sujets sains après 65 ans).
Anticorps anti-kératine : spécifiques, confirment le diagnostic si positifs (mais moins
sensibles que LWR).
3/ Ponction articulaire
Liquide de type inflammatoire.
4/ Biopsie synoviale
Parfois réalisée, notamment quand il y a un doute diagnostic avec un LWR négatif.
Aspect évocateur mais non spécifique : multiplication et hypertrophie des franges
synoviales qui sont infiltrées par des globules blancs.
VI – TRAITEMENT
Pas de traitement radical car étiologie non connue.
Intérêt d’un diagnostic précoce de la maladie pour débuter rapidement un traitement qui sera
plus efficace.
3 buts : - calmer la douleur et diminuer l’inflammation : traitement symptomatique.
- limiter l’évolution de la maladie : traitement de fond.
- limiter ou corriger les déformations et destructions articulaires :
kinésithérapie, orthèses, chirurgie.

4
1/ Traitement symptomatique
repos (toujours utile quand poussée inflammatoire)
antalgiques classiques.
Aspirine et AINS (contre-indiqués si ulcères gastro-duodénaux).
Corticoïdes : très efficaces, mais nombreuses complications qui doivent en limiter la
prescription (ulcères, HTA, diabète, ostéoporose, insuffisance surrénale).
- Plutôt en bolus IV pour les cures courtes.
- Si traitement au long cours, jamais de fortes doses (< 10 mg/j), réservé aux
formes évolutives et dans l’attente de l’efficacité du traitement de fond.
2/ Traitement de fond
Quel qu’il soit, le médicament n’aura pas d’effet symptomatique. Son délai d’action sera
long (2 à 5 mois), son efficacité inconstante (40 % d’échec) et ses effets secondaires
fréquents.
Les antipaludéens de synthèse (PLAQUENIL). Souvent en première
intention si forme modérée. Surveillance ophtalmo.
Les sels d’or (ALLOCHRYSINE en IM). Souvent si forme agressive.
Surveillance sanguine et rénale.
Autres : D. Pénicillamine (TROLEVOL), METHOTREXATE (anti-
cancéreux mais ici à faibles doses)
Récemment, les anti TNFalpha (Tumor nécrosis Factor) : REMICADE
très efficace (80 % pour PR). Nouvelles molécules anti-inflammatoires,
agissant sur des cibles très précises (le TNF). En perfusion une fois tous les
deux mois. Peu de toxicité. Mais coût très élevé (1200 euros par mois). Peu
disponible à l’hôpital. Actuellement dans le cadre d’études randomisées.
3/ Traitements locaux
Kinésithérapie (éviter enraidissements, rétractions, amyotrophie).
Orthèses de repos amovibles.
Synoviorthèses : injection dans l’articulation d’un produit chimique ou radio-actif qui bloque
la prolifération synoviale.
Chirurgie : synovectomie, prothèses articulaires …

5
_
1
/
5
100%