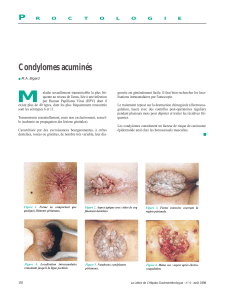
Lésions génitales externes à HPV

Bilan et prise en charge des condylomes acuminés génitaux
externes (CAGE) en pratique quotidienne
Prévalence et histoire naturelle des condylomes acuminés génitaux
La fréquence des condylomes ano-génitaux ne cesse d’augmenter.
Aux États-Unis, le nombre de nouveaux cas par an est estimé entre 500 000 et
1 million. Près de 1 % des personnes sexuellement actives de 18 à 49 ans sont affec-
tées par des condylomes acuminés. Cela représente environ 240 000 consultations par
an et le coût de la prise en charge aux États-Unis est évalué à 3,8 billions de dollars.
La prévalence des condylomes acuminés est plus élevée dans certaines populations,
notamment celles qui consultent dans les cliniques de MST (fig. 1). Les données pro-
venant de ces cliniques indiquent que l’incidence des CAG varie de 4 à 13 %. L’affection
concerne à la fois l’homme et la femme.
En France, les chiffres varient de 0,25 à 0,3 %. Ils représentent la première cause
de MST (Maladies Sexuellement Transmissibles) en Europe et aux États-Unis. Une
étude française, effectuée en l’an 2000 auprès de médecins généralistes du réseau
« Sentinelles » (étude prospective sur cinq mois) a montré que le nombre annuel
d’épisodes de condylomes acuminés externes (CAE) en médecine générale était de
23 000 dont 15 000 diagnostics de nouveaux cas. La même année, une enquête « un
Lésions génitales externes à HPV

190 Infections à papillomavirus
Fig. 1 - Condylomes acuminés. Fréquence du premier diagnostic en Grande-Bretagne.
jour donné » menée auprès de dermatologues libéraux français avait estimé à 100 000
le nombre de consultations pour CAE (dont 47 000 nouveaux cas). Ces estimations,
qui ne tiennent pas compte des gynécologues et autres spécialistes, ont permis d’es-
timer l’incidence des CAE à 107 nouveaux cas pour 100 000 habitants.
La régression spontanée des CAG est évaluée à environ 20 %. Cinquante pour
cent restent stables et 30 % ont un risque d’extension et de progression à d’autres
sites anogénitaux. La période d’incubation est difficile à définir. Certaines affections
demeurent latentes ou subcliniques, d’autres peuvent n’apparaître que des mois, voire
des années, après l’acquisition du virus. Les patients ayant été en contact pour la pre-
mière fois avec des HPV de type 6 ou 11, à la suite d’une exposition sexuelle avec un
nouveau partenaire, développent généralement des lésions visibles après 2 à 8 mois
en moyenne (fig. 2).
Mode de transmission
L’infection génitale à HPV est transmise prioritairement par contact sexuel. Les mi-
cro-abrasions de l’épithélium de surface, qui se produisent le plus souvent lors des
rapports sexuels,permettent aux virions de traverser sans difficulté son épaisseur pour
atteindre les cellules de la couche basale où elles entraînent leur premier effet cyto-
pathogène. La transmission par contact sexuel est avant tout génitale. Elle peut être
anale lors des rapports anaux chez les homosexuels, ou orale lors des rapports buc-
cogénitaux chez les patients immunodéprimés.
La transmission par auto-inoculation de l’ADN des HPV d’un site cutané non
génital (les doigts) a été rapportée notamment chez les patients (enfants ou adultes)
qui ont des pratiques d’attouchement anal. Les HPV de type 1 et 2 implantés dans
des verrues digitales sont capables de provoquer des CAG.

Une transmission des HPV de type 6-11 par une surface souillée aux muqueuses
génitales externes a été retrouvée. Le linge souillé ou des instruments contaminés par
le virus peuvent transmettre l’ADN viral et provoquer des lésions génitales.
La transmission materno-fœtale des HPV de type 6-11 a également été rappor-
tée. Cette transmission s’effectue le plus souvent lors du passage du nouveau-né à tra-
vers la filière génitale de la mère présentant des CAG cervicovaginaux ou
vulvopérinéaux. La transmission in utero est rarement décrite. Cette transmission des
HPV 6-11 de la mère au nouveau-né peut entraîner une pathologie exceptionnelle
mais gravissime appelée papillomatose pharyngée du nouveau-né. Cette affection est
très rare et ne concerne qu’un enfant sur 1 500 infectés par HPV.
Généralités sur la prise en charge
Le diagnostic des condylomes acuminés génitaux (CAG) externes typiques étant avant
tout clinique, leur traitement doit être précédé d’un interrogatoire précis. Afin de
rechercher des facteurs favorisants et des lésions associées, ce diagnostic clinique
génito-urinaire doit être complété par un frottis, un bilan MST et une coloscopie
systématique.
Avant la prise en charge, l’interrogatoire s’attachera notamment à mettre en évi-
dence le mode de transmission (2 à 8 mois avant l’apparition des lésions) – nouveau
partenaire, sauna, jacuzzi, linge échangé, verrues cutanées, etc. – et à rechercher des
Lésions génitales externes à HPV 191
Fig. 2 - Histoire naturelle de l’infection HPV à bas risque.

facteurs favorisants tels que grossesse, homosexualité, déficit immunitaire, ou mala-
die auto-immune.
L’examen clinique précis permet de préciser la topographie des CAG externes
(pouvant être isolés, confluents, étendus), leur extension (intra-anale, vulvopérinéale,
col, vagin), leurs caractéristiques selon le mode évolutif des lésions (« frais », résis-
tants, récurrents, anciens), et leur association aux néoplasies intra-épithéliales ou NIE
(au niveau du col, vagin, vulve, anus) (tableau I).
Les résultats d’une enquête française, portant sur la prise en charge des CAG ex-
ternes réalisée en décembre 2000 par les laboratoires 3M Santé, montrent que le frot-
tis est effectué dans 79 % des cas et la colposcopie dans 68 %. La coloscopie doit en
effet être faite systématiquement avec des biopsies dirigées en cas de CIN, de lésions
du vagin, d’anomalies péri- ou endo-anales ou de lésion acuminée du canal anal chez
la femme de plus de 40 ans.
Les CAG sont généralement induits par les papillomavirus (HPV) dits « à bas
risque », les types 6 ou 11 qui sont rarement associés aux lésions tumorales. À l’in-
verse, les HPV à haut risque, comme les HPV 16 ou 18, sont des agents étiologiques
et indépendants des tumeurs du tractus du bas appareil génital.
Symptomatologie des condylomes acuminés
Les CAG sont généralement asymptomatiques. Des manifestations atypiques telles
qu’irritation, prurit, leucorrhées, hématurie, métrorragies post-coïtales peuvent être
évoquées par les patients. Parfois des CAG sont révélés sur le col ou le vagin après un
frottis de dépistage. Leur découverte doit s’accompagner de la réalisation d’un bilan
192 Infections à papillomavirus
Tableau I - Condylomes acuminés génitaux externes (CAGE). Les questions à se poser avant
la prise en charge.
1. Topographie : versant cutané ou muqueux
• Isolés
• Confluents
• Étendus
2. Extension
• Intra-anale
• Vulvopérinéale
• Col, vagin
3. Caractéristiques
• « Frais»
• Résistants
• Récurrents
• Anciens
4. Association aux néoplasies intraépithéliales (NIE)
• Col, vagin, vulve, anus
• Synchrone, métachrome

MST complet avec sérologies VIH et syphilitiques, prélèvement mycobactériologique
vaginal avec recherche de chlamydiae et mycoplasmes chez la femme, prélèvement
urétral avec recherche de gonocoques et de chlamydiae chez l’homme ou mieux, re-
cherche de chlamydiae par PCR sur les urines du premier jet.
Chez la femme, la présence d’une candidose vulvovaginale concomitante à la dé-
couverte des condylomes est fréquente. Elle est souvent responsable du prurit attri-
bué parfois aux condylomes eux-mêmes. Un traitement antimycosique local
immédiat est nécessaire avant toute réalisation d’investigations locorégionales et avant
tout traitement.
Dès le premier contact avec le patient, l’histoire naturelle de l’infection à PVH
sera expliquée avec notamment sa durée d’incubation très variable (quelques se-
maines à plusieurs mois) ; l’examen du (ou des) partenaire(s) sera proposé ; des
conseils de prévention seront donnés avec conseils de rapports protégés jusqu’à éli-
mination des lésions et précisions sur l’inefficacité des préservatifs en cas de lésions
siégeant sur des zones non protégeables (pubis, grandes lèvres) ; enfin, un abord psy-
chologique sera proposé et un calendrier de soins et de surveillance établi d’un com-
mun accord.
Les CAG peuvent présenter des formes particulières dans certaines circonstances.
Ainsi, les immunodéprimés (patients HIV positifs, sous immunosuppresseurs ou pré-
sentant une maladie auto-immune), les homosexuels masculins, les femmes enceintes
(avec une prise en charge adaptée compte tenu du risque de transmission des virus
HPV 6-11 au nouveau-né) peuvent être concernés pas des condylomatoses anogéni-
tales extensives. Les enfants et les adolescents peuvent également être affectés par des
CAG. Avant d’envisager une contamination par abus sexuel, il convient de prendre
en compte le risque d’auto-inoculation par des verrues digitales, par une surface
souillée ou de la mère au nouveau-né au moment de l’accouchement.
Diagnostic et bilan
Le préalable indispensable avant toute démarche thérapeutique est la réalisation d’un
examen génital complet à la recherche d’autres localisations de lésions induites par
les PVH (PapillomaVirus Humains). En effet, l’infection à PVH est souvent multi-
centrique. Les examens pourront être guidés par la topographie des condylomes :
– chez la femme, examen au speculum et frottis systématiques ; colposcopie en cas
d’anomalies évocatrices au frottis ; anuscopie en cas de condylomes péri-anaux ;
– chez l’homme, uréthroscopie en cas de condylomes péri-méatiques dont la base
d’implantation n’est pas visible ; anuscopie en cas de condylomes péri-anaux et sys-
tématique chez les patients homosexuels.
La majorité des CAG est mise en évidence lors de l’examen clinique. Parfois, une
application d’acide acétique à 3 ou 5 % peut être utile pour mieux évaluer les lésions
du tractus génital inférieur et anal lors de la colposcopie. Ce test à l’acide acétique
peut aider à pratiquer des biopsies dirigées notamment au niveau du col, du vagin,
et de quelques sites des lésions intra-anales. La sérologie HPV et le typage viral sont
en général peu informatifs voire inutiles. Le bilan clinique doit comporter le dépis-
Lésions génitales externes à HPV 193
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
1
/
22
100%