Téléchargez le PDF - Revue Médicale Suisse

diabète
WWWREVMEDCH
er juin
1097
Insuline et antidiabétiques oraux
comment les associer dans la pratique
ambulatoire?
Le diabète de type 2 (DT2) est une maladie métabolique com
plexe et évolutive qui touche plus de 400 millions d’individus dans
le monde. Pour maintenir le contrôle métabolique et limiter la
survenue des complications, les soignants doivent adapter régu
lièrement le traitement. Le passage à l’insuline est une alterna
tive thérapeutique essentielle et inéluctable chez le quart des dia
bétiques helvètes. Compte tenu de la mise sur le marché de nou
veaux antidiabétiques oraux (ADO), d’analogues injectables du
GLP1 et de la diversité des insulines basales, les choix thérapeu
tiques se sont démultipliés. Le but de cet article est de revoir les
indications relatives à l’introduction de l’insuline et comment
l’associer aux différents antidiabétiques.
Insulin and oral antidiabetes drugs : how associate
these treatments in ambulatory care ?
Type 2 diabetes mellitus is a complex and progressive metabolic
disease involving more than 400 millions of people worldwide. The
treatments need to be constantly managed to maintain appropriate
glycemic control and avoiding complications. There is a wide variety
of therapeutic option including oral antidiabetes drugs or new insu-
lin on the market. The initiation of insulin treatment seems a man-
datory step for a large panel of patients. Therefore, it is important
to know the indications to initiate insulin treatment and the best
way to associate it with antidiabetes drugs.
INTRODUCTION
Le diabète de type 2 (DT2) est caractérisé par une insulino-ré-
sistance et une altération de la fonction endocrine du pan-
créas.1 Malgré les nombreux progrès réalisés dans la compré-
hension du diabète, le clinicien a pour tout reflet du déclin
fonctionnel des cellules pancréatiques bêta, l’élévation des
glycémies et de l’hémoglobine glyquée (HbA1c), sous un trai-
tement bien conduit.
Le clinicien face au patient avec un DT2 est régulièrement
confronté à des situations durant lesquelles il s’interroge sur
l’opportunité d’adapter le traitement. En effet, l’hyperglycémie
est dans la plupart des cas transitoire, asymptomatique et sans
conséquence clinique immédiate, en lien avec un écart de ré-
gime, une maladie intercurrente ou toute situation clinique
influençant les besoins en insuline. Lorsque l’hyperglycémie
est persistante (glycémies >15 mmol/l pendant 48 heures ou
plus) et symptomatique, il convient de s’alarmer. Les manifes-
tations cliniques classiques sont la polyurie, la polydipsie, la
soif et la perte de poids. Elles doivent être considérées comme
alarmantes. Les recommandations (European Association for
the Study of Diabetes et American Diabetes Association) men-
tionnent la sévérité de l’hyperglycémie, notamment une valeur
>18,5 mmol/l et l’HbA1c >11,5% comme autres indicateurs de
mise à l’insuline. Ces trois indicateurs (red flags) sont criti-
quables, notamment en cas d’ingestion récente d’aliment ou
de boissons sucrées, mais utiles. A l’inverse, l’indication à l’in-
suline est urgente et stricte lorsque l’hyperglycémie s’accom-
pagne d’une cétonémie significative (>1,2 mmol/l) qui traduit
une insulinopénie et la synthèse de corps cétonique.
En l’absence de traitement efficace pour lutter contre la dé-
gradation de la fonction endocrine du pancréas, celle du con-
trôle métabolique reste inexorable. Cet état de fait, les contre-
indications relatives à l’emploi des antidiabétiques et proba-
blement l’allongement de la durée de vie des patients contribuent
au fait qu’aujourd’hui 25% des Helvètes souffrant d’un DT2
sont traités par insuline.
DÉFINIR LA RIGUEUR DU CONTRÔLE GLYCÉMIQUE
Lors de l’instauration d’un traitement contre le diabète et
particulièrement avec l’insuline, il convient de définir des
cibles thérapeutiques et de les signifier au patient. Idéalement,
l’HbA1c devrait être inférieure à 7%, sans hypoglycémie, afin
de limiter la survenue et la progression des complications micro
et macrovasculaires.1 Néanmoins, l’approche individualisée
constitue aujourd’hui la pierre angulaire de la prise en charge
du diabète et l’HbA1c cible sera relevée en cas de risque d’hypo-
glycémie, d’âge avancé, de troubles cognitifs ou de comorbidités
sévères (insuffisance rénale ou hépatique, alcoolisme, atteinte
cardiaque, troubles psychiatriques).1,2 Elle est unanimement
approuvée depuis la parution de résultats décevants sur la mor-
talité cardiovasculaire de plusieurs études interventionnelles
randomisées qui avaient préconisé des cibles d’HbA1c proches
de la normale (ACCORD, ADVANCE, VADT). L’étude ACCORD
a permis d’observer que les patients dont l’HbA1c se situait entre
7 et 7,9% avaient une mortalité et un taux d’hypoglycémie in-
férieurs à ceux qui avaient atteint la cible (HbA1c <6%).1,3
Dans la pratique, il est encore fréquent d’observer, malgré un
déséquilibre glycémique chronique et l’apparition de compli-
Drs NATACHA ABBET a, GIACOMO GASTALDIb et Pr JACQUES PHILIPPEb
Rev Med Suisse 2016 ; 12 : 1097-100
a Service de médecine interne générale, b Service de diabétologie et endocrinologie,
HUG, 1211 Genève 14
25_28_39267.indd 1097 26.05.16 11:06

REVUE MÉDICALE SUISSE
WWW.REVMED.CH
1er juin 2016
1098
cations, une introduction tardive de l’insuline. Cette inertie
clinique se calcule d’ailleurs en années, la moyenne étant de
cinq ans.4,5 Les raisons de ce retard seraient l’existence de
craintes partagées des patients et des cliniciens vis-à-vis des
effets secondaires de l’insulinothérapie (injections, autocon-
trôles, hypoglycémies et gain de poids).4 De fait, le moment
opportun pour l’introduction de l’insuline reste débattu. Cer-
tains auteurs défendent une instauration précoce de l’insuline
car elle aurait un impact bénéfique sur la fonction de cellules
bêta, la progression de la maladie (résistance à l’insuline) et la
prévention des dommages d’organe.1,5-7 D’autres persistent à
voir les effets secondaires métaboliques, le risque d’hypogly-
cémie et son coût. Ce dernier pourrait même être responsable
du manque d’adhésion thérapeutique observé dans les pays
occidentaux.1
En pratique, l’instauration de l’insuline, à un dosage adapté,
permet dans tous les cas une résolution rapide des symp-
tômes. Si la situation ou les moyens incitent à retarder l’intro-
duction (absence de symptômes, manque de temps, de com-
pétence, de disponibilité d’enseignement, etc.), il n’est pas
erroné de s’accorder un sursis et de poursuivre les antidiabé-
tiques. En revanche, il convient de réévaluer la situation dans
un délai qui devrait se compter en semaines et non en années.
Enfin, il est important de ne pas considérer le traitement d’in-
suline comme systématiquement définitif chez le patient avec
un DT2 et de penser à son interruption si le dosage est infé-
rieur à 0,2 Ui/kg ou si son introduction était consécutive à
une maladie intercurrente.
Dans tous les cas, le passage à l’insuline nécessite un ensei-
gnement dédié et individualisé sur le diabète. Il vise à favori-
ser la compréhension de la maladie et du traitement, vérifier
les aspects techniques (injections, autocontrôles, etc.) et la
gestion de l’hypoglycémie, ce qui demande à être revu pé-
riodiquement. Pour adapter l’insuline, la réalisation d’auto-
contrôles quotidiens réguliers est essentielle et la tenue d’un
carnet à glycémie vivement recommandée.
TRAITEMENTS D’INSULINE BASALE
Une fois que la décision de mise à l’insuline est prise, chez les
patients avec un DT2, il est indiqué d’instaurer une insuline
lente seule (figure 1).1,6 Elle peut être débutée, sans risque
d’hypoglycémie, à 0,2 Ui/kg/jour et progressivement aug-
men tée (+10% tous les deux à trois jours) en se basant sur la
glycémie à jeun du matin. Il existe trois catégories d’insuline
basale: les analogues semi-lents, les lents et les ultra-lents.
Les insulines rapides sans couverture basale sont à éviter car
elles favorisent les hypoglycémies et n’ont aucune efficacité
sur la glycé mie à jeun. L’adjonction d’une insuline rapide à une
insuline basale est parfois nécessaire, mais après un enseigne-
ment dédié de même que pour les insulines mixées compte
tenu du risque d’hypoglycémie.1,6
Analogues semilents
L’insuline NPH (Neutral Protamine Hagedorn) est une insuline
semi-lente dont la durée d’action varie entre dix et seize heures.
Elle s’administre 2x/jour après avoir été mise en solution (mé-
lange laiteux et homogène); en répartissant le dosage (deux
tiers le matin et un tiers au coucher) pour couvrir les apports
alimentaires des repas.1 La NPH est le traitement de choix si
les besoins en insuline diffèrent entre le jour et la nuit comme
lors d’alimentation entérale nocturne (injection unique le
soir) ou avec une corticothérapie (injection unique le matin).
Analogues lents
Il existe deux types d’analogues lents: l’insuline glargine U100
et la détémir. La première a une durée d’action de 20-24 heu res
et est prescrite habituellement 1 x/jour.6 En cas de besoins
élevés en insuline ou de diabète instable, une répartition de la
dose en deux injections peut s’avérer plus efficace.1 Elle a
comme avantage sur la NPH d’induire moins d’hypoglycémies,
notamment nocturnes.1,6 Il existe depuis peu un générique
de l’insuline glargine qui a démontré sa bioéquivalence lors
d’essais cliniques (Abasaglar).
L’insuline détémir s’administre 2 x/jour. Elle est plus stable que
la NPH avec un taux d’hypoglycémies superposable à celui de
l’insuline glargine, mais une prise de poids moindre (<1 kg).1,6
Analogues ultralents
L’insuline déglutec est un analogue ultra-lent. Sa durée d’action
est de 42 heures avec une faible variabilité d’action. Elle doit
être injectée une fois par jour, mais le temps séparant deux in-
jections peut varier entre 8 et 36 heures sans affecter son ac-
tion. Cette flexibilité est utile lors de voyage ou d’horaires irré-
guliers.1 Les patients doivent être informés que l’état d’équi-
libre est obtenu après trois jours et, qu’en cas d’hypoglycémie
sévère, ils ne doivent pas administrer la dose d’insuline sui-
vante et diminuer de 20 à 30% la dose d’après.
L’insuline glargine U300 est une insuline basale de nouvelle
génération qui a des propriétés proches de l’insuline dégludec.
Sa flexibilité est moindre (± 3 heures) entre les deux injections
journalières mais permet de réduire la survenue des hypogly-
cémies nocturnes et diurnes par rapport à la glargine U100.8
Lors du passage d’une insuline lente ou semi-lente à un ana-
logue ultra-lent, il convient d’être particulièrement prudent
fig 1 Sécrétion physiologique d’insuline
et schéma d’insuline basale
A. Sécrétion physiologique d’insuline ; B. Schéma basal (bleu : lente ou ultra-lente
et orange semi-lente).
(Selon réf.14).
8 h 12 h 20 h
A
B
25_28_39267.indd 1098 26.05.16 11:06

diabète
WWWREVMEDCH
er juin
1099
en vérifiant que la pharmacodynamique et le dosage vont cor-
respondre (exemple: 26 Ui de glargine 1x/jour sont équivalents
à 13 Ui de NPH 2 x/jour). L’éventualité d’un surdosage en in-
suline doit être envisagée régulièrement et dans tous les cas
lorsque la dose d’insuline dépasse 1 Ui/kg (dose moyenne
d’insuline dans le DT2: 0,6 Ui/kg/jour) et qu’une nouvelle
insuline va être introduite. Par soucis de simplification, la
glargine U100, la NPH et l’insuline dégludec peuvent être
considérées comme équipotentes. Pour l’insuline détémir, il
est fréquent d’avoir à augmenter le dosage de 15 à 20% et de
10% pour la glargine U300. Au vu du risque lié à un surdosage,
la prudence et la simplicité font qu’en cas de changement
d’insuline, il est raisonnable de diminuer le dosage de 20%
chez les patients traités par moins de 1 Ui/kg et de réduire
ce dosage de 50% chez ceux traités avec un dosage >1 Ui/kg
(tableau 1).
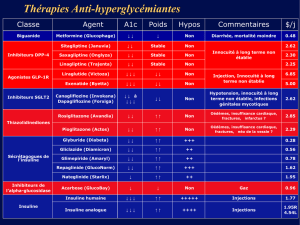
ASPECT PRATIQUE LORS DE L’ASSOCIATION
D’INSULINE À UN ANTIDIABÉTIQUE
L’insuline est couramment associée aux antidiabétiques oraux
(ADO) et vice-versa. Ces multiples combinaisons présupposent,
de la part du clinicien, une anticipation des modifications
physiopathologiques et d’hygiène de vie attendues afin d’être en
mesure d’avertir le patient des points à surveiller (tableau 2).
Les biguanides sont les ADO les plus utilisés. Ils agissent sur
la glycémie préprandiale en diminuant la production hépati que
de glucose, ils augmentent la sensibilité musculaire à l’insu-
line et de récentes publications évoquent un effet significatif
sur l’absorption intestinale de glucose. Ils améliorent l’HbA1c
de 1-2% en moyenne avec un effet favorable sur les complica-
tions cardiovasculaires. Leur action métabolique étant syner-
gique à celle de l’insuline, ils devraient être systématiquement
poursuivis en l’absence de contre-indication. Lorsqu’ils sont
associés à l’insuline, il convient de surveiller la glycémie à jeun
et d’adapter le dosage de l’insuline en conséquence. Ils auront
un bénéfice indirect sur le poids en limitant la dose totale
d’insuline.
Les sulfonylurées sont des antidiabétiques éprouvés qui sti-
mulent la sécrétion d’insuline endogène. Ils abaissent l’HbA1c
de 1-2% mais peuvent entraîner des hypoglycémies et une prise
de poids. L’association avec l’insuline peut sembler contre-in-
tuitive sur le plan physiologique; elle se révèle pourtant effi-
cace sur les pics hyperglycémiques. Pour diminuer le risque
d’hypoglycémie, sans influencer le contrôle glycémique, il est
recommandé de ne pas dépasser la moitié de la dose maximale
indiquée. Les glinides ont une action très similaire aux sulfo-
nylurées et des recommandations en tout point superposa bles
en cas d’association avec l’insuline.
Les analogues du GLP-1 (glucagon-like peptide-1) font partie
de la classe des incrétines. Ils stimulent les cellules bêta à sé-
créter de l’insuline, par un mécanisme dépendant du glucose,
inhibent la sécrétion de glucagon, ralentissent la vidange gas-
trique et diminuent la faim par leur action sur le système ner-
veux central.9,10 Ils abaissent l’HbA1c de 1-1,5%, n’induisent pas
d’hypoglycémie et agissent sur les glycémies postprandiales
aussi efficacement qu’un analogue rapide de l’insuline. Ils ont
une action favorable sur la perte pondérale dans 50% des cas,
bien que la réponse individuelle soit variable.11 Les troubles
du comportement alimentaire préexistants ont une grande
influence sur la réponse au traitement et devraient être éva-
lués avant l’introduction d’un analogue du GLP-1.11 Lorsqu’ils
sont ajoutés, l’insuline doit généralement être réduite de ma-
nière progressive. Une étude de cohorte prospective, sur deux
ans, a observé un abaissement moyen de 30 Ui dans le groupe
sous insuline et analogue du GLP-1 par comparaison aux pa-
tients sous insuline uniquement.11
Noms Dénominations
communes
internationales
Nom du stylo et nombre d’Ui Pharmacodynamique (GIR)
(infusion de glucose / heures)
Prix de 10 Ui CHF
Début d’action Durée d’action
Insulatard NPH FlexPen 3 ml : 300 1-3 10-16 0,47
Humulin NPH Kwikpen 3 ml : 300 1-3 12-16 0,47
Levemir Détémir FlexPen 3 ml : 300 1,5 20-24 0,75
Abasaglar Glargine Kwikpen 3 ml : 300 1-3 20-24 0,46
Lantus Glargine Solostar 3 ml : 300 1-3 20-24 0,57
Toujeo Glargine 300 Solostar 1,5 ml : 450 6 30 0,57
Tresiba Dégludec Flextouch 3 ml : 300 – 42 0,86
Tresiba 200 Dégludec 200 Flextouch 3 ml : 600 – 42 0,85
Tableau 1 Stylos préremplis d’insuline basale
ADO Insuline Glycémie Hypoglycémie Poids
Biguanide QPréprandiale
> postprandiale
rR Q
Sulfonylurée QPostprandiale q q
Glinide QPostprandiale q q
Gliptine qPrandiale rR rR
GLP-1 analogues QPostprandiale
et prandiale
rR Q
Gliflozine (iSGLT-2) QPréprandiale rR Q
TABleAu 2 Association insuline et anti
diabétiques oraux (ADO)
Comparaison de l’effet des différents ADO en association avec l’insuline sur les
glycémies, le risque d’hypoglycémie et le poids.
25_28_39267.indd 1099 26.05.16 11:06

REVUE MÉDICALE SUISSE
WWW.REVMED.CH
1er juin 2016
1100
Les inhibiteurs de la DPP4 (dipeptidyl-peptidase 4) accen-
tuent la concentration endogène du GLP-1 en inhibant sa dé-
gradation.1,9 Ils ont possiblement aussi une action sur le GIP
(glucose-dependent insulinotropic peptide) qui participe à l’effet
insulinotrope du GLP-1 tout en stimulant les cellules alpha à
produire du glucagon lors d’hypoglycémie ou de période de
jeûne.9,10 La réduction d’HbA1c attendue est <1%. La posologie
doit être adaptée à la fonction rénale hormis pour la linaglip-
tine.9,10,12 L’introduction d’insuline chez un patient traité par
un inhibiteur de la DPP4 ne demande pas d’ajustement spéci-
fique. La balance coût-bénéfice apparaît toutefois en défaveur
de l’association au vu de l’effet limité sur l’HbA1c et le profil
glycémique.12 Enfin, chez le patient insuffisant cardiaque, il
est prudent de ne pas associer d’insuline à la saxagliptine suite
aux résultats de l’étude SAVOR TIMI et de la rétention hydro-
sodée induite par l’insuline.
Les inhibiteurs du SGLT2 (iSGLT-2; inhibiteurs du cotrans-
porteur sodium-glucose de type 2) induisent une glucosurie
de par leur action inhibitrice sur le cotransporteur rénal sodium-
glucose de type 2. En favorisant une élimination du glucose
par les reins, ils agissent sur les glycémies préprandiales, abais-
sant ainsi l’HbA1c de 0,5-1%.13 Ils ont aussi un effet favorable
sur la réduction du poids (moyenne -3 kg), de la masse grasse,
de la graisse viscérale (de 50%) et de la pression artérielle.13
L’effet diurétique demande un suivi attentif du profil tension-
nel et de la volémie alors que la glucosurie peut favoriser les
infections urogénitales.13 En conjonction avec l’insuline, ils se
révèlent synergiques car leur mécanisme d’action contrecarre
l’inhibition de la glucosurie et de la rétention hydrosodée
consécutive à l’insuline. Il est prudent de réduire de 20% le
dosage de l’insuline à l’introduction d’un iSGLT-2 chez un
patient préalablement traité afin d’éviter les risques d’hypo-
glycémie.
CONCLUSION
Le DT2 est une maladie métabolique évolutive qui nécessite de
fréquentes adaptations thérapeutiques. La diversité de l’offre
thérapeutique a démultiplié les combinaisons possibles, notam-
ment entre l’insuline et les antidiabétiques. Pour limiter la
survenue d’événements indésirables, le clinicien doit s’efforcer
d’anticiper la réponse physiologique attendue de la combinai-
son choisie. L’adaptation de la posologie d’insuline en dépend.
Le processus est complexe; il requiert une implication partagée
du patient et du clinicien.
Conflit d’intérêts : Les auteurs n’ont déclaré aucun conflit d’intérêts en relation
avec cet article.
Les cibles glycémiques sont spécifiques à chaque patient et
dépendent notamment du risque d’hypoglycémie
En cas de recours à une insulinothérapie, l’introduction d’une
insuline basale à 0,2 Ui / kg / jour chez un patient avec un diabète
de type 2 semble la plus indiquée
Lors d’une association insuline basale et antidiabétiques oraux,
l’insuline doit être fréquemment abaissée de 20 %
Les biguanides, les analogues du GLP-1 glucagonlike
peptide et les inhibiteurs du SGLT2 (cotransporteur sodium-
glucose de type 2) ont un effet favorable sur la perte pondérale
implicATions prATiques
1 Wallia A Molitch ME Insulin therapy
for type diabetes mellitus JAMA
2 Pasquel FJ Powell W Peng L et al A
randomized controlled trial comparing
treatment with oral agents and basal insulin
in elderly patients with type diabetes in
longterm care facilities BMJ Open Dia
betes Res Care e
3 Gerstein HC Miller ME Byington RP
et al Effects of intensive glucose lowering
in type diabetes action to control cardio
vascular risk in diabetes study group N
Engl J Med
4 Levin P Zhou S Durden E et al Clinical
and economic outcomes associated with
the timing of initiation of basal insulin in
patients with type diabetes mellitus
previously treated with oral antidiabetes
drugs Clin Ther
5 Bhattacharya R Zhou S Wei W et al A
realworld study of the effect of timing of
insulin initiation on outcomes in older
medicare beneficiaries with type diabetes
mellitus J Am Geriatr Soc
6 Rys P Wojciechowski P RogozSitek
A et al Systematic review and meta
analysis of randomized clinical trials
comparing efficacy and safety outcomes
of insulin glargine with NPH insulin pre
mixed insulin preparations or with insulin
detemir in type diabetes mellitus Acta
Diabetol
7 Mu PW Chen YM Lu HY et al Effects
of a combination of oral antidiabetes
drugs with basal insulin therapy on bcell
function and glycaemic control in patients
with newly diagnosed type diabetes
Diabetes Metab Res Rev
8 YkiJärvinen H Bergenstal RM Bolli GB
et al Glycaemic control and hypoglycaemia
with new insulin glargine U/ml versus
insulin glargine U/ml in people with
type diabetes using basal insulin and
oral antihyperglycaemic drugs The
EDITION randomized month trial
including month extension Diabetes
Obes Metab
9 Inzucchi SE Nauck MA Hehnke U et
al Improved glucose control with reduced
hypoglycaemic risk when linagliptin is
added to basal insulin in elderly patients
with type diabetes Diabetes Obes Metab
10 von Websky K Reichetzeder C Hocher
B Linagliptin as addon therapy to insulin
for patients with type diabetes Vasc
Health Risk Manag
11 de Boer SA Lefrandt JD Petersen JF
et al The effects of GLP analogues in
obese insulinusing type diabetes in
relation to eating behaviour Int J Clin Pharm
12 YkiJärvinen H Rosenstock J Durán
Garcia S et al Effects of adding linagliptin
to basal insulin regimen for inadequately
controlled type diabetes A week
randomized doubleblind study Diabetes
Care
13 Cefalu WT Leiter LA de Bruin TW et
al Dapagliflozin’s effects on glycemia and
cardiovascular risk factors in highrisk
patients with type diabetes A week
multicenter randomized doubleblind
placebocontrolled study with a week
extension Diabetes Care
14 Polonsky K Given B Van Cauter E
Twenty four hour profiles and pulsatile
patterns of Insuline secretion in normal
and obsess subjects J Clin Invest
* à lire
** à lire absolument
25_28_39267.indd 1100 26.05.16 11:06
1
/
4
100%