– UE I: Sciences Biologiques, pathologie, sémiologie 2016-2017 Streptocoques, pneumocoques, entérocoques

2016-2017 Streptocoques, pneumocoques, entérocoques
Bactériologie
– UE I: Sciences Biologiques, pathologie, sémiologie
Pneumocoques, entérocoques
Semaine: n°12 (du 21/11/16 au
25/11/16)
Date: 24/11/2016
Heure: de 10h15 à
11h15 Professeur : Pr. Romond
Binôme: n°72 Correcteur : 31
Remarques du professeur : diapos bientôt disponibles sur moodle
PLAN DU COURS
I) Streptococcus Pneumoniae
A) Historique
B) Habitat
C) Pouvoir pathogène
D) Mortalité des infections à pneumocoque
E) Facteurs de virulence
F) Diagnostic
G) Identification
H) Méthodes moléculaires de détection/ identification
I) Résumé de la démarche diagnostic
II) Les entérocoques
A) Taxonomie
B) Habitat
C) Physiologie
1/8

2016-2017 Streptocoques, pneumocoques, entérocoques
III) I ) Streptoccoccus pneumoniae
A) Historique
C'est Pasteur qui a isolé le S. Pneumoniae en 1877( fin XIXème siècle) c'est avec l'expérience de Griffith en 1928
on s’aperçoit que la bactérie peut acquérir une capsule, responsable de la virulence via transformation et antigènes
polysaccharidiques. Il y a plus de 90 sérotypes pour cette bactérie capsulée, le pneumocoque.
B) Habitat
C'est une bactérie commensale des voies aériennes supérieures.
Entre 5-10 % des adultes sont porteurs au niveau du nasopharynx et 20-40 % des enfants. C'est une
infection à prédominance hivernale.
On a une transmission interhumaine par voie aérienne (classiquement non épidémique).
C) Pouvoir pathogène
Il peut donner lieu à des infections invasives notamment les otite moyenne aiguës.
Sont concernés également :
–méningites 500-700 par an, première cause de méningite bactérienne chez l'enfant de moins de 1 an (la
vaccination n'a pas encore totalement fait son effet)
–bactériémies : 6000-7000 cas par an ( la fréquence augmente)
–pneumopathies communautaires (1ère cause)
–pleurésies purulentes
–otites moyennes aiguës (enfants)
–sinusites (adultes)
–endocardites, péritonites primitives, arthrites (cas rares)
On a de plus en plus de pathologies concernées mais elles sont de moins en moins dramatiques.
D) Mortalité des infections à pneumocoque
Elle est en fonction de l'âge du terrain et des pathologies associées :
- 20-60 % pour les bactériennes
- 10-30 % pour adultes avec des séquelles
- 20% pour les pneumonies
450 000 cas annuels en France
Mortalité en Fr/an: 3 500 à 11 000 décès
E) Facteurs de virulence
La capsule est importante et on retrouve 2 points importants intervenant dans les facteurs de virulence:
- la pneumolysine pour qu'elle puisse être sécrété il lui faut la lysine qui s'active en fonction du stress que subit la
bactérie. On a éjection de cette pneumolysine qui sera transportée si la bactérie active son autolyse, c'est en se
lysant qu'il devient virulent.
2/8

2016-2017 Streptocoques, pneumocoques, entérocoques
- la capacité d'adhésion renforcée par une série de protéines avec un effet de type intermédiaire de la voie du
complément qui empêche un certain nombre de réactions de défense.
On a pas tant de systèmes différents de ceux connus pour les streptocoques vus précédemment.
F) Le diagnostic
Ce sont des symptômes graves qui se déclenchent, à l’hôpital , il faut mettre en œuvre rapidement le traitement.
Parfois on aura une absence de détection car on aura mis en place très vite une antibiothérapie.
Prélèvements :
LCR :
–Sensibilité 85%
–AB préalable diminue les cas
Hémocultures :
–Dans les méningites 50% de positif
–Dans les pneumonies
–Adultes 10-15%
–Enfant sup 85%
Prélèvements d'origine respiratoire
–Expectorations de l'adulte sensibilité : 50-80% spécificité :95%
–Aspirations de bronche liquide du lavage bronchioloalvéolaire, brossages bronchiques protégés
Liquides pleuraux
Prélèvements ORL (pus d'oreille moyenne) sinus
L' effet capsule ralentit la diffusion du colorant, on fait un test gram car on a des prélèvements polymicrobiens , la
culture va permettre de récupérer un certain nombre de cas.
On va mettre en œuvre les cultures avec des agents sélecteurs.
Important: les diplocoques Gram + sont fragiles et exigeants, on observera contrairement aux 2 premiers
pathogènes, une alpha hémolyse qui donnera la couleur verdâtre.
Quand on va faire un gram sur la primo culture on aura normalement encore la capsule, au fur et à mesure des
repiquages on va perdre la capsule , le principe est de très vite orienter.
Différents tests :
–sensibilité à l'optochine
–la lyse par la bile
–( la spectrométrie de masse ) mais très couteux, plutôt dans un grand centre hospitalier
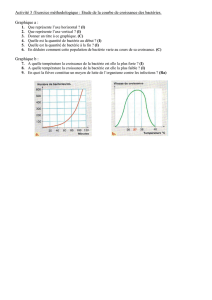
1er test de sensibilité à l'optochine :
Il est important car on va avoir quelques souches qui vont être résistantes, il est très important d'avoir une idée de
la classification de notre bactérie.
L'Optochine ( éthylhydrocupréine ) est un dérivé de la quinine
Après ensemencement on dépose un disque inhibé d'une solution d'optochine à 0.05 pour cent , on voit un halo
qui empêche la colonisation de la bactérie. En général il y a une sensibilité mesurée en terme de diamètre
3/8

2016-2017 Streptocoques, pneumocoques, entérocoques
( diamètre d’inhibition > 14 mm) , incubation de 24h à 37 (5-10% CO2). C'est plus pour classer que l'ont fait ce
test mais il y a un problème : 5 % des pneumocoques sont devenus résistants.
2ème test de ly se par la bile :
On a addition de bile ou de sels biliaires, la suspension devient plus clair (30 minutes à 37 degrés)
G) Identification
On aura une agglutination des particules de latex sensibilisées avec des Ac anti-capsulaires :
* slidex pneumo kit : on met les mets avec de l'anti sérum si on a une agglutination : reconnaissance Ag-Ac
–colonie → résultat positif
–surnageant d'hémoculture → résultat positif
* pneumo Dryspot ( Oxoid)
•Spectrométrie de mass Maldi TOF si équipement nécessaire
→ identification très simple
Devant cette évolution, on a une 2ème approche de diagnostic indirecte qui va être de rechercher des Ag disolubles
, on recherche le polyoside C pour lequel on a le développement des Ac.
On aura un système de migration où on met les Ag sur un agent d'hémoculture avec des Ac et on démarre une
migration, à un moment on a la capture de cet Ag. Il faut aussi une zone témoin avec déjà le contrôle positif pour
contrôler qu'un test est efficace.
La sensibilité est de 88 à 100 % de pneumonies aiguës communautaires chez l'enfant et la spécificité est de 55 à
80%. Il faut faire attention aux faux-positifs notamment dus à la vaccination, aux valeurs prédictives négatives →
test inversé on va chercher quelque chose de négatif.
L'absence de réaction va exclure de façon quasi certaine une infection au pneumocoque, si réponse positive
on ne sait pas de quoi il est question.
Ensuite on recherche les Ag solubles dans les liquides céphalo-rachidiens, on voit à ce moment que la sensibilité et
la spécificité sont très importantes, là on va vraiment regarder si on a bcp de leucocytes ( il faut une forte
suspicion) on aura une spé >99% donc pas de réactions croisées et une sensibilité excellente.
Si on prend un type de prélèvement on a des identifications classiques ou pour un prélèvement polymicrobiens
c'est la recherche du test négatif qui est intéressante
Dans le LCR les tests d'agglutination ne sont pas recommandés car il y a beaucoup de réactions croisées.
H) Méthodes moléculaires de détection/ identification
Si on fait le calcul, on est devant une méningite, quand on cultive c'est simple, on a le gram qui confirme, reste
tous les négatifs, on peut se retrouver avec des cultures qui sont toutes négatives si on a attendu trop longtemps, le
principe est de savoir si c'est tel type de bactérie qu'on peut couvrir avec tel type d'antibiotique.
Principe : prendre l'ADN de la bactérie, un gène dédié lytA-CDC à un des mécanisme de virulence, si ça
correspond on a une identification.
On va retrouver les sites normalement stériles.
Le LCR où on a une bonne sensibilité pour le gène pneumolysine, le choix de ce gène cible est important car autre
facteur de virulence peut entrainer des autres réactions croisées.
–spécificité de 100 dans LCR
4/8

2016-2017 Streptocoques, pneumocoques, entérocoques
–sensibilité de 92-100
Le problème est que mettre en œuvre une PCR peut prendre du temps, c'est quantitatif, la PCR sur le LCR va être
négocier bien avant au niveau des consensus. Il faut avoir préparer préalablement. On est devant quelque chose où
on a une forte suspicion.
Pour le liquide pleural , la sensibilité va diminuer, la PCR dédié à un gène ne va pas être aussi bonne
–sensibilité PCR 71% (culture très faible : 28%)
On voit que la fragilité du germe nous pose des problèmes pour la détection.
I) Résumé de la démarche diagnostic
Il faut démarrer la culture tout de suite ( elle est indispensable) même si on ne voit rien au gram, il faut assez de
bactéries pour voir la diffusion de la bactérie streptococcus.
On a l'approche des Ag solubles urinaires, la place de la PCR qui est un outil complémentaire, on a pas à l'utiliser
systématiquement mais surtout pour les cas de méningite , pleurésies, arthrites..
La limite PCR ça va être le volume d'échantillon , le type d'extraction : il faut des méthodes acceptées mais qu'on
doit continuer de valider.
Cette PCR ne pourra pas résoudre tous les problèmes, pour le sang on a encore des soucis, la PCR ne s'est pas
beaucoup développée car il y a beaucoup d’inhibiteurs et beaucoup de faux négatifs.
NB : La spectrométrie de masse est utile lorsque l'on a la culture et les moyens !
Il faut savoir que le profil est en train de changer entre il y a 15 ans et maintenant car on a enfin déclenché une
vaccination. Cette vaccination est moins problématique car pour le jeune age, elle est assez efficace.
On se fie à un vaccin qui a 13 valences, le vaccin préventif demande un choix compliqué dans les sérotypes. On
aura un cahier de vaccination classique pour tous les enfants de – de 2 ans.
Ensuite on a tous les cas pour lesquelles une vaccination est recommandée, on a une forme de couverture qui se
met en place :
–les prématurés
–les nourrissons qui sont à risque élevé de contracter le pneumocoque, dans ce cas au lieu d'avoir 2
injections on en a 3
Recommandation chez le nourrisson dans le cadre du calendrier vaccinal :
–vaccin pneumocoque conjugué: 13 valences sérotypes : S pneumoniae 1,3,4 ,5 6A 6B 7F 9V 14 18C 19A
19F 23F
–enfants âgées de moins de 2 ans
–schéma vaccinal: injection a l'age de 2 mois et 4 mois suivies d'un rappel à l'age de 11 mois
Prématurés, nourrissons a risque élevé de contracter une HP (infection invasive à pneumocoques)
–schéma vaccinal comprenant trois injection du vaccin pneumocciquee conjugué 13-valent, suivies d'un
rappel
A partir de 2 ans vaccination recommandé chez les patients à risque
–Immunodéprimés (déficits immunitaires, syndrome néphrotique, VIH ...)
–Non immunodéprimés, porteurs d'une maladie sous jacente prédisposant à la survenue d'une HP (asthme,
5/8
 6
6
 7
7
 8
8
1
/
8
100%