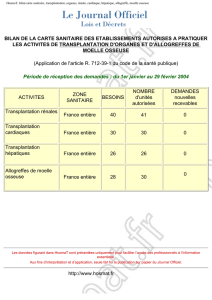
thématique D Cancers et

Le Courrier de la Transplantation - Volume III - n o2 - avril-mai-juin 2003
80
DOSSIER
thématique
es cancers cutanés sont les cancers
les plus fréquents après transplanta-
tion. Ils sont représentés par différentes
variétés de tumeurs incluant le méla-
nome, la maladie de Kaposi, les carci-
nomes anogénitaux et d’autres lésions
plus rares, mais 90 % des cancers cuta-
nés développés par les patients trans-
plantés sont des carcinomes (1-5).
ASPECTS ÉPIDÉMIOLOGIQUES
Les carcinomes cutanés, notamment les
carcinomes spinocellulaires, représentent
à long terme un facteur de morbidité
important, puisque leur risque augmente
avec la durée de l’immunosuppression. La
plupart des études montrent qu’après
20 ans de transplantation, 50 % des
patients des pays occidentaux et 70 à 80 %
des patients d’Australie développent au
moins un cancer cutané (1, 2, 4-6). Le
délai d’apparition dépend de l’importance
de l’exposition solaire et de l’âge au
moment de la transplantation. En
moyenne de 7-8 ans pour des patients
greffés à l’âge de 40 ans (7), il est plus
court pour les patients plus âgés (3 ans
pour les carcinomes spinocellulaires après
60 ans contre 13 ans avant 40 ans) (2).
ASPECTS CLINIQUES
La plupart des lésions siègent sur les par-
ties découvertes de la tête, du cou et des
membres supérieurs, mais la topogra-
phie dépend aussi des habitudes solaires
du patient, l’atteinte des jambes et de la
partie supérieure du dos étant également
fréquente. La majorité des patients vont
développer des carcinomes multiples
comportant non seulement des carci-
nomes spinocellulaires (taux multiplié
par 100) (8, 9), mais aussi des carci-
nomes basocellulaires (x 10). L’augmen-
tation des carcinomes avec le temps se
fait sur un mode linéaire pour les carci-
nomes basocellulaires et exponentiel
pour les carcinomes spinocellulaires, ce
qui conduit à une inversion des rapports
carcinomes spinocellulaires/basocellu-
laires observés dans la population non
immunodéprimée (4/1 au lieu de 1/4).
Les patients ont aussi fréquemment
d’autres lésions dysplasiques cutanées à
L
Cancers
et
transplantation
Coordinateur : E. Morelon,
service de néphrologie adultes,
hôpital Necker,
75015 Paris.
●Cancers post-transplantation d’organes :
un enjeu majeur pour les vingt prochaines années - E. Morelon
●Épidémiologie des cancers en transplantation rénale -
C. Antoine, P. Landais
●Cancers transmis par le greffon -
N. Lefrançois
●Conduite à tenir vis-à-vis des tumeurs préexistantes
en transplantation d’organes - B. Barou, K. Bensalah, L. Mercadal, M.O. Bitker
✔Carcinomes cutanés et transplantation - S. Euvrard
●Immunosuppression et cancers : effet pro- et antitumoral
des traitements immunosuppresseurs - O. Thaunat, E. Morelon
* Service de dermatologie, hôpital Édouard-Herriot,
5, place d’Arsonval, 69437, Lyon Cedex 03.
Carcinomes cutanés et transplantation
●
S. Euvrard*

caractère multiple, essentiellement des
kératoses préépithéliomateuses et des
maladies de Bowen (correspondant à un
carcinome in situ), qui peuvent se trans-
former en carcinome spinocellulaire, et
des kératoacanthomes. Le diagnostic
d’une lésion tumorale doit être confirmé
par l’examen histologique, car des
lésions nodulaires d’aspect similaire
peuvent correspondre à un carcinome
basocellulaire, à un carcinome spino-
cellulaire ou à un kératoacanthome. La
distinction histologique entre carcinome
spinocellulaire et kératoacanthome n’est
pas toujours possible, et il est mainte-
nant admis que le kératoacanthome chez
un greffé doit être considéré comme un
carcinome spinocellulaire (10-12). Par
ailleurs, ces différentes tumeurs sont
souvent associées à des verrues et peu-
vent aussi prendre l’aspect clinique
d’une verrue à caractère inflammatoire.
De nombreuses études détaillent, année
par année, une augmentation globale de
l’incidence des cancers cutanés dans les
cohortes de greffés (2, 5, 8, 12-14), mais
peu de travaux analysent, pour un patient
donné, l’incidence annuelle de ces can-
cers. Une étude anglaise a fait le compte
des carcinomes basocellulaires et spino-
cellullaires, des kératoacanthomes et des
maladies de Bowen sur une petite série
de 15 patients ayant des tumeurs mul-
tiples, et a montré que la deuxième
tumeur apparaissait dans un délai de
15 mois et la troisième dans un délai de
11 mois après la deuxième, une tendance
à l’accélération existant pour les tumeurs
suivantes (10). Une étude suédoise por-
tant sur 172 patients ne prenant en
compte que les carcinomes spinocellu-
laires a montré que, à partir de l’appari-
tion du premier carcinome spinocellu-
laire, le risque pour un patient de
développer un deuxième carcinome est
de 25 % dans les 13 mois et de 50 % dans
les trois ans et demi (15).
Dans notre expérience, après l’apparition
du premier carcinome spinocellulaire, la
proportion de patients greffés rénaux
ayant développé d’autres carcinomes spi-
nocellulaires est de 50 % à deux ans avec
une moyenne de deux par an, et, si l’on
considère la totalité des tumeurs cutanées
(incluant non seulement les carcinomes
spinocellulaires, mais aussi les basocel-
lulaires, le kératoacanthome, la maladie
de Bowen et les kératoses prémalignes),
70 % des patients ont de nouvelles
tumeurs dans les deux ans (en moyenne
cinq par patient).
Les carcinomes spinocellulaires sont plus
agressifs que chez les sujets non immu-
nodéprimés (16, 17). Ils peuvent avoir
une croissance rapide et se compliquer de
récidives locales et de métastases dans
12 % et 8 % des cas respectivement. Les
facteurs cliniques de mauvais pronostic
comportent la multiplicité des tumeurs,
la localisation céphalique, la présence de
tumeurs extracutanées, l’âge plus élevé
et l’intensité de l’exposition solaire. Les
critères histologiques d’agressivité com-
portent surtout l’épaisseur de la tumeur
(au-delà de 5 mm), l’atteinte des plans
profonds sous-jacents (hypoderme, plans
musculaires, cartilagineux, osseux,
atteinte nerveuse) et une mauvaise diffé-
renciation (16).
Ces carcinomes compromettent souvent
la qualité de vie par les interventions à
répétition nécessaires sur des zones
visibles. Certains patients doivent subir
l’ablation de plusieurs tumeurs chaque
mois, et développent jusqu’à 100 tumeurs
par an.
ASPECTS PATHOGÉNIQUES
Les deux facteurs les plus importants
dans le développement des carcinomes
cutanés sont l’exposition solaire et l’im-
munosuppression.
Le rôle de l’exposition solaire est lar-
gement illustré par la plus grande préva-
lence de cancers cutanés chez les sujets
exposés au soleil dans leur travail ou dans
leurs loisirs (avant ou après la greffe)
(18). Le phototype clair est aussi déter-
minant (19), et les études en Europe du
Nord montrent des chiffres plus élevés
que pour les pays d’Europe du Sud
comme l’Espagne ou l’Italie, où beau-
coup de patients sont de phototype brun.
Les carcinomes cutanés semblent être
associés à une profonde immunosup-
pression, puisque le nombre de lympho-
cytes CD4 est diminué de façon signifi-
cative chez les patients avec carcinome
en comparaison avec ceux sans carci-
nome (20) ; par ailleurs, les patients avec
carcinome semblent avoir un risque élevé
d’autres cancers comme les mélanomes,
les cancers anogénitaux, les lymphomes
non hodgkiniens et certains sarcomes
(21-24). L’immunodépression intervient
en elle-même par son intensité et sa durée
(5). Le risque de carcinome spinocellu-
laire est trois fois plus élevé chez les
patients sous trithérapie associant pred-
nisolone, azathioprine et ciclosporine que
chez ceux ne recevant que prednisolone
et azathioprine (9). Une étude randomi-
sée comparant deux protocoles immuno-
suppresseurs à base de ciclosporine a
montré que les faibles doses étaient asso-
ciées à moins de cancers (25). Les doses
cumulées d’immunosuppresseurs sont
difficiles à calculer, et une fréquence éle-
vée de rejet dans la première année (asso-
ciée à un traitement plus fort) pourrait
être corrélée à un risque supérieur (26).
Au moins deux raisons expliquent la dif-
ficulté d’évaluer le rôle spécifique onco-
gène de chaque drogue immunosup-
pressive. Il est en effet difficile de le
dissocier de son action immunosuppres-
sive. La constatation dans plusieurs
études de la plus grande fréquence de
cancers ou de leur apparition plus pré-
coce chez les patients sous ciclosporine
a généralement été interprétée comme le
résultat d’une action immunosuppressive
plus importante (3, 4, 9). Une étude
récente a montré que la ciclosporine pou-
vait favoriser la promotion tumorale par
une action directe sur le mécanisme cel-
lulaire en favorisant la production de
TGFß (transforming growth factor-ß)
indépendamment de son action immuno-
suppressive (27). La deuxième difficulté
tient aux variations individuelles de sen-
sibilité aux traitements immunosuppres-
seurs. Pour des doses équivalentes de trai-
tement, les patients peuvent avoir des
niveaux différents d’immunodépression.
Par exemple, le rôle des variations géné-
tiques de l’activité de la thiopurine
Le Courrier de la Transplantation - Volume III - n o2 - avril-mai-juin 2003
81
DOSSIER
thématique

méthyltransférase dans la sensibilité à
l’azathioprine n’a été connu que secon-
dairement (28).
Les autres facteurs étiologiques
Depuis plus de 30 ans, le rôle des papil-
lomavirus humains (PVH) a été envi-
sagé dans le développement des carci-
nomes chez les greffés rénaux (29), en
raison de l’association fréquente dans les
mêmes zones à des verrues virales. Les
études les plus récentes ont montré que
80 à 90 % des carcinomes spinocellu-
laires des greffés contenaient du génome
de PVH, mais leur rôle précis reste dis-
cuté (30). Les papillomavirus sont en
effet détectés dans la peau saine au niveau
des follicules pileux des sujets greffés, et
aussi chez les sujets immunocompétents
(31). Par ailleurs, un certain nombre de
patients peuvent avoir des verrues pen-
dant plusieurs années sans développer de
carcinome.
D’autres facteurs semblent aussi aug-
menter le risque de cancer cutané, en par-
ticulier la durée de la période de dialyse
(3) et le tabagisme (32, 33).
Certains facteurs génétiques pourraient
également intervenir, comme le poly-
morphisme de la p53 (34-36) et le poly-
morphisme des enzymes impliquées dans
le métabolisme des radicaux libres (glu-
tathion-transférase) (32, 37). Le rôle des
groupes HLA semble secondaire par rap-
port aux autres facteurs (38).
ASPECTS THÉRAPEUTIQUES
La prise en charge des patients greffés
ayant des lésions cutanées dépend du type
des lésions et de leur nombre.
Les traitements locaux
Les lésions débutantes superficielles,
kératoses prémalignes ou carcinomes
basocellulaires, peuvent être traitées par
les méthodes destructrices en fonction
des habitudes des praticiens (cryothéra-
pie, électrocoagulation, laser, 5 fluoro-
uracile) (1, 39). Les nouveaux immuno-
modulateurs topiques comme l’imiqui-
mod pourraient représenter une voie
d’avenir dans le traitement à la fois des
verrues, des kératoses prémalignes et
même de certains carcinomes, notam-
ment basocellulaires, mais leur innocuité
n’a pas encore été évaluée par des études
contrôlées (40). L’ablation chirurgicale
permettant un examen histologique est le
traitement de choix actuel des lésions pré-
malignes et malignes (41). Une chirurgie
plastique avec lambeaux de reconstruc-
tion et greffe de peau est parfois néces-
saire pour des tumeurs de grande taille
dans certaines localisations, en particu-
lier sur le visage. Une radiothérapie com-
plémentaire ne sera utilisée après lym-
phadénectomie que dans le cas de
métastases ganglionnaires multiples et/ou
avec extension extracapsulaire.
Les traitements généraux
La réduction du traitement immuno-
suppresseurralentit la carcinogenèse (1,
16, 39, 42), et elle est souhaitable pour
les lésions multiples, ou pour les récidives
locales ou les évolutions métastatiques.
L’amélioration (régression partielle ou
totale des kératoses et ralentissement
dans l’apparition de nouvelles lésions)
nécessite généralement quelques mois.
Les rétinoïdes per os peuvent être pro-
posés, car ils contribuent aussi à la régres-
sion des tumeurs préexistantes et au
ralentissement de l’apparition de nou-
velles lésions, mais leur effet n’est que
suspensif et leur tolérance est souvent dif-
ficile (sécheresse de la peau et des
muqueuses, prurit, hyperlipidémie) (43).
Par ailleurs, la possibilité d’induire un
rejet n’est pas exclue chez certains
patients (44). Ils peuvent aussi être utili-
sés soit à plus faibles doses (45), soit en
applications locales (46).
Les nouvelles stratégies
La réduction du traitement immunosup-
presseur peut se discuter dès l’apparition
du premier carcinome spinocellulaire.
Cette attitude est néanmoins limitée par
le risque de rejet et, par ailleurs, un cer-
tain nombre de patients ayant des doses
faibles de traitement immunosuppresseur
continuent à développer de nouvelles
lésions. La possibilité d’une molécule qui
aurait à la fois une bonne efficacité immu-
nosuppressive et des propriétés antitumo-
rales serait une alternative intéressante
pour ces patients. Il existe maintenant un
certain nombre de travaux qui montrent
que la rapamycine (Rapamune®) – ou
sirolimus – aurait ces deux qualités, et
pourrait avoir un intérêt particulier dans
la prise en charge des cancers cutanés
chez les greffés. La rapamycine inhibe la
croissance de diverses souches tumorales
in vitro (47)et bloque au niveau de la peau
certains mécanismes de carcinogenèse
induits par les UV-B (48-50).Chez la sou-
ris, l’application locale de rapamycine sur
la peau avant irradiation ultraviolette
empêche la suppression de l’hypersensi-
bilité retardée photo-induite (50).
Plusieurs études (51-53) ont montré
qu’après inoculation de cellules cancé-
reuses, la progression tumorale était inhi-
bée chez les souris traitées par rapamy-
cine, alors qu’elle était augmentée chez
les souris traitées par ciclosporine seule.
Cet effet est observé aussi bien chez les
souris BALB/c non immunodéprimées
que chez les souris SCID (souris immu-
nodéprimées ayant un déficit en lympho-
cytes B et T et NK). La rapamycine aug-
mente l’expression de l’E-cadhérine
impliquée dans l’adhésion cellulaire et
arrête la progression cellulaire en phase
G1/S. Son action antitumorale serait liée
à la diminution de VEGF (vascular endo-
thelial growth factor) et de TGFß. Une
étude clinique rétrospective analysant
l’incidence des cancers deux ans après la
transplantation rénale chez des patients
recevant de la rapamycine au long cours
a montré que celle-ci réduisait l’incidence
des cancers cutanés par rapport aux pro-
tocoles habituels, en particulier lorsque la
rapamycine est utilisée seule après retrait
de la ciclosporine à trois mois (4,7 % ver-
sus 2,3 %). Dans cette étude, l’incidence
des autres cancers est inférieure lorsque
la rapamycine est administrée sans ciclo-
sporine ou après un arrêt de la ciclospo-
rine à trois mois (54).
CONCLUSION
Les cancers cutanés représentent une
importante morbidité dans la vie à long
terme des greffés. La prévention de ces
Le Courrier de la Transplantation - Volume III - n o2 - avril-mai-juin 2003
82
DOSSIER
thématique

complications repose sur la collaboration
des transplanteurs et des dermatologues.
Une consultation dermatologique systé-
matique au moment de la greffe, puis une
fois par an, permet la détection et le trai-
tement précoce des lésions dysplasiques
cutanées (55, 56). Les patients doivent
recevoir des conseils détaillés sur la pro-
tection solaire, avant tout vestimentaire,
lors des activités extérieures (chapeau à
large bord, manches longues, pantalon,
etc.) et appliquer des crèmes solaires
d’indice élevé. Leur information passe
aussi par la mise à disposition de docu-
ments écrits fournis lors des consulta-
tions ou disponibles sur Internet
(www.sfdermato.org ou scopnet.org). À
partir de l’apparition de carcinomes, la
stratégie immunosuppressive doit être
reconsidérée. ■
RÉFÉRENCES
BIBLIOGRAPHIQUES
1.
Euvrard S, Kanitakis J, Claudy A. Skin cancers in
organ transplant recipients. N Engl J Med 2003 ;
348 : 1681-91.
2.
Webb MC, Compton F, Andrews PA, Koffman CG.
Skin tumours post-transplantation. A retrospective
analysis of 28 years’ experience at a single centre.
Transplant Proc 1997 ; 29 : 828-30.
3.
Hiesse C, Rieu P, Kriaa F et al. Malignancy after
renal transplantation : analysis of incidence and risk
factors in 1 700 patients followed during a 25-year
period. Transplant Proc 1997 ; 29 : 831-3.
4.
Behrend M, Kolditz M, Kliem V et al.
Malignancies in patients under long-term immuno-
suppression after kidney transplantation. Transplant
Proc 1997 ; 29 : 834-5.
5.
Bouwes-Bavinck JN, Hardie D, Green A et al. The
risk of skin cancer in renal transplant recipients in
Queensland, Australia. Transplantation 1996 ; 61 :
715-21.
6.
Ramsay HM, Fryer AA, Hawley CM et al. Non
melanoma skin cancer risk in the Queensland renal
transplant population. Br J Dermatol 2002 ; 147 :
950-6.
7.
Euvrard S, Kanitakis J, Pouteil-Noble C et al.
Comparative epidemiologic study of premalignant
and malignant epithelial cutaneous lesions develo-
ping after kidney and heart transplantation. J Am
Acad Dermatol 1995 ; 33 : 222-9.
8.
Hartevelt MM, Bouwes Bavinck JN, Koote AMM et
al. Incidence of skin cancer after renal transplantation
in the Netherlands. Transplantation 1990 ; 49 : 506-9.
9.
Jensen P, Hansen S, Moller B et al. Skin cancer in
kidney and heart transplant recipients and different
long-term immunosuppressive therapy regimens.
J Am Acad Dermatol 1999 ; 40 : 177-86.
10.
Liddington M, Richardson AJ, Higgins RM et al.
Skin cancer in renal transplant recipients. Br J Surg
1989 ; 76 : 1002-5.
11.
Cohen E, Komorowski RA, Clowry LJ.
Cutaneous complications in renal transplant reci-
pients. Am J Clin Pathol 1987 ; 88 : 32-7.
12.
Hardy IR, Strong RW, Hartley LJC, Woodruff
PWH, Clunie GJA. Skin cancer in caucasian renal
allograft recipients living in a subtropical climate.
Surgery 1980 ; 87 : 177-83.
13.
Harden PN, Fryer AA, Reece S, Smith AG,
Ramsay HM. Annual incidence and predictive risk of
non melanoma skin cancer in renal transplant reci-
pients. Transplant Proc 2001 ; 33 : 1302-4.
14.
Naldi L, Belloni Fortina A, Lovati S et al. Risk of
non melanoma skin cancer in Italian organ trans-
plant recipients. A registry-based study. Transplantation
2000 ; 70 : 1479-84.
15.
Lindelöf B, Sigurgeirsson B, Gäbel H et al. Incidence
of skin cancer in 5 356 patients following organ trans-
plantation. Br J Dermatol 2000 ; 143 : 513-9.
16.
Euvrard S, Kanitakis J, Pouteil-Noble C et al.
Aggressive squamous cell carcinomas in organ trans-
plant recipients. Transplant Proc 1995 ; 27 : 1767-8.
17.
Martinez JC, Otley CC, Stasko T et al. Defining
the clinical course of metastatic skin cancer in organ
transplant recipients : a multicenter collaborative
study. Arch Dermatol 2003 ; 139 : 301-6.
18.
Bouwes-Bavinck JN, de Boers A, Vermeer BJ et
al. Sunlight, keratotic skin lesions and skin cancer in
renal transplant recipients. Br J Dermatol 1993 ;
129 : 242-9.
19.
Espana A, Martinez-Gonzalez A, Garcia-
Granero M, Sanchez-Carintero I, Rabago G,
Herreros J. A prospective study of incident non mela-
noma skin cancer in heart transplant recipients (let-
ter). J Invest Dermatol 2000 ; 115 : 1158-60.
20.
Ducloux D, Carron PL, Rebibou JM et al. CD4
lymphopenia as a risk factor for skin cancers in renal
transplant recipients. Transplantation 1998 ; 65 :
1270-2.
21.
Penn I. Malignant melanoma in organ allograft
recipients. Transplantation 1996 ; 61 : 274-8.
22.
Arends MJ, Benton EC, McLaren KM et al.
Renal allograft recipients with high susceptibility to
cutaneous malignancy have an increased prevalence
of human papillomavirus DNA in skin tumours and a
greater risk of anogenital malignancy. Br J Cancer
1997 ; 75 : 722-8.
23.
Euvrard S, Pouteil-Noble C, Kanitakis J et al.
Successive occurrence of T-cell and B-cell lympho-
mas after renal transplantation in a patient with mul-
tiple cutaneous squamous cell carcinomas. N Engl J
Med 1992 ; 327 : 1924-7.
24.
Kanitakis J, Euvrard S, Montazeri A et al.
Atypical fibroxanthoma in a renal graft recipient.
J Am Acad Dermatol 1996 ; 35 : 262-4.
25.
Dantal J, Hourmant M, Cantarovich D et al.
Effect of long-term immunosuppression in kidney-
graft recipients on cancer incidence : randomised
comparison of two cyclosporin regimens. Lancet
1998 ; 351 : 623-8.
26.
Caforio AL, Fortina AB, Piaserico S et al. Skin
cancer in heart transplant recipients : risk factor
analysis and relevance of immunosuppressive thera-
py. Circulation 2000 ; 102 : 222-7.
27.
Hojo M, Morimoto T, Maluccio M et al.
Cyclosporine induces cancer progression by a cell-
autonomous mechanism. Nature 1999 ; 397 : 530-4.
28.
Chocair PR, Duley JA, Simmonds HA, Cameron
JS. The importance of thiopurine methyltransferase
activity for the use of azathioprine in transplant reci-
pients. Transplantation 1992 ; 53 : 1051-5.
29.
Walder BK, Robertson MR, Jeremy D. Skin cancer
and immunosuppression. Lancet 1971 ; ii : 1282-3.
30.
Harwood CA, Surentheran T, McGregor J et al.
Human papillomavirus infection and non-melanoma
skin cancer in immunosuppressed and immunocom-
petent individuals. J Med Virol 2000 ; 61 : 289-97.
31.
Boxman ILA, Berkhout RJM, Mulder LHC et al.
Detection of human papillomavirus DNA in plucked
hairs from renal transplant recipients and healthy
volunteers. J Invest Dermatol 1997 ; 108 : 712-5.
32.
Ramsay HM, Harden PN, Reece S et al.
Polymorphism in glutathione S-transferases are
associated with altered risk of nonmelanoma skin
cancer in renal transplant recipients : a preliminary
analysis. J Invest Dermatol 2001 ; 117 : 251-5.
33.
De Hertog SA, Wensveen CA, Bastiaens MT et
al. Relation between smoking and skin cancer. J Clin
Oncol 2001 ; 19 : 231-8.
34.
Storey A, Thomas M, Kalita A et al. Role of a p53
polymorphism in the development of human papilloma-
virus-associated cancer. Nature 1998 ; 393 : 229-34.
35.
Cairey-Remonnay S, Humbey O, Mougin C et al.
TP 53 polymorphism of exon 4 at codon 72 in cuta-
neous squamous cell carcinoma and benign epithelial
lesions of renal transplant recipients and immuno-
competent individuals : lack of correlation with HPV
status. J Invest Dermatol 2002 ; 118 : 1026-31.
36.
McGregor JM, Harwood CA, Brooks L et al.
Relationship between p53 codon 72 polymorphism
and susceptibility to sunburn and skin cancer. J Invest
Dermatol 2002 ; 119 : 84-90.
37.
Marshall SE, Bordea C, Haldar N et al.
Glutathione S-transferase polymorphisms and skin
cancer after renal transplantation. Kidney Int 2000 ;
58 : 2186-93.
38.
Bouwes-Bavinck JN, Claas F, Hardie D et al.
Relation between HLA antigens and skin cancer in
renal transplant recipients in Queensland, Australia.
J Invest Dermatol 1997 ; 108 : 708-11.
39.
Berg D, Otley C. Skin cancer in organ transplant
recipients : epidemiology, pathogenesis, and mana-
gement. J Am Acad Dermatol 2002 ; 47 : 1-17.
40.
Stockfleth E, Ulrich C, Meyer T, Christophers E.
Epithelial malignancies in organ transplant patients :
clinical presentation and new methods of treatment.
Recent Results Cancer Res 2002 ; 160 : 251-8.
41.
Cooper SM, Wojnorowska F. The accuracy of cli-
nical diagnostics of suspected premalignant and
malignant skin lesions in renal transplant recipients.
Clin Exp Dermatol 2002 ; 27 : 436-8.
Le Courrier de la Transplantation - Volume III - n o2 - avril-mai-juin 2003
83
DOSSIER
thématique
.../...

 6
6
 7
7
1
/
7
100%