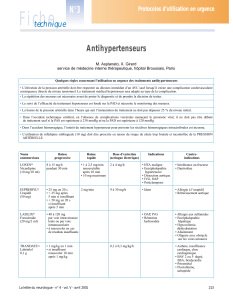
Les urgences hypertensives D O S S I E R

DOSSIER
La Lettre du Cardiologue - n° 331 - mai 2000
20
DÉFINITIONS
Les urgences hypertensives sont rares et leur définition est res-
trictive. Les recommandations récentes convergent sur ce point
et donnent une liste positive des situations d’urgence pour éviter
toute ambiguïté. Pour le JNC-VI (1), ce sont “les rares situations
qui requièrent une réduction immédiate de la PA (pas nécessai-
rement à un niveau normal) pour prévenir ou limiter un dommage
viscéral”. Pour l’ANAES (2), il s’agit d’une “élévation aiguë de
la PA, généralement extrême, avec présence des signes ou symp-
tômes d’une complication présente ou menaçante. En dehors des
accidents vasculaires cérébraux, transitoires ou constitués, ces
urgences hypertensives sont synonymes de traitement immédiat”.
Les deux recommandations donnent la même liste d’urgences
(tableau ci-dessous) :
ASPECTS CLINIQUES DES URGENCES HYPERTENSIVES
La souffrance coronaire aiguë et l’OAP
L’infarctus du myocarde et les suites de la chirurgie de pontage
coronaire peuvent se compliquer de poussées hypertensives qui
aggravent la perfusion coronaire. Le traitement de première inten-
tion utilise les antalgiques et les dérivés nitrés. Les dérivés nitrés
sont également le traitement de l’OAP ou des autres manifesta-
tions d’insuffisance ventriculaire gauche associées à une éléva-
tion aiguë de la pression artérielle (3).
La dissection aortique
Son traitement est chirurgical. La préparation anesthésique uti-
lise les antalgiques et les bêtabloquants suivis de la prescription
de nitroprusside ou de nicardipine (4).
L’éclampsie
Un cas particulier d’urgence hypertensive au cours de la gros-
sesse est l’éclampsie, survenant au troisième trimestre, associée
à des convulsions et à une protéinurie. Elle reste la deuxième
Les urgences hypertensives
●P. F. Plouin*
*Service d’hypertension artérielle, hôpital Broussais, Paris.
■
Les urgences hypertensives sont des situations rares qui
requièrent une baisse immédiate de la pression artérielle
(PA), pas nécessairement à des niveaux normaux, pour
prévenir ou limiter un dommage viscéral.
■
Cette définition ne comporte pas de seuil tensionnel car
c’est la souffrance viscérale, et non les chiffres de PA,
qu’il s’agit de traiter.
■Les recommandations récentes donnent une liste posi-
tive de ces urgences : outre l’éclampsie en fin de gros-
sesse, il s’agit des élévations de PA avec œdème aigu
pulmonaire (OAP), de l’infarctus du myocarde, de la
dissection aortique, de l’encéphalopathie ou de
l’hémorragie cérébrale.
■Une grande prudence s’impose en cas de signes neuro-
logiques. En effet, un bénéfice de la baisse tensionnelle
est possible dans les accidents vasculaires cérébraux
(AVC) hémorragiques, mais, inversement, dans les AVC
hémorragiques et surtout ischémiques, la baisse de la
PA peut être désastreuse pour le tissu ischémique mais
encore viable.
■En conséquence, il ne faut pas abaisser la PA sans dis-
poser d’un scanner ou d’une imagerie de résonance
magnétique (IRM) chez un patient ayant un déficit
neurologique.
■Il n’y a pas d’indication à un traitement parentéral dans
l’hypertension sévère asymptomatique.
■Dans l’urgence hypertensive, il faut traiter par voie intra-
veineuse en présence d’un OAP, d’une dissection aor-
tique ou d’une éclampsie, et, en cas d’AVC, s’abstenir
tant que l’imagerie n’a pas confirmé un accident hémor-
ragique.
Mots-clés : Hypertension artérielle - Encéphalopathie -
Accident vasculaire cérébral - Infarctus du myocarde -
Dissection aortique - Œdème aigu du poumon.
Points forts
JNC-VI (1) ANAES (2)
Encéphalopathie hypertensive Encéphalopathie hypertensive
Hémorragie intracrânienne Hémorragie cérébro-méningée
Infarctus du myocarde, angor instable Infarctus du myocarde
Insuffisance ventriculaire gauche OAP ou autre manifestation
aiguë avec œdème aigu d’insuffisance ventriculaire
pulmonaire (OAP) gauche
Dissection aortique Dissection aortique
Éclampsie Éclampsie

cause de mort maternelle dans les pays développés. Son traite-
ment étiologique consiste à mettre fin à la grossesse par une césa-
rienne. Le traitement symptomatique qui prépare à la césarienne
est la perfusion de sulfate de magnésie (5).
L’encéphalopathie hypertensive
Elle est rarissime, rencontrée tous les 5-6 ans dans des unités
d’hypertension qui recrutent plus de 1 000 nouveaux patients par
an. La PA est très élevée et entraîne des convulsions généralisées,
dans l’intervalle desquelles la conscience et l’examen neurolo-
gique sont fluctuants. Le fond d’œil montre une rétinopathie
hypertensive au stade IV (hémorragies, exsudats et œdème papil-
laire). Une protéinurie est généralement présente. L’insuffisance
rénale est fréquente. C’est l’indication certaine d’un antihyper-
tenseur injectable.
Les hémorragies encéphaliques
Les hémorragies cérébrales ou méningées se manifestent en prin-
cipe par un déficit neurologique (troubles de la conscience avec
généralement déficit focal), d’installation brutale avec des cépha-
lées intenses. En fait, elles sont très difficiles à distinguer clini-
quement des AVC ischémiques. Le risque d’aggraver la situation
neurologique, considérable si le mécanisme est ischémique, fait
qu’on ne doit administrer un traitement antihypertenseur d’ur-
gence que si l’hémorragie encéphalique est authentifiée par un
scanner ou une IRM ; en cas de doute, il faut s’abstenir (6). La
priorité du médecin appelé au chevet du patient ou du transpor-
teur d’urgence est donc l’accès à un centre disposant 24 heures
sur 24 de ces techniques d’imagerie, de préférence un centre
équipé pour l’accueil des AVC aigus (stroke center).
Ces situations sont à la limite des urgences hypertensives vraies
– où le traitement peut être salvateur – et des urgences neuro-
vasculaires, où l’élévation tensionnelle est une adaptation à res-
pecter.
LES URGENCES NEUROVASCULAIRES
L’hypertension artérielle chronique est un facteur de risque bien
connu d’AVC et son traitement au long cours en réduit de 30 à
40 % le risque (7). Cette donnée de prévention est certaine, mais
la situation est très différente à la phase aiguë d’un AVC. Les rai-
sons en sont le risque de traiter par excès une élévation tension-
nelle qui est la conséquence et non la cause de l’AVC, et la vul-
nérabilité à l’ischémie de la zone de pénombre.
Quatre cinquièmes des patients ayant un AVC ont une élévation
aiguë de la PA qui se normalise spontanément dans la majorité
des cas : 10 jours après un AVC, les deux tiers des patients sont
normotendus (6). Dans les premiers jours suivant un AVC expé-
rimental, l’autorégulation cérébrale est profondément altérée et
la perfusion de la zone de “pénombre ischémique” (8), cette zone
de tissu cérébral potentiellement viable qui entoure l’infarctus,
est étroitement dépendante de la PA. Une élévation de la PA peut
représenter une adaptation favorable au maintien de la perfusion
de cette zone vulnérable (6).À l’opposé, une baisse même minime
de la PA peut amener les cellules de la zone de pénombre, où l’au-
torégulation est supprimée, au-dessous du seuil de viabilité.
On manque d’essais contrôlés permettant d’estimer les bénéfices
et les risques d’une réduction de la PA au cours des AVC (9),mais
la physiopathologie animale et les cas cliniques rapportant l’ag-
gravation de la situation neurologique lors d’une réduction
“urgente” de la PA sont en faveur de l’abstention (6, 8, 10). En
conséquence, on recommande actuellement de ne pas instituer ou
renforcer un traitement antihypertenseur dans les 10 jours qui sui-
vent un AVC, les exceptions étant la présence d’une encéphalo-
pathie hypertensive documentée par le fond d’œil et le scanner
encéphalique, d’une hémorragie intracérébrale documentée par
l’imagerie de résonance magnétique, ou d’une dissection aortique
(6, 10).
L’HTA SÉVÈRE ASYMPTOMATIQUE : UNE PSEUDO-URGENCE
HYPERTENSIVE
L’HTA en général et l’HTA sévère en particulier doivent être trai-
tées dans un but de prévention cardiovasculaire et rénale. Mais
s’il n’y a pas de signe de souffrance viscérale cardiaque, aortique,
rénale ou neurologique, une hypertension sévère n’est pas une
urgence hypertensive et doit être traitée par la mise en place pro-
gressive d’un traitement oral, et non par un traitement parentéral
d’urgence. Un essai contrôlé portant sur des patients asympto-
matiques ayant une diastolique comprise entre 116 et 139 mmHg
a montré en effet qu’il n’y avait pas d’avantage, et au contraire
des inconvénients en termes d’effets secondaires, à une escalade
rapide dans le traitement oral (11).
La même conduite s’applique aux pseudo-urgences hypertensives
associant une élévation aiguë de la PA et divers symptômes sans
signe de souffrance viscérale. Les cas les plus fréquents sont les
élévations tensionnelles au cours d’un épisode douloureux aigu
et les attaques de panique. Le diagnostic différentiel repose sur
la normalité de l’examen cardiovasculaire et neurologique per-
mettant d’écarter les vraies urgences hypertensives (tableau).
PREMIERS GESTES DEVANT UNE SUSPICION D’URGENCE
HYPERTENSIVE
Les principaux éléments sont résumés dans la figure ci-dessous.
La Lettre du Cardiologue - n° 331 - mai 2000
21
DOSSIER

Réunir les éléments du diagnostic
Le diagnostic est fondé sur une mesure correcte de la PA et sur
la recherche de signes de souffrance viscérale :
–Les erreurs de mesure tensionnelle vont dans le sens d’une sur-
estimation d’origine technique (gros bras) ou psychologique
(stress). La PA doit être mesurée selon les recommandations en
vigueur avec un manomètre à mercure ou un moniteur validé uti-
lisant un brassard adapté à la circonférence du bras (2). Pour
réduire les variations liées à l’anxiété ou à la douleur, il faut mesu-
rer plusieurs fois la PA pour obtenir deux mesures consécutives
qui diffèrent de moins de 10 mmHg.
–La recherche d’une souffrance viscérale est au centre des déci-
sions. Un trouble de la conscience avec céphalée, signes neuro-
logiques focaux et protéinurie évoque une encéphalopathie hyper-
tensive, ou, en fin de grossesse, une éclampsie. Une orthopnée et
des crépitants bilatéraux signent l’OAP. Une douleur violente,
thoraco-abdominale, sans anomalie de l’ECG fait rechercher le
souffle diastolique, l’anisotension, l’abolition des pouls de la dis-
section aortique. L’examen des urines à la bandelette et l’ECG
sont complétés sans délai d’un prélèvement de sang pour déter-
miner le ionogramme et la créatininémie. Un minimum d’infor-
mation sur le contexte thérapeutique est obtenu du patient ou de
l’entourage. Le patient reçoit-il un traitement antihypertenseur,
et si oui, lequel ? S’agit-il d’un médicament dont l’arrêt intem-
pestif expose à un rebond (clonidine et analogues) ? Le patient
prend-il des produits presseurs, comme les sympathomimétiques,
les corticoïdes et anti-inflammatoires, la cocaïne?
Organiser le transfert
Le premier geste est de transférer le patient dans un centre pou-
vant assurer une surveillance continue de la PA, de l’état neuro-
logique, cardiaque et rénal, et d’administrer le traitement spéci-
fique de la souffrance viscérale. La disponibilité d’un scanner ou,
mieux, d’une imagerie de résonance magnétique est indispen-
sable en cas de déficit neurologique. En cas d’éclampsie, la
patiente doit être transférée dans une maternité disposant d’un
pédiatre néonatologiste. En cas de forte suspicion d’infarctus
myocardique ou de dissection, le transfert se fait vers un hôpital
ayant un service de soins intensifs cardiaques et/ou de chirurgie
cardiovasculaire.
Une première prescription ?
En attendant le transfert, on ne donne pas de traitement visant à
réduire la PA si le patient a un déficit neurologique focal, ce trai-
tement ne pouvant être entrepris qu’après une imagerie cérébrale.
Un antihypertenseur d’urgence est administré seulement si le
patient a une diastolique constamment supérieure à 120 mmHg
avec des signes patents d’œdème pulmonaire, d’encéphalopathie
hypertensive, d’infarctus du myocarde ou de dissection aortique :
une ampoule de Lasilix®i.v. dans l’œdème pulmonaire seulement,
une ampoule de Catapressan®par voie intramusculaire ou sous-
cutanée dans les autres cas. L’emploi dans les urgences hyper-
tensives des gélules de nifédipine en administration sublinguale
a été longtemps populaire. Ce traitement n’est plus autorisé en
France dans cette indication depuis un rapport montrant sa faible
maniabilité et sa médiocre sécurité.
L’URGENCE À L’HÔPITAL
Mise en place de la surveillance
Une urgence hypertensive justifie l’admission dans un service
spécialisé ou de soins intensifs pour permettre un traitement effi-
cace et sûr sous surveillance continue de l’état clinique, de la PA,
de l’ECG, de la diurèse et des constantes biologiques. S’il y a
lieu, il faut traiter la douleur ou une rétention d’urines qui peu-
vent élever la PA. Le patient doit pouvoir bénéficier sans délai
des examens d’imagerie cardiaque, encéphalique ou aortique jus-
tifiés par le type de souffrance viscérale constituant l’urgence
hypertensive.
Les médicaments de l’urgence hypertensive
Dès qu’une surveillance intensive est mise en place, le traitement
est administré par voie veineuse.
– Le furosémide (Lasilix®,une ampoule de 20 mg à renouveler
si besoin) et le bumétanide (Burinex®,une ampoule de 2 mg à
renouveler si besoin) sont réservés au traitement de l’OAP. Dans
cette indication, un essai contrôlé a comparé de fortes doses de
furosémide et de fortes doses de dérivés nitrés, tous les patients
ayant reçu de l’oxygène, de la morphine et une première ampoule
de furosémide. Cet essai a montré que les vasodilatateurs vei-
neux injectables, nitroglycérine (Trinitrine) ou dinitrate d’iso-
sorbide (Risordan®) au débit de 1 à 10 mg/h (3) obtenaient de
meilleurs résultats (moins d’infarctus du myocarde et de recours
à la ventilation assistée) que le traitement par de fortes doses de
diurétiques de l’anse.
–Dans les autres indications, les antihypertenseurs proprement
dits sont également perfusés à la seringue électrique : labétalol
(Trandate™), nicardipine (Loxen®), nitroprusside (Niprid), ou
urapidil (Eupressyl®). Les produits les plus adaptés sont ceux dont
la pharmacodynamie permet un ajustement précis du débit en
fonction de la PA obtenue. Ce sont la nicardipine (Loxen®,8 à
15 mg/h), le nitroprusside (Niprid, 15 à 300 µg/h, maintenant peu
utilisé du fait de sa toxicité) et l’urapidil (Eupressyl®,60 à
180 mg/h).
L’objectif tensionnel
Il ne faut pas chercher à normaliser la PA. L’objectif recommandé
est une réduction de 25 % de la PA moyenne en quelques minutes
à 2 heures, puis une réduction graduelle vers 160/100 mmHg en
2 à 6 heures (2). Cette précaution explique pourquoi l’usage de
nifédipine par voie sublinguale est maintenant proscrit, car il ne
permet pas de contrôler la vitesse et l’ampleur de la baisse ten-
sionnelle (12).
☛Une baisse précipitée de la PA peut en effet induire ou aggra-
ver une ischémie rénale, cérébrale ou myocardique.
Vers un traitement au long cours
La situation d’urgence étant contrôlée, il faut généralement
prendre le relais par un traitement antihypertenseur oral. La
première étape peut être la prise de nicardipine à libération pro-
longée en relais de la nicardipine intraveineuse. La construction
du traitement ultérieur dépend de la cause de l’urgence et de son
évolution et sort du cadre de cette mise au point. ■
La Lettre du Cardiologue - n° 331 - mai 2000
22
DOSSIER

La Lettre du Cardiologue - n° 331 - mai 2000
23
DOSSIER
RÉFÉRENCES BIBLIOGRAPHIQUES
1. The Sixth Report of the Joint National Committee on prevention, detection,
evaluation, and treatment of high blood pressure. Arch Intern Med 1997 ; 157 :
2413-44.
2. Diagnostic et traitement de l’hypertension artérielle essentielle de l’adulte de
20 à 80 ans. NHA Communication/ANAES Paris, 1999, 87 p.
3. Cotter G., Metzkor E., Kaluski E. et coll. Randomised trial of high-dose
isosorbide dinitrate plus low-dose furosemide versus high-dose furosemide plus
low-dose isosorbide dinitrate in severe pulmonary oedema. Lancet 1998 ; 351 :
389-93.
4. Crawford E.S. The diagnosis and management of aortic dissection. JAMA
1990 ; 264 : 2537-41.
5. The Eclampsia Trial Collaborative Group. Which anticonvulsant for women
with eclampsia? Evidence from the Collaborative Eclampsia Trial. Lancet 1995 ;
345 : 1455-63
6. O’Connell J.E., Gray C.S. Treating hypertension after stroke. Br Med J 1994 ;
308 : 1523-4.
7. Collins R., Peto R., MacMahon S. et coll. Blood pressure, stroke, and coro-
nary heart disease. Part 2. Short term reductions in blood pressure : overview
of randomised drug trials in their epidemiological context. Lancet 1990 ; 335 :
827-38
8. Astrup J., Siesjo B.K., Symon L. Thresholds in cerebral ischemia : the ischemic
penumbra. Stroke 1981 ; 12-723-5.
9. Blood pressure in Acute Stroke Collaboration (BASC). Blood pressure mana-
gement in acute stroke. Part I : assessement of trials designed to alter blood pres-
sure (Cochrane Review). In : The Cochrane Library, Issue 3, 1998. Oxford :
Update Software.
10. Phillips S.J. Pathophysiology and management of hypertension in acute
ischemic stroke. Hypertension 1994 ; 23 : 131-6.
11. Zeller K.R., von Kuhnert L.K., Matthews C. Rapid reduction of severe asymp-
tomatic hypertension. Arch Intern Med 1989 ; 149 : 2186-9.
1. L’urgence hypertensive est définie :
a. par des signes de souffrance viscérale avec une pression
artérielle élevée
b. par une montée brutale de la pression artérielle au-dessus
des valeurs habituelles
c. par une diastolique supérieure à 120 mmHg
d. par une systolique supérieure à 200 mmHg
2. Le traitement initial de l’urgence hypertensive (avant le
transfert à un service d’urgence) est :
a. l’abstention si le patient a un déficit neurologique
b. l’administration d’une ampoule de clonidine (Catapressan
®
)
par voie i.m.
c. l’administration d’une ampoule de furosémide (Lasilix
®
) par
voie i.v. lente ou i.m.
d. l’administration d’une gélule de nifédipine (Adalate
®
) par
voie perlinguale
RÉPONSES
RÉPONSES
FMC
1. a ; 2. a.
AUTOQUESTIONNAIRE
AUTOQUESTIONNAIRE
FMC
Insuffisance cardiaque : une épidémie du
XXIesiècle, 26-27 juin 2000, Paris
Comité scientifique : K. Chien, G. Feuers-
tein, M. Komajda, K. Schwartz.
Renseignements, inscriptions et lieu de la
réunion : Institut Pasteur Euroconférences,
28, rue du Docteur-Roux, 75724 Paris
Cedex 15. Fax : 01 40 61 34 05.
E-mail : euroconf@pasteur.fr
Internet : www.pasteur.fr/applications/euro-
conf/
BLOC-NOTES
Les articles publiés dans “La Lettre du Cardiologue”
le sont sous la seule responsabilité de leurs auteurs.
Tous droits de reproduction, d'adaptation
et de traduction par tous procédés
réservés pour tous pays.
© mai1983 - EDIMARK S.A.
Imprimé en France - Differdange S.A. - 95110 Sannois
Dépôt légal 2
e
trimestre 2000
1
/
4
100%