Transplantation cardiaque et pulmonaire 21 Journées de la Pitié-Salpêtrière 40

coordonné par
le Pr C. Le Feuvre
8 | La Lettre du Cardiologue • n° 422 - février 2009
congrès
rÉunion
Transplantation cardiaque et pulmonaire
21es Journées de la Pitié-Salpêtrière
40e anniversaire de la première greffe
cardiaque à la Pitié-Salpêtrière
T. Petroni*
Paris, 21, 22 et 23 octobre 2008
* Institut de cardiologie, hôpital de la
Pitié-Salpêtrière, Paris.
L
a transplantation cardiaque (TC), c’est, en
France, 350 greffés (dont 70 à la Pitié-Salpê-
trière) et 500 nouveaux inscrits sur liste
d’attente chaque année. C’est également 10 % de
décès chez les patients en attente de greffe, et 25 %
de mortalité hospitalière post-transplantation. La
TC concerne, pour près de 75 % des cas, des cardio-
myopathies ischémiques et dilatées.
Intérêt de la VO2 dans
l’insuffisance cardiaque sévère
(D’après une communication du Dr J.Y. Tabet,
Villeneuve-Saint-Denis)
L’orateur a rappelé la mortalité élevée liée à
l’insuffisance cardiaque (IC), soit 30 % à 4 ans. La
particularité de la réadaptation est qu’elle n’a pas
d’effet délétère sur le remodelage et la fonction
VG. Elle intervient dans tous les domaines qui
marquent l’évolution de l’IC. Elle permet l’amélio-
ration des symptômes et de la tolérance à l’effort,
et ainsi de la qualité de vie. Cela se traduit par un
gain de pic de VO
2
de 12 à 31 %, quand les bêta-
bloquants l’augmentent au plus de 10 %. Elle est
donc recommandée avec un grade A par les guide-
lines françaises et européennes. Cependant, tous
les patients ne sont pas répondeurs : est considéré
comme répondeur un patient qui améliore son pic
de VO
2
de plus de 6 %. Il n’est pas possible à ce
jour de prédire, à l’admission, l’amélioration des
capacités fonctionnelles ; 20 % des patients ne
présenteront aucune amélioration à l’issue du
programme. La totalité des patients insuffisants
cardiaques devrait donc idéalement bénéficier
d’une réadaptation cardiovasculaire. Certaines
interrogations restent non résolues, comme celles
qui portent sur l’effet de la réadaptation sur la
morbi-mortalité et sur les modalités optimales
précises du réentraînement.
Importance de l’évaluation
de la fonction VD dans le suivi
du patient candidat à la TC
(D’après une communication du Dr L. Alizadeh, Paris)
L’échocardiographie occupe dans ce contexte une
place centrale. La fonction VD est notamment
évaluée à l’aide de l’eye-ball VD, qui est le rapport
de l’anneau tricuspide sur l’anneau mitral. Un rapport
VD/VG supérieur ou égal à 1 est ainsi corrélé à
un pronostic péjoratif. D’autres paramètres sont
devenus habituels, tels que le rapport E/A à l’anneau
tricuspide, l’onde S et le TAPSE, la pression artérielle
systolique (PAPs), ou encore le temps d’accélération
de l’artère pulmonaire. Le Dr Léger a approfondi le
bilan hémodynamique nécessaire à l’inscription sur
liste de greffe. En effet, l’augmentation chronique
de la postcharge VD peut être suivie, en postgreffe,
d’une chute du débit cardiaque par diminution du
Les 21, 22 et 23 octobre derniers se sont tenues les 21
es
Journées de la Pitié-Salpêtrière
à l’Institut de cardiologie. Elles ont célébré tout particulièrement le 40
e
anniversaire de
la première greffe cardiaque réalisée à La Pitié-Salpêtrière par le Pr Christian Cabrol,
assisté du Pr Gérard Guiraudon. Les sessions se sont déroulées sous la coordination du
Pr Alain Pavie, et ont été d’une qualité absolument remarquable grâce aux interventions
d’orateurs de premier rang, que je remercie par le biais de ce rapport non exhaustif.

La Lettre du Cardiologue • n° 422 - février 2009 | 9
congrès
rÉunion
retour veineux gauche et modification de la cinétique
septale. Ce bilan doit spécifiquement permettre
d’évaluer l’hypertension artérielle pulmonaire
(HTAP), à l’aide du cathétérisme cardiaque droit, pour
quantifier la PAP, la pression capillaire et le gradient
transpulmonaire, le débit cardiaque, et le calcul des
résistances vasculaires pulmonaires (RVP). Des tests
pharmacologiques sont réalisés afin de déterminer
si l’HTAP est réversible ou fixée. Il faut retenir les
résultats probants de l’emploi de NO inhalé, qui
permet la vasodilatation pulmonaire exclusive, donc
la diminution de la PAPs, des RVP, de la pression
ventriculaire droite (PVD), et l’amélioration de la
fraction d’éjection du VD (FEVD). La dobutamine
et les inhibiteurs des phosphodiestérases compor-
tent des biais et ne sont donc pas employés. En
revanche, la dobutamine peut être combinée au NO,
mimant ainsi la situation postgreffe. Ce bilan doit
être récent, et renouvelé en cas d’attente prolongée
avant la transplantation. En fonction des résultats,
différentes options thérapeutiques peuvent être
envisagées : transplantation cœur-poumons en cas
d’HTAP fixée, voire transplantation hétérotopique,
traitement médical dans l’optique d’un remodelage
inverse ; et en cas d’HTAP réversible, transplanta-
tion cardiaque avec assistance ventriculaire droite
ou ECMO, emploi d’un greffon surdimensionné ou
transplantation cardiaque sous traitement associant
inotropes et NO.
Intérêt du défibrillateur
automatique implantable
(DAI) et place
de la resynchronisation
en prégreffe
(D’après une communication du Dr F. Hidden-
Lucet, Paris)
Ce sujet reste débattu, faute d’étude prospective.
Les patients qui bénéficieraient le plus du DAI, selon
les études, sont ceux ayant une cardiomyopathie
dilatée ou ischémique avec dysfonction VG systo-
lique inférieure à 30 %, des QRS larges de plus de
120 ms, ou ceux qui sont en fibrillation auriculaire
(qui constituent chacun des facteurs indépendants de
mortalité). La resynchronisation s’envisage chez des
patients très symptomatiques (dyspnée de stades III à
IV de la NYHA) avec des QRS supérieurs à 120 ms. En
cas d’indication à la resynchronisation, il convient de
proposer systématiquement un DAI, avec l’explication
de la balance bénéfices/risques. La resynchronisation
diminue la mortalité, la mort subite et l’évolution
vers l’insuffisance cardiaque terminale. En l’absence
d’indication à la resynchronisation, il n’y a pas de
recommandation claire pour proposer le DAI, qui sera
alors discuté au cas par cas selon la stratification indi-
viduelle du risque (QRS larges, FA permanente, etc.).
Toutefois, le prix de la protection n’est pas nul : la
mortalité propre de l’intervention approche 1 %, les
complications péri- et postopératoires (14 %) sont à
considérer (infection, hémorragie, complication du
boîtier, de sonde), avec notamment près de 10 %
d’échec d’implantation de la sonde VG. Le patient
doit être informé de la possibilité de changement de
boîtier, de seuils de défibrillation élevés, et de chocs
inappropriés (25 %). De plus, 30 % des patients en
moyenne ne sont pas répondeurs à la resynchroni-
sation. Enfin, le problème du rapport coût/efficacité
est réel, avec un prix moyen de 17 000 € pour un DAI
triple chambre et une longévité d’environ 4 à 5 ans.
La question de l’éventuelle perte de chance de greffe,
en cas de limite d’âge chez un patient répondeur à
l’implantation d’un multisite, reste posée.
Difficultés de la prise
en charge des donneurs
(D’après une communication
du Dr N. Boccheciampe, Paris)
L’orateur a notamment insisté sur la pénurie des
greffons du fait du vieillissement de la population et
de perturbations hémodynamiques liées à l’état de
mort encéphalique (EME). La prise en charge de ces
perturbations lors de la troisième phase comprend
la correction d’une éventuelle hypovolémie vraie
(remplissage, Minirin
®
), le maintien d’une hémo-
dynamique stable (lutte contre la vasoplégie avec
l’emploi de noradrénaline) et l’optimisation des
apports en oxygène (lutte contre l’anémie et l’hypo-
xémie). L’EME peut créer des lésions ischémiques
par instabilité hémodynamique, qu’il faut dépister
et prévenir. L’évaluation précise de la qualité du
greffon est capitale, difficile, et repose sur l’écho-
cardiographie. Chez un donneur de plus de 55 ans,
ou en cas d’élévation de la troponine, la coronaro-
graphie est très recommandée. La troponine élevée
est en effet corrélée à une dysfonction myocardique
chez le donneur, une instabilité hémodynamique
chez le receveur, avec davantage de rejets aigus, et
chroniques. Une élévation de troponine doit conduire
à une réévaluation échocardiographique, qui, en cas
de normalité, n’est alors pas associée à une dimi-
nution de la survie chez le greffé.

coordonné par
le Pr C. Le Feuvre
10 | La Lettre du Cardiologue • n° 422 - février 2009
congrès
rÉunion
Souvenirs de la première
transplantation cardiaque
européenne
(D’après une communication du Pr C. Cabrol)
L’intervention du
Pr Christian Cabrol
fut très émou-
vante et instruc-
tive. Il rapporta
les souvenirs de
cette première
transplantation
cardiaque euro-
péenne, réalisée
le 27 avril 1968
à 22 h à la Pitié-
Salpêtrière, 4 mois
après la première
greffe cardiaque
mondiale pratiquée par Christian Barnard en Afrique
du Sud. Un film tourné en direct fait revivre, 40 ans
plus tard, toute l’intensité et la tension de cette
intervention pionnière, puis la joie de voir le cœur
transplanté assurer, en peropératoire, une circula-
tion efficace. À l’époque, le tracé ECG s’observait à
l’aide d’un simple point sur un écran d’oscilloscope,
et le rejet aigu à J8 et M1 à l’aide de signes d’œdème
myocardique, matérialisés par une rotation axiale
droite sur l’ECG et un épanchement péricardique
radiographique (des clips étaient fixés en peropé-
ratoire à l’oreillette droite, la veine cave supérieure
et l’apex). Pour mémoire, il faudra attendre encore
10 ans avant les balbutiements de l’échocardio-
graphie. Les premiers épisodes de cette aventure
ont été remémorés par les Drs M.F. Mattei et
J. Luciani : les patients recevaient un traitement
immunosuppresseur comportant des corticoïdes,
de l’azathioprine et du sérum antilymphocytaire de
cheval administré pendant 3 semaines sur cathéter
central ! Ils pouvaient perdre jusqu’à 10 cm du fait de
l’ostéoporose, et peu d’antibiotiques permettaient
de faire face aux médiastinites. La mortalité était
de 55 % à 1 mois, et de 85 % à 3 ans. Comme l’a
noté, non sans humour, le Pr G. Guiraudon, cynique
et pertinent, cette intervention revenait en fait à
“utiliser un mort pour tuer un vivant ! Le patient
était alors au plus mal, mais pouvait encore avoir
le temps de l’opération ; et sa famille l’y encoura-
geait !”. Ces journées sont aussi le 25
e
anniversaire
de la ciclosporine, qui a permis de transformer le
pronostic des greffés.
Rejet chronique ou maladie
vasculaire du greffon
(D’après une communication des Dr F. Beygui,
Paris)
L’orateur a rappelé le caractère asymptomatique,
diffus, et rapidement progressif de cette pathologie,
corrélée à la mortalité et dont l’incidence est estimée
à 32 % à 5 ans. De ce fait, les recommandations
ACC/AHA préconisent une évaluation coronaro-
graphique tous les 2 ans chez ces patients à haut
risque, voire annuelle en cas de maladie coronaire
avérée, avec un contrôle systématique à 6 mois d’une
éventuelle angioplastie. Le Dr M. Redonnet propose
une stratégie de dépistage alternative, combinant
l’échocardiographie de stress et le thallium d’effort
couplé au dipyridamole tous les 18 mois, afin d’épar-
gner en cas de normalité stricte, les procédures de
coronarographie, qu’il conserve néanmoins à M1 et
M18 de la transplantation, puis tous les 6 ans. Le
Pr P. Cluzel propose, quant à lui, l’IRM myocardique
de repos (ou de stress en cas d’antécédent de rejet)
pour le diagnostic de maladie coronaire du greffon,
de lésions ischémiques méconnues, ainsi que pour
l’étude du métabolisme. Le risque de survenue d’une
fibrose systémique néphrogénique, induite par l’em-
ploi du gadolinium chez le transplanté cardiaque, ne
doit toutefois pas être méconnu.
Greffes dérogatoires B et C
(D’après une communication du Dr P. Lebray, Paris)
L’orateur a explicité l’opportunité des greffes déroga-
toires B et C qui consiste en l’inscription simultanée
sur une liste annexe non exhaustive de l’agence de
biomédecine sous réserve d’un pronostic vital engagé
et d’un consentement éclairé signé. Le donneur doit
donc être guéri ou vacciné de l’hépatite B, avec un
titre positif d’anticorps anti-VHC, et le receveur doit
avoir une hépatite C chronique active (anticorps anti-
VHC et virémie positive), quelle que soit sa sérologie
VHB. L’expérience à la Pitié-Salpêtrière a reposé sur
68 donneurs infectés par le VHC, avec 100 % de
changement de génotype, une virémie stable et des
transaminases normales, pour une fibrose minime sur
la ponction-biopsie hépatique effectuée avec un recul
d’une à deux années. Elle est de 270 donneurs VHB+,
soit 2 % des greffes cardiaques. Le receveur est vacciné
dans la moitié des cas, et l’évolution est marquée par
une infection dans 0,8 % des cas (3,5 % si le receveur
est naïf, 0% chez le receveur vacciné). Il convient
donc de vacciner tous les patients naïfs en attente de

La Lettre du Cardiologue • n° 422 - février 2009 | 11
congrès
rÉunion
greffe, répondeurs dans seulement 40 % des cas, et de
proposer systématiquement une inscription sur liste
standard et dérogatoire si le statut vis-à-vis du VHB
est l’infection, la guérison ou la vaccination.
Résultats de l’équipe
de la Pitié-Salpêtrière
(D’après une communication des Drs F. Fernandez
et S. Varnous, Paris)
Ces résultats révèlent un recrutement pour 70 % de
cardiomyopathies dilatées, 25 % de cardiopathies
ischémiques et 4 % de cardiopathies valvulaires.
À long terme, 83 % des patients restent traités par
ciclosporine, 6 % par tacrolimus, 15 % par MMF, 10 %
par azathioprine et 3 % par corticoïdes. Les compli-
cations majoritairement échues sont l’hypertension
artérielle, le diabète, l’insuffisance rénale pouvant
conduire à l’hémodialyse, les cancers (notamment
cutanés) et la maladie coronaire du greffon.
Qualité de vie
des patients greffés
(D’après une communication
du Dr M. Redonnet, Rouen)
Cette donnée est l’un des axes primordiaux de la prise
en charge médicochirurgicale. L’orateur a fait part de
témoignages touchants, saisissants et parfois drôles
de ses patients, qui dans leur grande majorité suivent
les consultations fréquentes, les examens nombreux
et les traitements lourd, en dépit des contraintes
inhérentes à ceux-ci. La biopsie endomyocardique
est souvent vécue avec appréhension, par crainte
de la ponction, nonobstant une confiance presque
aveugle dans l’équipe médicale, presque de règle
chez ces personnes. Les complications et les rejets
potentiels sont peu évoqués ; les patients ne posent
pas la question de l’espérance de vie, bien qu’elle
soit leur principale inquiétude ; beaucoup évoquent
la retransplantation. La dépression, fréquente, est à
elle seule un facteur de risque de morbi-mortalité
et certains traitements sont contre-indiqués avec
les immunosuppresseurs. Les troubles de l’iden-
tité favorisés par la levée d’inhibition de la cortico-
thérapie sont parfois à considérer, mais la “symbo-
lique” du cœur n’est, quant à elle, rapidement plus
un souci. Certains s’interrogent sur ce qu’est devenu
leur cœur ; il est souvent difficile de dépasser cette
altération de l’image de soi, et bien que le vécu soit
dans l’ensemble très positif, le ressenti quotidien est
à l’image d’une survie prolongée, et ce d’autant plus
que la période préopératoire a été difficile. Il faut
souvent s’accorder avec le niveau de curiosité de
ces patients, ne pas trop les informer et s’en tenir
à leur degré de questionnement.
Assistance circulatoire Impella®
(D’après une communication du Pr A. Cariou, Paris
et du Dr E. Bonnefoy, Lyon)
L’Impella
®
est l’une des assistances circulatoires
envisageables dans l’état de choc postarrêt cardio-
circulatoire (ACR), lequel fait l’objet d’une étude
actuellement en cours de réalisation. Comme l’a
souligné le Pr A. Cariou, l’ACR est suivi d’une dysfonc-
tion myocardique temporaire, qui régresse le plus
souvent en 5 à 7 jours. L’Impella
®
représente poten-
tiellement une solution, et peut être posée par voie
artérielle fémorale rétrograde sous contrôle ETO
en salle d’hémodynamique ou au lit du patient. À
l’hôpital Cochin, 19 patients ont bénéficié de ce dispo-
sitif, et 13 sont décédés, pour une durée moyenne
d’assistance de 30 h (1-84 h). L’efficacité hémody-
namique n’est pas évidente à évaluer et des compli-
cations existent. À la phase précoce, des arythmies
ventriculaires lors du passage transaortique et une
plicature du système peuvent survenir. Pendant la
phase ultérieure de réanimation, un déplacement
de la pompe lors de soins, un saignement local, et
une hémolyse peuvent se produire. L’expérience
de l’équipe lyonnaise sur le sujet, présentée par le
Dr E. Bonnefoy, est celle d’un abord artériel chirurgical
en site axillaire droit, avec une prothèse vasculaire
d’insertion terminolatérale. Plusieurs indications sont
retenues, telles qu’un infarctus du myocarde anté-
rieur, une cardiopathie ischémique, en préopératoire
d’un anévrisme de l’aorte abdominale, un pontage
aorto-coronaire en urgence et même une dissection
aortique. Les avantages de ce type de dispositif sont
un encombrement minimal, la facilité d’utilisation et
la décharge VG. Ceux de l’abord axillaire droit sont
l’existence plus rare d’un athérome et la mobilisation
possible du patient pour les soins. Les inconvénients
de cette assistance sont en rapport avec son caractère
temporaire (10 à 15 jours, voire 20 jours au plus) et
ceux de cette voie d’abord, avec la nécessité d’une
expertise d’implantation, et le risque septique non
nul. Le sevrage de l’Impella® a été conduit comme
suit, avec une décroissance progressive du niveau
d’assistance jusqu’à 1 l/mn et la vérification de
l’absence de défaillance d’organe (notamment hépa-
tique et rénale) avant de procéder à son ablation.

coordonné par
le Pr C. Le Feuvre
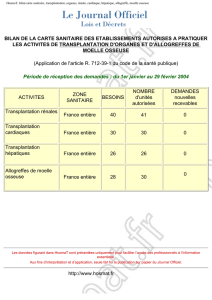
Figure 1. En cas de nécessité, l’assistance circulatoire mécanique
d’urgence est l’ECMO (extracorporeal membrane of oxygen,
aussi appelée extracorporeal life support). Elle comporte un
abord fémoro-fémoral, un circuit-pompe avec une interface
d’échanges gazeux et une console peu volumineuse de paramé-
trage simple. La pose peut se faire au bloc opératoire comme
au lit du patient, en conditions d’asepsie chirurgicales.
12 | La Lettre du Cardiologue • n° 422 - février 2009
congrès
rÉunion
Transplantation sous ECMO
(D’après une communication du Pr P. Leprince, Paris)
Depuis l’avènement de la super urgence (SU) en
juillet 2004, la transplantation sous ECMO (extra-
corporeal membrane of oxygen, aussi appelée extra-
corporeal life support) a vu sa fréquence s’accroître ;
343 patients ont ainsi été conduits à la transplan-
tation sous la procédure de SU, dont 18 % sous
ECMO. Ces chiffres sont des cumuls depuis 2004
et ne rendent pas compte de l’évolutivité des
tendances. Ainsi, en 2008, 40 % des patients ont
été transplantés de façon standard contre 85 % en
2004 ; de ce fait, c’est 30 % des patients qui sont
transplantés en SU en 2008 et 25 % sous ECMO
(figure 1). Ceux-ci peuvent bénéficier simultanément
de l’ECMO et de l’inscription sur liste, mais il arrive
que l’inscription soit effective avant la nécessité
d’assistance par ECMO, avec un intervalle moyen
de 3 mois. Lorsque la situation s’inverse, c’est en
moyenne 15 jours qui séparent l’inscription de
l’ECMO. À 4 ans, la survie des greffés en SU (68 %)
diffère peu de celle des greffés sous ECMO (62,5 %)
et de celle des transplantés “tout venant” (63 %).
La certitude est qu’il faut privilégier la stabilisation
hémodynamique et la récupération complète des
fonctions de chaque organe pour passer le cap de la
greffe cardiaque ; un patient ventilé doit donc être
extubé ou extubable. L’ECMO se présente bien, alors,
comme un pont vers la transplantation.
Prise en charge du syndrome
de détresse respiratoire aiguë
par l’ECMO
(D’après une communication du Dr E. Flecher, Rennes)
S’agissant d’une lésion de la barrière alvéolo-
capillaire, le traitement optimal du syndrome
de détresse respiratoire aiguë (SDRA) comporte
une ventilation préventive du volotraumatisme (à
faibles volumes, soit un volume courant VT de 6 ml/
kg) et du barotraumatisme (à basses pressions, soit
une pression de crête ne dépassant pas 50 mmHg
et une pression plateau limitée à 30 mmHg), avec
par conséquent une hypercapnie permissive. Des
manœuvres de recrutement, l’apport de NO inhalé
et la correction de l’anémie sont d’autres compo-
santes du traitement du SDRA. L’ECMO se présente
volontiers comme une option thérapeutique inté-
ressante “d’épargne pulmonaire”, dans sa forme
veino-veineuse par double canulation fémorale et
jugulaire, et sous le couvert d’une anticoagulation
ciblant un ratio de TCA à 1,5. Les patients éligibles
doivent bien évidemment être pris en charge pour
un authentique SDRA (rapport PO2/FiO
2
< 100,
ou hypercapnie non compensée avec pH < 7,20),
être âgés d’au plus 65 ans, être réfractaires au
traitement médical, et être ventilés depuis moins
de 7 jours.
Assistance VD
temporaire lors de la pose
d’une assistance VG
(D’après une communication du Dr F. Collart, Marseille)
Une défaillance VD se traduit par un débit d’assis-
tance inférieur à 2 l/mn/m², une POD supérieure
à 20 mmHg, un support inotrope prolongé au-delà
de 5 jours, et la nécessité d’une assistance VD.
Cette dernière concerne 20 à 30 % des implanta-
tions. Le diagnostic clinique repose sur la présence
d’une turgescence jugulaire et d’une hépatomé-
galie ; le diagnostic échocardiographique s’appuie
sur la FEVD, la dilatation VD, la présence d’un
septum paradoxal. Il conduit à la réalisation d’un
bilan hémodynamique. Les mécanismes étiologi-
ques associent une ischémie VD et un excès de
pré- ou de postcharge. Les conséquences sont une
défaillance hépatique et une défaillance de l’as-
sistance gauche. La défaillance VD est un facteur
majeur de mortalité et l’assistance droite tempo-
raire permet de la prévenir, avec un sevrage le
plus souvent rapide.
 6
6
 7
7
1
/
7
100%



![ECMO / ECLS - divine [id]](http://s1.studylibfr.com/store/data/000567898_1-07d1d25fd9a5455038f85260be2c51cb-300x300.png)