Les insuffisances hépatiques aiguës de l’enfant : dix questions-réponses

Médecine
& enfance
QUELLE EST LA DÉFINITION
DES IHA DE L’ENFANT ?
Les IHA sont définies comme « un syn-
drome de défaillance multisystémique
d’organes dans lequel une atteinte pro-
fonde des fonctions hépatiques, avec ou
sans encéphalopathie, survient chez un
patient ne présentant pas de maladie
hépatique sous-jacente reconnue ». Cet-
te définition est importante, car elle dé-
crit l’IHA non pas comme la défaillance
d’un seul organe mais plutôt comme la
conséquence de celle-ci, soulignant la
gravité de ce syndrome. Par ailleurs elle
insiste sur le fait que l’enfant, notam-
ment le nourrisson, peut ne pas avoir
d’encéphalopathie hépatique (ce qui est
nécessaire dans la définition de l’IHA de
l’adulte). Enfin, l’enfant peut avoir une
maladie hépatique sous-jacente mais
non reconnue, ce qui permet de prendre
en compte les maladies métaboliques.
QUELLES SONT
LES CAUSES DES IHA
DU NOURRISSON
ET DE L’ENFANT ?
Elles sont très nombreuses et peuvent
être classées en sept catégories : méta-
boliques, infectieuses, toxiques, auto-
immunes, malignes, vasculaires et de
cause indéterminée. De façon très sché-
matique, les IHA du nourrisson sont le
plus souvent d’origine métabolique (par
exemple galactosémie, fructosémie, ty-
rosinémie, cytopathies mitochon-
driales…), alors que celles de l’enfant
plus âgé sont d’origine virale (virus A,
B, C, D, E, HHV6) ou toxique (paracéta-
mol en particulier). Dans un grand
nombre de cas, la cause reste indétermi-
née. Etablir le diagnostic étiologique est
une urgence. En effet, certaines causes
peuvent répondre à un traitement spé-
cifique, d’autres peuvent être une
contre-indication absolue à la greffe. A
cet effet, le nourrisson ou l’enfant doit
être rapidement transféré dans un servi-
ce d’hépatologie en connexion avec un
plateau médico-technique rompu à ces
recherches étiologiques en urgence.
COMMENT FAIRE
LE DIAGNOSTIC D’IHA ?
Les signes sont souvent peu spécifiques,
notamment chez le nourrisson : altéra-
tion de l’état général, refus de boire, vo-
missements par exemple. L’existence
d’un ictère est d’emblée évocatrice. Il
peut également s’agir de la découverte
d’une hépatomégalie, avec ou sans splé-
nomégalie, ou d’une complication : syn-
drome hémorragique, hypoglycémie,
encéphalopathie.
QU’EST-CE QUE
L’ENCÉPHALOPATHIE
HÉPATIQUE ?
Il s’agit d’une complication majeure des
LES JEUDIS DE BICÊTRE
Les insuffisances hépatiques aiguës
de l’enfant : dix questions-réponses
D. Devictor, réanimation néonatale
et pédiatrique, CHU Bicêtre, Le Kremlin-Bicêtre
mars 2011
page 127
Rubrique dirigée par T.A. Tran, service de
pédiatrie générale hématologie et rhumatologie
pédiatriques, L. Chevret, service de réanimation
néonatale et pédiatrique, néonatologie, et
S. Rouget, service de médecine de l'adolescent
CHU Bicêtre, Le Kremlin-Bicêtre
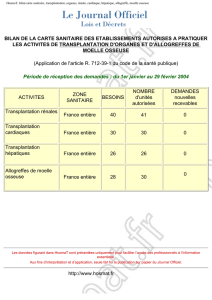
Les insuffisances hépatiques aiguës (IHA) du nourrisson et de l’enfant évoluent
le plus souvent vers la mort en l’absence de traitement. Leur incidence n’est
pas connue. Elles représentent environ 10 % des indications de transplanta-
tion hépatique. La présentation suivante n’a pas la prétention d’être exhausti-
ve. Elle est focalisée sur les quelques messages essentiels.
137136 127-128 21/03/11 22:25 Page127

IHA. Elle est sans doute liée à des ano-
malies métaboliques dues au fait que le
foie ne remplit plus son rôle d’homéo-
stasie. Son évolution est généralement
imprévisible mais souvent explosive en
pédiatrie.
Chez le nourrisson, l’encéphalopathie
hépatique revêt une sémiologie particu-
lière : modification du caractère, délire,
agitation et cris précèdent un coma
d’abord agité puis plus profond avec hy-
potonie et mydriase. Chez l’enfant plus
âgé, la sémiologie est identique à celle
de l’adulte, avec quatre stades de gravi-
té croissante allant de la confusion au
coma profond. Quel que soit l’âge, l’en-
céphalopathie hépatique s’accompagne
d’un œdème cérébral responsable d’hy-
pertension intracrânienne, celle-ci étant
la première cause de décès des IHA. Ce-
la souligne l’importance du transfert
précoce en unité de réanimation afin de
minimiser les conséquences neurolo-
giques de l’IHA par des techniques de
protection cérébrale.
QUELLES SONT
LES PRINCIPALES
COMPLICATIONS ?
Les IHA s’accompagnent d’un syndrome
de défaillance multiviscérale. L’encé-
phalopathie hépatique, avec ou sans hy-
pertension intracrânienne, a déjà été
évoquée. Il faut également signaler les
instabilités hémodynamiques, le risque
hémorragique, les anomalies métabo-
liques (anomalies de la coagulation, hy-
poglycémie, hyperlactacidémie…).
C’est pourquoi la prise en charge de ces
enfants ne se conçoit que dans un servi-
ce de réanimation spécialisé en réani-
mation hépatique pédiatrique.
QUAND PRENDRE CONTACT
AVEC UN GROUPE
DE TRANSPLANTATION ?
En pratique, il convient de transférer
l’enfant dès que le facteur V ou le taux
de prothrombine est inférieur à 50 %. Il
faut souligner l’importance d’arrêter
tout traitement dès qu’un enfant est
suspect d’IHA. En effet l’altération des
fonctions hépatiques risque de potentia-
liser les effets toxiques des médica-
ments. De même il faut se garder de
perfuser du plasma sous le seul prétexte
que les facteurs de coagulation sont ef-
fondrés. Les malades ne saignent spon-
tanément que très rarement, et cette
perfusion ne permettrait plus de suivre
le facteur V et le taux de prothrombine,
dont l’évolution est un des critères im-
portants de la décision de transplanta-
tion hépatique.
QUELS SONT
LES NOUVEAUX ESPOIRS
THÉRAPEUTIQUES ?
Certaines causes sont accessibles à un
traitement spécifique (galactosémie,
fructosémie, tyrosinémie, herpès, cer-
taines hépatites auto-immunes…).
D’autres vont nécessiter une transplan-
tation hépatique en urgence. L’enjeu est
donc de limiter les complications et la
défaillance multiviscérale en attendant
la transplantation. C’est pourquoi des
techniques sophistiquées de circulation
extracorporelle sont proposées : tech-
niques d’hémofiltration, de dialyse sur
albumine… Certaines maladies méta-
boliques peuvent également bénéficier
de la transplantation d’hépatocytes.
Toutes ces techniques restent du domai-
ne de la recherche.
QUAND TRANSPLANTER
OU NE PAS TRANSPLANTER
UN ENFANT AVEC UNE IHA ?
Les causes réversibles ou accessibles à
un traitement spécifique sont bien évi-
demment des contre-indications à la
transplantation. De même les causes
malignes contre-indiquent la greffe. En-
fin, lorsque l’enfant présente une dé-
faillance de plusieurs organes ou que
l’atteinte neurologique est jugée irré-
versible, la transplantation est contre-
indiquée. Dans les autres cas, le problè-
me est de trouver un greffon à temps :
ni trop tôt quand il existe des chances
de guérison, ni trop tard quand il n’exis-
te plus de chances de récupération, no-
tamment neurologique.
Les techniques de partage du foie (un
greffon pour deux patients), le don pa-
rental, permettent de pallier partielle-
ment la pénurie de greffon.
L’indication de transplantation repose
sur un faisceau d’arguments cliniques
(stade de l’encéphalopathie, taille du
foie…), biologiques (évolution des
transaminases, facteurs de coagulation,
lactacidémie…), étiologiques, voire his-
tologiques.
QUELS SONT LES
RÉSULTATS DE
LA TRANSPLANTATION ?
Grâce à la transplantation, la mortalité
des IHA du nourrisson et de l’enfant est
passée de plus de 90 % à moins de
30 %. La transplantation est donc deve-
nue la pierre angulaire du traitement
des IHA dans la majorité des cas où la
cause n’est pas accessible à un traite-
ment spécifique.
EN PRATIQUE
QUEL EST LE MESSAGE
LE PLUS IMPORTANT ?
Il se résume très simplement à la néces-
sité de la prise de contact immédiate
avec un groupe de transplantation pé-
diatrique dès lors que l’enfant présente
un taux de prothrombine ou un facteur
V inférieur ou égal à 50 % et avant que
les signes neurologiques n’apparaissent.
En effet, l’expérience montre que les
IHA avec encéphalopathie hépatique
évoluent vers la mort en moins de qua-
rante-huit heures. Or si l’indication de
transplantation est posée, il faut plus de
quarante-huit heures pour trouver un
greffon. C’est dire qu’à chaque fois une
course contre la montre est lancée.
첸
Référence
SQUIRES R. : « Acute liver failure in children »,
Seminars in Liver
Disease,
2008 ;
28 :
153-66.
Médecine
& enfance
mars 2011
page 128
137136 127-128 21/03/11 22:25 Page128
1
/
2
100%