le grand incendie - Coordination Nationale

Comité Républicain de Défense de la Santé – CRDS
Mars 2004
DÉONTOLOGIE MÉDICALE : LE GRAND INCENDIE
Le caractère sécuritaire et gestionnaire de la politique sanitaire européenne n’arrive pas à convaincre de son efficience
prétendue.
Au contraire, elle met en évidence de nombreuses faiblesses et l’on se demande comment un tel projet ne soulève pas
la totale désapprobation nationale et médicale ?
Le temps passe, la réforme prend naissance et l’on se fait surprendre par les nouvelles conventions. L’éthique médicale
est noyée dans une conscience professionnelle piégée. La phase de sommeil risque de se prolonger longtemps si les
partenaires sociaux, les salariés et les professionnels de santé ne réagissent pas ensemble rapidement.
Que faut-il craindre de la réforme du système de santé ?
1) La ségrégation sur critères médicaux
L’utilisation de critères médicaux spécifiques se banalise pour juger de l’aptitude des citoyens : ségrégation à
l’embauche, clauses d’exclusion à la délivrance de permis de conduire (« sécurité routière : contre-indications médicales
à la conduite : précisions », communiqué du ministère de la santé du 12 février 2004), d’emprunts bancaires,
d’assurance-vie… Le triage des individus inspiré de l’expérience américaine commence dans les départements
d’information médicale (DIM) des centres hospitaliers universitaires (CHU) où les personnes hospitalisées sont réparties
en groupes homogènes de malades (GHM) (art. 5-II du décret du 11 février 2004).
2) Le conditionnement à la santé
L'obligation de contrôle à la fois des individus sous la forme de contrats de dépistage (article 6 de la loi de santé
publique 2004) et des médecins avec la surveillance et la validation de leur activité médicale par le gouvernement
(inspecteurs de santé publique) (art. 40 et 41 de la loi de santé publique 2004 et art. 5-III du décret du 11 février 2004),
les organismes d’assurance maladie (praticiens-conseils) (art. 5-III du décret du 11 février 2004) et les unions régionales
de médecine libérale (URML) (loi du 4 janvier 1993) conduit nécessairement praticiens et usagers dans une logique de
conditionnement à la santé.
3) Le détournement de l’éthique
L’éthique médicale se fond dans une médecine dite prédictive, efficiente et rentable : martelage médiatique, médecin
référent assigné à chaque patient, parcours thérapeutique imposé, triage des malades, fichage sanitaire de chaque
individu dans les ministères et dans les compagnies d’assurance, fichage et accréditation des établissements de santé
et des prestataires de soins. Il faut : « capitaliser la réflexion éthique au service de la réforme du système de Santé »
(annexe 1 du rapport Cordier). La conscience professionnelle, piégée entre « la carotte et le bâton », est soumise d’une
part à la polarisation carriériste des métiers de la recherche et de la santé et d’autre part aux critères d’efficience et de
rentabilité dictés par les ministères, les transnationales et les compagnies d’assurance.
4) La pénalisation du salarié
La solidarité nationale est potentiellement remise en question par le mode de prise en charge des soins : tarification à
l’activité ou à la pathologie (loi de financement de la sécurité sociale 2004) et panier de soins établi sur les termes d’un
contrat d’assurance maladie (rapport Chadelat). D’autre part les salariés attachés à la sécurité sociale sont les victimes
d’un chantage du patronat de renoncer définitivement au paritarisme et de faire substituer progressivement les
cotisations patronales par l’impôt (hausse de la CSG par exemple) (rapport du haut comité pour l’avenir de la sécurité
sociale). Les salariés sont donc plusieurs fois pénalisés : l’offre de soins est conditionnée, la solidarité entre le patronat
et le salariat est battue en brèches, le salarié doit payer par l’impôt les réductions et les exonérations de cotisations
patronales.
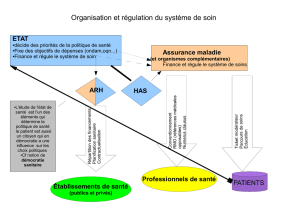
5) Le parcours du combattant dans le réseau de soins
Les patients sont dirigés par un médecin référent vers les établissements de soins choisis par les ARH en accord avec
l'union régionale des caisses d’assurance maladie (URCAM) qui regroupe tous les régimes d’assurance maladie dont
dépendent les patients et manœuvrées par certaines mutuelles et compagnies d’assurances privées qui établissent la
liste des médecins-conseils (praticiens-conseil). Le médecin référent ne dispose d’aucune liberté ; il est le coordinateur
des soins dispensés au patient dans le cadre d’un réseau d’offres de soins géré par l’ARH concernée et le couple
assurantiel dont dépend le patient (ex. : le régime agricole associé à la MSA et GROUPAMA dans les réseaux
gérontologiques). Les ARH, constituées de personnels non représentatifs de la population sont personnellement
impliquées dans la gestion d’établissements de santé privés, se chargent de répartir les parts de marché entre les
groupes d’assurance et les établissements de santé sous la forme de réseaux appelés schémas régionaux
d’organisation sanitaire (SROS). Nombre d’établissements, en raison de la fermeture ou de la transformation des
hôpitaux de proximité et de la « filiarisation » des malades dans les schémas imposés, deviendront des goulots
d’étranglement pour des bassins entiers de population et les listes d’attente seront inévitables.

6) La gestion clientéliste des files d’attente
La mise en place d’une direction clientèle dans les hôpitaux (projet d’établissement 2003-2007 des CHU) est
implicitement associée à la gestion de ces files d’attente. A l’admission des services de court séjour de cliniques privées
et de CHU gérés sur le même modèle, apparaîtront des discriminations caractéristiques lorsque c’est l’administration qui
réglemente l’accès aux soins : il sera pris en compte alors le niveau de ressource, le paiement immédiat, le niveau de
couverture sociale, le lieu de résidence…
7) La privatisation progressive de l’activité médicale
Les agences régionales d’hospitalisation (ARH) organisent la privatisation progressive de l’activité médicale hospitalière
publique en faisant financer par la caisse nationale d’assurance maladie (CNAM) des activités hospitalières médicale,
paramédicale et « hôtelière » privées sous la forme de « contractualisations internes publiques-privées » (plan « hôpital
2007 »). Ainsi cela contraint la solidarité nationale à supporter les investissements en matériel et en personnel privés
destinés à prodiguer des soins uniquement aux bénéficiaires de certains contrats haut de gamme dispensés dans les
hôpitaux publics. La CNAM participerait même à la construction de certaines cliniques privées cotées en Bourse.
8) Les soins au service du profit
Les ARH n’ont pas vocation à consulter la population. Elles se contentent de confronter les résumés d’hospitalisation
(résumés de sortie anonymes : RSAc) aux résumés de facturation (article 2 du décret du 11 février 2004). La
concentration des activités de court séjour autour des centres administratifs et les départements d’information médicale
(DIM) facilitent son travail et augmentent la rentabilité des pôles sanitaires en voie de privatisation.
9) L’exploitation de la détresse humaine
Plus les médicaments seront efficaces et plus ils seront chers. On applique à la santé la logique de l'offre et de la
demande en obligeant les caisses d'assurance maladie à suivre le cours du médicament et à assumer les prix fixés
annuellement par l'Etat en fonction du besoin que la molécule suscite. L'Etat fait du médicament une rareté qu'il rationne
et monnaye au prix fort pour le compte de l'entreprise fabricante (art. L. 162-22-7 ; L. 162-22-10 et L. 162-16-6 de la loi
de financement de la sécurité sociale 2004). D’autre part, de très nombreux médicaments font l’objet soit de
déremboursements par les régimes d’assurance maladie soit de remboursements partiels sur la base d’un tarif
forfaitaire de responsabilité (TFR) équivalent au prix de vente du médicament générique correspondant. Ces mesures
impopulaires tout comme le forfait sur le prix des consultations ou encore la hausse inconsidérée du forfait hospitalier
touchent directement le porte-monnaie des ménages.
10) Le démantèlement progressif de la sécurité sociale
Les économies dont serait bénéficiaire la sécurité sociale sont immédiatement redistribuées en allègements de
cotisations patronales (dans la restauration par exemple le 10 mars 2004). Le déficit de la sécurité sociale est exploité
pour tirer un capital frais soutiré aux revenus les plus modestes. Le gouvernement justifie sa politique du médicament en
désignant les médicaments concernés par les déremboursements comme relevant de la bobologie (Jacques Barrot,
Assemblée Nationale, le 30 octobre 2002) ou ne possédant pas de service médical rendu (SMR) suffisant. Cependant
ces traitements concernent les trois quarts des prescriptions de médecine générale : anti-septiques, antibiotiques, anti-
inflammatoires, anti-allergiques… Les raisons fallacieuses avancées cachent les véritables ambitions du gouvernement :
développer le secteur concurrentiel de l’assurance maladie et modifier le financement et le fonctionnement des régimes
et caisses de la Sécu.
1
/
2
100%