Améliorationde l`hyperglycémie hospitalière : création d`un nouveau

D. Sofrà
S. Masmont
Berwart
M. Egli
J. Ruiz
gestion de l’hyperglycémie à l’hôpital
Le Service d’endocrinologie-diabétologie du Centre hospita-
lier universitaire vaudois (CHUV) à Lausanne a relevé le défi
d’élaborer une approche originale afin d’optimaliser la gestion
de l’hyperglycémie. Le modèle élaboré propose une appro che
globale du système hospitalier tout en intégrant les percep-
tions des différents professionnels de la santé.
De nombreuses études relatent l’augmentation significative de
la mortalité et de la morbidité intrahospitalières chez le patient
hyperglycémique.1 La littérature médicale décrit abondamment
les difficultés de la prise en charge des patients avec hyper-
glycémie en soins aigus.2 Des erreurs dans la prescription de
l’insuline sont fréquemment observées,3 ce qui augmente les risques d’hyper et
d’hypoglycémies iatrogènes. Néanmoins, ces erreurs sont aussi une conséquence
du manque de compétences dans la gestion hospitalière du diabète, compéten ces
nécessaires pour atteindre les objectifs suggérés par les recommandations pro-
posées par les sociétés savantes.4 Une récente enquête conduite dans un hôpital
suisse faisait état des obstacles existants :5 connaissances insuffisantes, crainte de
l’hypoglycémie, scepticisme sur les avantages d’un bon contrôle et manque d’outils.
Par ailleurs, l’hôpital universitaire est, par définition, un lieu de formation des
professionnels de la santé, ce qui génère une entropie des compétences et une
instabilité de la mémoire des équipes.
Nous avons répertorié plusieurs stratégies qui tentent de combler l’écart entre
les pratiques sur le terrain et les recommandations professionnelles dans la gestion
du patient diabétique. Nous avons retenu les deux modèles de gouvernance les
plus fréquemment cités : le
disease management
et le
chronic care model
. Néanmoins,
ces modèles ne nous semblent pas représenter une alternative valable à l’amé-
lioration de la gestion hospitalière du patient. Le
disease management
se con centre
essentiellement sur la personne atteinte de la maladie chronique et a pour ob-
jectif principal de favoriser la prise en charge par le malade lui-même. Le
disease
management
développe une démarche visant à améliorer les connaissances et les
compétences du patient sans inclure activement les soignants dans la démarche.
Improvement of hospital hyperglycaemia :
creation of a new governance model ?
The report of significant decrease of the inpa-
tient hospital mortality and morbidity with an
efficient insulin therapy has demonstrated the
need of a good glycaemic control for patients
hospitalised in acute care. However, one is
faced with numerous difficulties in the hospital
management of patients with hyperglycaemia,
errors often occur when prescribing insulin,
and the management skills are insufficient.
Our goal is to change the medical and nursing
practices to evolve towards an efficient and
safe management of the hospitalised patient.
The model we lay out in this article is based
upon observation of the therapeutic support
of patients with a chronic condition, whilst
using a systemic management approach.
Rev Med Suisse 2012 ; 8 : 1222-8
L’importance du contrôle de la glycémie chez les patients hos-
pitalisés en soins aigus a été légitimée grâce aux bénéfices
sur la réduction significative de la mortalité et de la morbidité
intrahospitalières grâce à une insulinothérapie adéquate. Ce-
pendant, la gestion hospitalière des patients avec hyperglycé-
mie nous confronte à de nombreuses difficultés, les erreurs de
prescription d’insuline sont fréquentes et les compétences de
gestion insuffisantes.
Notre objectif est de faire évoluer les pratiques hospitalières,
médico-infirmières, vers une gestion efficace et sûre du patient
hospitalisé.
L’approche que nous présentons dans cet article a été créée à
partir de l’observation de l’accompagnement thérapeutique du
patient chronique et en y associant le management systémique.
Amélioration de l’hyperglycémie
hospitalière : création d’un nouveau
modèle de gouvernance ?
perspective
1222 Revue Médicale Suisse
–
www.revmed.ch
–
6 juin 2012
Dr Daniela Sofrà
Projet CardioMet
Sylvie Masmont Berwart
Infirmière clinicienne
Drs Marc Egli et Juan Ruiz
Service d’endocrinologie, diabétologie
et métabolisme
CHUV, 1011 Lausanne
30_36_36456.indd 1 31.05.12 10:05

Revue Médicale Suisse
–
www.revmed.ch
–
6 juin 2012 1223
Le
chronic care model
regroupe les actions d’intervention
relatives aux maladies chroniques sous trois grandes sphères :
la communauté, le système de santé et la prestation de
services. Les actions d’intervention visent à concevoir des
équipes de soins proactives et organisées interagissant
avec des patients informés et actifs.
Ces modèles ne prennent pas en compte le patient en
état critique et hospitalisé. Selon notre expérience, dans le
milieu hospitalier, il ne s’agit pas seulement d’interactions
entre patients et soignants, la problématique est bien plus
vaste. Il existe un nombre important de relations complexes
entre les éléments qui constituent le système de prise en
charge hospitalière (spécialistes, généralistes, médecins,
infirmières, diététiciennes, patient, protocoles thérapeuti-
ques, systèmes informatiques, gestion des données patient,
etc.).
vers où faire évoluer les modèles
de gouvernance ?
Notre modèle est le produit du métissage entre l’ac-
compagnement thérapeutique du patient chronique, la sys-
témique du management et la caractérisation des phases
informelles en amont des projets d’innovation. Nos valeurs
se fondent sur le suivi du malade chronique où toute prise
en charge s’inscrit dans une démarche de partenariat. Ces
mêmes valeurs s’appliquent, à notre avis, à la gestion d’une
équipe de soins. Cependant, face à un projet comportant
le management des professionnels dans une entreprise,
l’accompagnement thérapeutique manque d’outils et de
stratégies. Nous avons exploré des stratégies plus appro-
priées dans la façon dont D. Beriot 6 aborde la systémique
du management. Il favorise la vision globale d’une problé-
matique et la recherche de leviers pour surmonter les dif-
ficultés plutôt que s’attaquer à la cause d’un dysfonction-
nement. La réalité du terrain nous a confrontés au caractère
instable de la prise en charge hospitalière. La théorie de
l’acteur-réseau, de Callon et La Tour,7 nous a permis de com-
prendre et d’appréhender ce processus. Le changement est
vu comme le résultat d’une négociation entre partenaires
qui se transforme en fonction des traductions des acteurs
impliqués. L’approche que nous avons élaborée (figure 1)
appelée IEMIAP (intéressement, enrôlement, modélisation,
implémentation, accompagnement, pérennisation) a com me
finalité de promouvoir l’évolution des pratiques hospita-
lières vers une gestion efficace et sécuritaire du patient.
notre modèle de gouvernance : iemiap
L’
intéressement
permet de créer la situation favorable au
lancement de l’innovation, d’une part, en manifestant notre
intérêt pour la façon dont les soignants gèrent habituelle-
ment le diabète et, d’autre part, en suscitant la participa-
tion des décideurs médico-infirmiers. Nous identifions les
besoins des équipes, les ressources, les contraintes, les
priorités afin d’orienter les objectifs. En complément, nous
réalisons un recueil de données glycémiques. L’
enrôlement
définit un accord formel sur les enjeux, les objectifs spéci-
fiques et la méthode de développement adaptée à la to-
pologie du service. Le tout se concrétise dans un document
de travail commun. Ce moment est décisif dans la mise en
place du modèle de gestion. La
modélisation
concrétise la
planification, en partenariat, de la formation. Celle-ci est
structurée autour de nouveaux outils de gestion de l’insu-
linothérapie à l’hôpital. L’
implémentation
représente la date
symbolique d’introduction du changement. L’
accompagnement
permet, grâce à la présence de l’équipe d’experts sur le
terrain, d’orienter la réflexion autour de situations con crè tes.
La
pérennisation
se caractérise par deux composantes prin-
cipales : l’évaluation régulière des acquis, pour adapter nos
offres de formation, et l’attention apportée au maintien de
l’implication des cadres et des référents.
La plus-value de l’approche IEMIAP réside dans le fait
d’être un processus récursif, non hiérarchisé, qui favorise
l’émergence d’une vision commune de la qualité des soins.
programme de formation structuré
et intégré
L’enjeu principal de la formation que nous proposons
est d’éradiquer les pratiques obsolètes et inefficaces. L’ob-
jectif de la formation est : permettre aux soignants de se fa-
miliariser avec une gestion adéquate de l’insulinothérapie
au travers de «supports transitionnels».
Le message central est celui de l’importance de couvrir
les besoins en insuline de l’organisme, soumis à un stress
1. Intéressement
Etude de terrain
Implication de la hiérarchie du service 2. Enrôlement
Alignement des intérêts sur la prise
en charge de l’hyperglycémie
3. Modélisation
Planification de la formation pour
améliorer la gestion de l’hyperglycémie
4. Implémentation
Introduction changement de pratiques
5. Accompagnement
Supervision et réflexion sur les nouvelles
pratiques de gestion de l’hyperglycémie
6. Pérennisation
Maintenir les acquis de la formation
Répondre aux nouveaux besoins Régulation
du système
Approche IEMIAP
Figure 1. Notre modèle de gouvernance en six phases : acronyme IEMIAP
(D’après réf.6,7).
30_36_36456.indd 2 31.05.12 10:05

aigu, en appliquant une insulinothérapie appropriée. Cha-
que hyperglycémie reflète un manque, absolu ou relatif,
d’insuline. Sa prise en charge pendant l’hospitalisation né-
cessite une gestion individualisée, pour couvrir le besoin
basal, nécessaire au fonctionnement des organes, et les be-
soins nutritionnels, liés aux apports glucidiques. Pour ce
faire, une insulinothérapie de type «basal/bolus» est le
sché ma proposé.
A contrario
, la pratique dominante dans
la gestion de l’hyperglycémie dans la plupart des hôpitaux
du monde, connue sous le nom de «schéma d’Actrapid»
(sliding scale)
, ne se base pas sur la cinétique de sécrétion
physiologique de l’insuline. Ce schéma consiste à adminis-
trer des injections d’insuline rapide uniquement en cas de
glycémie élevée. Il est évident que ce schéma, basé uni-
quement sur l’hyperglycémie de l’instant présent, n’est pas
en mesure de couvrir les besoins du patient.8
Le basal/bolus, quant à lui, associe une injection d’insu-
line lente (NPH en deux injections ou glargine/détémir en
une injection), couvrant le besoin basal, à trois injections
d’insuline rapide (aspart/lispro/glulisine), au moment des
repas. Pour en assurer une gestion efficace, ce schéma né-
cessite un suivi glycémique constant (pré et postprandial).
Ce cumul de surveillances est un enjeu important à consi-
dérer dans le fonctionnement d’un service, car s’il n’est pas
intégré dans une démarche réflexive, il sera source de ré-
sistance au changement.
Les supports employés pour réaliser la formation sont
des outils de gestion, se basant sur le concept physiopatho-
logique illustré ci-dessus, et fruits du travail en partenariat.
L’outil pour l’insulinothérapie (voir annexe 2) permet aux
soi gnants de : se créer des repères pour agir ; comprendre
les particularités de l’hyperglycémie en aigu ; argumenter
le choix thérapeutique. L’outil d’aide à la réflexion pour la
sortie du patient (voir annexe 1) permet d’anticiper les re-
lais thérapeutiques pour le retour à domicile.
quels changements ce modèle a-t-il
apporté ?
L’aspect central a été l’évolution de la perception des
soignants face à la gestion de l’hyperglycémie pendant
l’hospitalisation. L’analyse des réponses obtenues, avant
la mise en place de ce nouveau modèle, est résumée dans
la partie supérieure de la figure 2 sous forme d’état des lieux.
Le manque de connaissances en est l’élément central.
Après l’implémentation de la formation, l’analyse mon-
tre, dans la partie inférieure de la figure, une nette évolu-
tion dans la perception de la gestion de l’hyperglycémie et
l’apparition de nouveaux items (gestion facilitée, support
pour argumenter, repères et autonomie). Concernant l’enjeu
principal d’éradiquer les thérapeutiques obsolètes (schéma
d’Actrapid), il apparaît que, pour la majorité du personnel
infirmier, le recours à ce type de schéma n’est plus d’actua-
lité, et les médecins ne prescrivent que rarement cet an-
cien schéma (figure 3).
Les soignants ont intégré l’importance d’intensifier la sur-
veillance glycémique, vérifier l’impact de l’insuline rapide
deux heures après le repas, selon sa cinétique d’action. De
plus, nous observons une tendance à réduire les durées
d’hospitalisation (tableau 1).
discussion
Le modèle de gouvernance que nous proposons, récursif
et non pas pyramidal, permet une grande souplesse d’ac-
tion. La possibilité de revenir sur les phases d’intéresse-
ment ou d’enrôlement quand un obstacle a été rencontré
nous permet de faire face rapidement au danger de ré-
duire l’implication collective. Améliorer la prise en charge
de l’hyperglycémie en soins aigus correspond à amener un
changement des pratiques. Ce changement demande une
transformation importante par laquelle les soins se trou-
vent réorientés. Cette approche préconise l’évolution d’un
modèle de réponse à la maladie vers un modèle proactif
de prévention et d’anticipation de la fin du séjour du pa-
tient.
Dans le contexte du diabète, même en gardant un point
de vue exclusivement biomédical, la nécessité d’adopter
une approche systémique devient évidente. Il ne suffit pas
1224 Revue Médicale Suisse
–
www.revmed.ch
–
6 juin 2012
Rythme de travail
Ordres pas clairs
Manque d’outils
Besoin d’interdisciplinarité
Manque de connaissances
7,7%
17,9%
17,9%
23,1%
53,8%
Plus de connaissances
Meilleure compréhension
Besoin formation médecins
Gestion insulinothérapie simplifiée
Support pour argumenter
Repères situations inattendues
15,4%
23,1%
23,1%
23,1%
23,1%
30,8%
Protocole d’insulinothérapie rassurant
Gestion facilitée des hypoglycémies
Besoin de formation continue sur les traitements
Gestion médecin dépendante
Bon équilibre glycémique
Autonomie de gestion
8,3%
8,3%
16,7%
16,7%
16,7%
20,8%
Figure 2. Etat des lieux sur la perception des soi-
gnants dans la prise en charge du patient hospitalisé
avec hyperglycémie
Evolution de la perception après mise en place de la nouvelle approche
de gestion du patient hyperglycémique.
Etat des lieux
Evolution de
la perception
1
2
3
4
5
6
4,3%
13,0%
13,0%
8,7%
17,4%
43,5%
Jamais
Parfois
Souvent
Très souvent
56,4%
35,9%
7,7%
0,0%
Figure 3. Eradication du protocole de traitement
obsolète «le schéma d’Actrapid»
Evaluation de l’appréciation des infirmières et de la fréquence de
prescription par les médecins.
Le schéma d’Actrapid SC d’après l’observation infirmière est obsolète
1 = pas du tout
6 = tout à fait
Prescription du schéma d’Actrapid SC par les médecins
30_36_36456.indd 3 31.05.12 10:05

Revue Médicale Suisse
–
www.revmed.ch
–
6 juin 2012 1225
que le soignant soit capable de prescrire, car la glycémie
n’est pas un paramètre biologique contrôlable uniquement
par des moyens pharmacologiques. Il s’agit d’une gestion
bien plus complexe car riche en éléments incertains. Elle
est influencée par plusieurs facteurs non pharmacologi ques
(horaire des repas, inappétence, immobilité, inflammation,
stress…). L’intégration de ces éléments de pondération dans
la réflexion, la coordination de la gestion de l’insulinothé-
rapie et la gouvernance de tout le système sont indispen-
sables.
Le développement d’un programme de formation des
soignants et d’outils pédagogiques pour une gestion effica ce
de l’hyperglycémie est nécessaire. Cependant, là encore,
la formation seule demeurerait insuffisante. Pour con cré ti-
ser à long terme l’évolution des pratiques, le programme
doit être intégré dans une démarche de réflexion, de par-
tage, d’anticipation et de pérennisation.
La plus-value du modèle de gestion IEMIAP est de vi-
ser, d’une part, à développer un programme de formation
des soignants pour une amélioration de la gestion du pa-
tient hospitalisé et, d’autre part, à doter les équipes d’une
vision systémique du diabète.
Implications pratiques
L’amélioration de la gestion du patient hyperglycémique hos-
pitalisé nécessite, pour les équipes, l’acquisition d’une vision
systémique de la prise en charge de la maladie chronique
En phase aiguë, l’hyperglycémie de stress, conséquence d’un
excès d’hormones de la contre-régulation et de médiateurs
inflammatoires, entraîne un déséquilibre entre production et
utilisation du glucose et inhibe les effets de l’insuline
Seule l’insulinothérapie de type basal/bolus peut être ef-
fectuée dans le cadre d’une hospitalisation pour obtenir une
action efficace, rapide et sûre
Depuis le début de l’hospitalisation d’un patient diabétique, il
faut se poser la question de la gestion à la sortie de l’hôpital
et anticiper les besoins possibles (suivis ambulatoire, mise en
place d’un centre médico-social, enseignement)
>
>
>
>
Evaluation quantitative Valeurs 2007 Valeurs 2011
Nombre de patients diabétiques hospitalisés en médecine interne 141 patients 196 patients
(juin-juillet-août) H 56,74%, F 43,26% H 53,57%, F 46,43%
Age moyen 71 w 13 ans 71 w 15 ans
Glycémie moyenne 8,7 mmol/l w 4,2 mmol/l 8,8 mmol/l w 3,7 mmol/l
Glycémie moyenne préprandiale 8,1 mmol/l w 3,0 mmol/l 8,1 mmol/l w 3,2 mmol/l
Glycémie moyenne postprandiale 10,2 mmol/l w 4,3 mmol/l 10,0 mmol/l w 3,8 mmol/l
% glycémies préprandiales dans les objectifs 57,48% 59,06%
% glycémies postprandiales dans les objectifs 31, 78% 35,67%
Glycémies préprandiales dans les objectifs à J3 44,50% 60,39%
Glycémies postprandiales dans les objectifs à J3 28,30% 33,33%
Hypoglycémies (l 4 mmol/l) 1,92% 1,73%
Moyenne mesures glycémie/jour/patient 2 mesures/jour/patient 3 mesures/jour/patient
% glycémies mesurées préprandiales 65,55% 57,60%
% glycémies mesurées postprandiales 21,53% 35,36%
Durée moyenne de séjour 16 w 4,2 jours 13 w 3,5 jours
Tableau 1. Période d’observation des pratiques cliniques et des durées d’hospitalisation dans le Service de
médecine interne du CHUV
En 2007 avant la mise en place de la nouvelle approche et en 2011.
1 ** Cheung NW, Li S, Ma G, Crampton R. The re-
lationship between admission blood glucose levels and
hospital mortality. Diabetologia 2008;51:952-5.
2 Boord JB, Greevy RA, Braithwaite SS, et al. Evalua-
tion of hospital glycemic control at US Academic Me-
dical Centers. J Hosp Med 2009;4:35-44.
3 Lamont T, Cousins D, Hillson R, et al. Safety alerts :
Safer administration of insulin : Summary of a safety re-
port from the National Patient Safety Agency. Br Med
J 2010;341:882-7.
4 ** American Diabetes Association. Standards of
medical care in diabetes 2011. Diabetes Care 2011;34
(Suppl.1):S11-61.
5 * Trepp R, Wille T, Wieland T, Reinhart WH. Dia-
betes-related knowledge among medical and nursing
house staff. Swiss Med Wkly 2010;140:370-5.
6 * Beriot D. Manager par l’approche systémique.
Paris : Ed. Eyrolles, 2006.
7 * Callon M, La Tour B. Actor network theory and
af ter. Oxford : Blackwell Publishers. Sociol Rev 1998;
181-95.
8 * Egli M, Sofra D, Masmont Berwart S, Ruiz J. Inef-
ficacité de la gestion de l’hyperglycémie du patient hos-
pitalisé : origines et remèdes. Rev Med Suisse 2008;4:
1398-404.
* à lire
** à lire absolument
Bibliographie
30_36_36456.indd 4 31.05.12 10:05

1226 Revue Médicale Suisse
–
www.revmed.ch
–
6 juin 2012
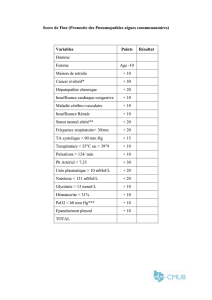
Annexe 1. Guide d’aide à la réflexion pour préparer la sortie du patient
La page de gauche indique les critères pour le maintien de l’insulinothérapie et la page de droite les critères pour reprendre ou introduire une thérapie orale.
30_36_36456.indd 5 31.05.12 10:05
 6
6
 7
7
1
/
7
100%