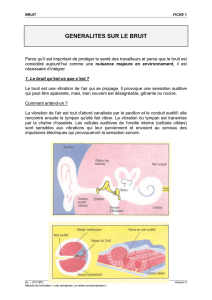
Dépistage des troubles auditifs et de la sphère ORL

Projet excellencis TMS audition février 2010
1
Dépistage des troubles auditifs et de la sphère ORL
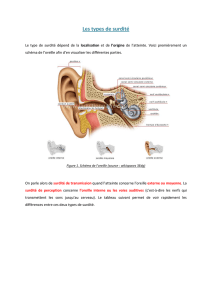
En introduction, une petite leçon d’anatomie pour mieux comprendre le fonctionnement de
l’oreille.
Les sons, recueillis et amplifiés par le pavillon et le conduit auditif externe, font vibrer une fine
membrane, le tympan. Ces vibrations sont transmises, par l’intermédiaire des osselets, de l’oreille
moyenne à l’oreille interne, qui les transforme en influx nerveux destiné au cerveau. L’oreille
interne contient en outre le vestibule, organe de l’équilibre.
Le trouble le plus fréquent de l’oreille externe est le bouchon de cérumen. Les infections du
conduit auditif externe sont les otites externes.
Au niveau de l’oreille moyenne, on rencontre des otites séromuqueuses (chroniques) ou moyennes
aigües, les traumatismes du tympan, notamment par les coton tiges et l’otospongiose
1
.
La pathologie de l’oreille interne peut être congénitale (acquise ou génétique). Elle peut survenir
après la période périnatale est alors surtout provoquée par le vieillissement, les traumatismes liés
au bruit, les médicaments ototoxiques
2
, les traumatismes crâniens et les labyrinthites.
Les maladies du système vestibulaire sont essentiellement représentées par la maladie de Menière
qui se manifeste par des vertiges et une baisse de l’audition.
Lorsque l’acuité auditive diminue de façon très importante ou disparaît complètement, on parle
d’hypoacousie pour l’un et de surdité pour l’autre.
1
Otospongiose : maladie héréditaire de l’oreille moyenne, d’évolution progressive entraînant la surdité. C’est une affection
entraînant le blocage des osselets ce qui entraîne une mauvaise transmission des sons vers l’oreille interne. Un traitement
chirurgical permet de remplacer l’étrier.
2
Ototoxique : nocif pour l’oreille

Projet excellencis TMS audition février 2010
2
L’hypoacousie ou la surdité est dite de transmission lorsque la lésion affecte l’oreille externe ou
l’oreille moyenne.
Ces atteintes sont susceptibles d’amélioration (spontanée ou par traitement)
Elle est de perception lorsque la lésion concerne l’oreille interne ou les voies sensorielles auditives
centrales.
Ces atteintes sont irréversibles mais peuvent bénéficier de techniques de rééducation adaptées,
appareillages, voire implants.
Les atteintes auditives de perception congénitales peuvent être identifiées, par un dépistage
néonatal.
Lecture : Docteur N. Mélice, Conseiller Pédiatre à l’One et Docteur P. Eymaël, ORL

Projet excellencis TMS audition février 2010
3
Importance de la précocité du diagnostic
Les centres auditifs ne se développent que dans la mesure où ils reçoivent, dès avant la naissance,
des incitations sonores. De même, l’acquisition du langage oral ne pourra s’effectuer que très
difficilement sans l’aide de l’audition.
Il ne peut y avoir d’éveil intellectuel complet sans acquisition du langage, de langage sans audition.
Pour le bon développement de celui-ci, tant sur le plan de l’expression que de la compréhension,
un certain degré d’audition résiduelle est important. Les troubles langagiers et cognitifs qui
résultent de la déficience auditive sont proportionnels à son importance mais aussi à la précocité
de son dépistage. Le dépistage de la surdité doit être précoce afin d’orienter l’enfant, le plus
rapidement possible, vers l’éducation appropriée, l’appareillage ou implant éventuel afin de
limiter ces troubles.
Récemment, il a été démontré qu’un dépistage avant l’âge de 3 mois et une prise en charge
adéquate des enfants sourds avant l’âge de 6 mois modifiaient considérablement l’acquisition
ultérieure du langage oral par rapport à ceux dépistés plus tardivement (pour une même perte
auditive).
Les toutes premières années de la vie, l’enfant est plus à même de bénéficier des apprentissages
(procédure de réadaptation orthophonique en équipe pluridisciplinaire, éducation adaptée avec
guidance parentale) et des appareillages (prothèse, voire implants cochléaires) adaptés à sa
déficience. Ceci grâce à une plasticité du système nerveux central qui s’estompe au-delà de l’âge
de 3 ans.

Projet excellencis TMS audition février 2010
4
Prévalence de la surdité
Les données épidémiologiques européennes sur la surdité permanente néonatale montrent des taux
de prévalence relativement stables d’un pays à l’autre. La prévalence actuellement se situe entre
1,2 à 3,14/1000 naissances (seuil < ou = 40 dB).
(Si on inclut aussi les hypoacousies légères et modérées bilatérales et les hypoacousies profondes
unilatérales, la prévalence s’élève à 6/1000 naissances)
5000 naissances en Communauté française = 55 à 220 nouveau-nés sourds par an en Communauté
française.
Le dépistage limité aux seuls enfants à haut risque ne permet de dépister que 50% des surdités.
La surdité permanente néonatale est plus fréquente que les affections néonatales qui font l’objet
d’un dépistage systématique (hypothyroïdie, phénylcétonurie, mucoviscidose).

Projet excellencis TMS audition février 2010
5
Surdités congénitales génétiques
Dans les pays industrialisés, on estime que 60% des surdités sont d’origine génétique. On distingue
les surdités « syndromiques » (associant une surdité à des signes cliniques impliquant d’autres
organes) qui représentent 1/3 des surdités génétiques et les surdités « isolées » (le déficit auditif
est le seul signe présenté par l’enfant) qui représentent 2/3 des surdités génétiques et dont un
nombre important semble lié à des mutations du gêne de la connectine 26.
Il faut insister sur le fait qu’une part importante des surdités d’origine génétique sont d’installation
progressive. (Ces enfants ne deviennent donc sourds que durant les 6 à 12 premiers mois de la vie).
Un suivi régulier des enfants à FR génétique et entendant normalement à la naissance est donc
nécessaire.
Surdités congénitales acquises
Surdité affectant l’enfant dès sa naissance, que l’étiologie en soit pré- ou périnatale.
Période prénatale (in utero)
- Pathologie infectieuse : surtout le CMV (25% des surdités permanentes néonatales dans
certaines études), mais aussi la rubéole, l’herpès, la toxoplasmose, la syphilis, …
- Intoxications diverses : (alcool, stupéfiants) chez la mère pendant la grossesse.
Période périnatale
Prématurité, souffrance fœtale, médication ototoxique, ictère néonatal ayant nécessité une ex-
sanguino-transfusion, méningo-encéphalite et septicémies néonatales, maladie endocrinienne
(pathologie thyroïdienne, …)
Certaines de ces surdités congénitales acquises, surtout en cas d’infection prénatale à CMV, mais
aussi de médication ototoxique, … peuvent n’apparaître qu’à distance de la pathologie causale,
parfois des années après celle-ci.
Les enfants présentant un ou des facteurs de risque de surdité congénitale acquise, et à audition
normale en période périnatale, tout comme ceux à facteur de risque génétique, doivent donc être
suivis régulièrement par la suite par le spécialiste ORL.
Surdités acquise postnatale
Ce sont des surdités frappant des enfants en période postnatale alors que leur seuils auditifs
néonataux sont normaux, sans prédisposition génétique, ni histoire médicale pré ou/et périnatale.
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
1
/
13
100%