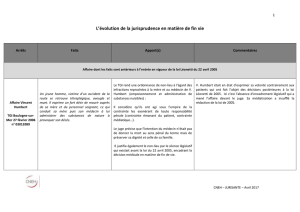
Chèrs collègues,

Conférence Loi Léonetti sur la fin de vie : état des lieux 5 ans après
Notes proposées par Camille Servant pour Psychédéclic – 13.04.10
Conférence organisée par le réseau L’Estey, réseau d’accompagnement en soins palliatifs.
Intervenants : Duprat, professeur émérite en droit public ; Bellebeau, philosophe, Guisset,
médecin ; Beckman, sociologue ; Gerard Miller, psychologue.
Introduction avec le Professeur Duprat :
Loi LEONETTI, plus communément appelée loi pour la fin de vie existe depuis le 22 avril
2005. C’est un refus de tout acharnement thérapeutique. Et le droit d’arrêter certains
traitements jugés déraisonnables. La loi dit que le médecin est autorisé à soulager les
souffrances, même si parfois cela peut hâter le moment du décès. Le malade peut désigner une
personne de confiance qui le représente lorsqu’il ne peut plus s’exprimer. Toute personne
malade a le droit de refuser un traitement.
Loi est à l’heure actuelle mise en pause quant à ses effets.
On parle d’euthanasie passive : intervient comme une particularité de ce dispositif.
L’euthanasie est aujourd’hui poursuivable soit en cours d’assise soit en correctionnel.
Arrière plan juridique important : débats sur la fin de vie amène à repenser ces lois ; loi
relative à celle du 4 mars 2002 qui est la loi des patients. Code de déonto médical, et le
conseil d’état s’appuie sur ses exigences.
La norme juridique a un certain nombre de caractéristiques ; notamment l’ambivalence du
droit qui est destiné à prendre en compte les besoins d’une personne en fin de vie (terrain
physique et psychologique), et les garanties au corps médical dans l’aide au malade.
Un médecin qui suit à la lettre la procédure va échapper à la loi pénale qui interdit
l’euthanasie.
Idée de protection de la personne en fin de vie= droit d’accès à la lutte contre la douleur
est considéré comme un droit à la personne.
Juin 1999 : loi de prise en compte contre la douleur.
Rejet de l’acharnement thérapeutique : mort qui se réalise dans une structure sanitaire, un
cadre artificiel produit par l’appareillage technique. C’est contre cela que la loi va intervenir,
pour considérer ce qui est déraisonnable en thérapeutique. Les actes médicaux ne doivent pas
être poursuivis par une obstination raisonnable, et les médecins ne doivent pas être les seuls à
décider. Importance de la décision collégiale.
Mise en œuvre du palliatif : soin présenté comme un droit à la personne. Loi 99.
Définition très précise des soins palliatifs qui peuvent être promulgués à domicile ou en
institution. Le but étant d’apaiser la souffrance psychique et garantir la dignité de la personne.
Idée de transparence = recueil du désir des personnes- malade doit donner son accord.
M. Bellebeau, philosophe :
Formation hôpital Bergonié + psychiatrie.
La loi Leonetti n’est- elle pas une trop bonne loi ?
Cette loi propose des solutions aux problèmes rencontrés par les professionnels de santé.
Question de la mort et angoisses qu’elle suscite.
Qu’est ce que les directives anticipées ? Ce sont les droits du patient sur la fin de vie.
En amont de la loi, il y a eu des enquêtes avec l’équipe de Léonetti, lui- même cardiologue,
auprès des proches des patients décédés dans des conditions difficiles.

Certitude universelle : il faut une loi car il y a des choses dont on ne veut pas. On refuse
l’obstination déraisonnable, autrement dit l’acharnement thérapeutique. Ne pas prolonger la
vie de manière artificielle.
Avec cette loi, possibilité de choisir une personne de confiance : nommer une personne
pour le cas où on ne serait plus en état de prendre des décisions. Que veut- on transmettre et
préserver de soi en fin de vie ?
Loi qui ne donne pas immédiatement une solution mais une responsabilité éthique.
Loi n’est pas une solution mécaniste à un problème.
La seule solution est la notion de collégialité : discuter, équipe autour du patient.
Il va falloir que les médecins partagent, et eux qui ont l’habitude de décider, vont devoir
se mettre à égalité des autres professionnels de soins. Les médecins n’ont que quelques heures
d’éthique à l’université, d’où l’importance de la formation continue.
La loi Léonetti est une loi éthique qui ne résout rien, mais demande un travail de partage
qui exige un changement dans les mentalités et implique la formation.
Deux points positifs de cette loi : les directives anticipées et la personne de confiance.
Y a-t-il de plus en plus de gens qui écrivent leurs directives anticipées ? Que sait- on de ce
que nous voulons pour notre fin de vie ? Cette loi qui impute à l’éthique nous permet- elle
d’avancer ?
Dr Guisset, médecin :
20% des patients qui entrent en réanimation meurent.
2001 : recommandations pour la prise en charge de ces patients en limitation
thérapeutique- patients dont l’évolution était défavorable. Idée : ne pas intensifier de manière
déraisonnable le traitement.
Exemple des patients cancéreux : refus d’hospitalisation en réanimation après la répétition
des cancers. Phase palliative- réanimation d’attente = réanimation optimale durant 48/72h ;
temps nécessaire pour constituer le dossier du patient, voir son évolution, et prendre une
décision collégiale, transparente, par écrit.
La loi Léonetti a fait progresser le corps médical sur la traçabilité en fin de vie. Facilite la
réflexion éthique.
Exemple des patients en réanimation : prise de décision de limitation thérapeutique.
Travail d’informations auprès des proches. Limitation thérapeutique graduée est une réflexion
pluridisciplinaire, tout comme les soins antalgiques en fin de vie.
En réanimation, Guisset observe qu’il n’y a pas de patients avec des directives anticipées,
ni de personnes de confiance.
Notion de non obstination déraisonnable abordée par les réanimateurs provoque
soulagement chez la famille et le patient.
Mme Beckman, sociologue :
Depuis plus d’un an, elle travaille avec la ligue contre le cancer.
Elle souligne le rôle primordial des bénévoles pour l’accompagnement en fin de vie.
Ce sont les citoyens militants qui ont poussé à cette loi. Fort engagement avec l’apparition
dans les années 80 des soins palliatifs.
Loi a été portée par les médecins, citoyens qui s’insurgent contre la solitude du mourant,
l’acharnement thérapeutique.
Rôle important des militants bénévoles : rôle étrange car rôle de rébellion, sont porteurs
du hors- la-loi.
Débat sur les conflits de responsabilité : qui va décider du laisser mourir ? Familles,
médecins, patients ?

Rôle de compassion, de sollicitude, d’amour- gestes qui ne sont plus techniques pour ceux
qui accompagnent.
Bénévoles sont témoins, citoyens, représentants, de la société civile.
Attention : pas de clivage techniciens (soignants) / bénévoles. Ex : association Alliance en
Aquitaine – travail en réseau à l’extérieur de ces associations.
Loi qui permet de faire avancer le mouvement bénévole, car le bénévolat devient légitime.
Soutien des proches et malades, de ceux qui accompagnent = le fait de cheminer avec la
personne. Actes qui dépassent l’altruisme. Travail de partenariat avec l’équipe soignante.
Le bénévolat va décloisonner un certain nombre de fonctions et renoue avec la tradition
humaniste. Ils font équipe avec les soignants.
Mission de veille sociétale et de vigilance éthique pour les bénévoles : éviter que cette loi
devienne trop libérale, pour qu’elle reste une bonne loi.
Gerard Miller, psychologue, Bergonié.
La loi Leonetti vient s’inscrire dans quelque chose du registre de l’intime : le fait de parler,
d’être au lit du malade.
Question du rapport de la loi à l’interdit : loi qui pose une série d’articles, qui reprend à
son compte l’interdit du meurtre. Réveille les angoisses archaiques, les fantasmes de toute-
puissance. Conflit fantasmatique/ réalité.
Cette loi est un garde- fou.
Forme rigide presque inhumaine de la loi, car elle se fonde sur des listes, procédures
d’exigence et des rapports qualité/ soins.
Fait oublier l’intensité humaine mais loi qui porte du fondamentalement humain.
Inventer l’impossible impensable : le moment de mourir.
Concept de dignité : le médecin sauvegarde la dignité du mourant. Dignité du latin décent,
convenable, honoré.
Le mourant par- delà son apparence, ses douleurs, est- il respectable au point de garder sa
capacité de transmettre quelque chose d’utile ?
Respectable situe le sujet comme tel par la société.
Notion de douleur : ce qui échappe à la mesure. Inquiétante étrangeté.
Douleur aliénante car fige le patient dans une torpeur qui contraint l’entourage à faire
quelque chose à tout prix.
Pour elle, il est impossible d’envisager une aide psychologique avec un patient dont on n’a
pas soigné la douleur physique ; car le patient grabataire, dépendant a son énergie psychique
mobilisée contre la douleur.
Conclusion
L’équipe est indispensable, incontournable.
Le colloque singulier du médecin trouve ses limites.
L’équipe est un garde- fou dans sa prise de décision.
Le temps de délibération permet de partager l’incertitude.
L’accompagnement en fin de vie doit se faire avec autant de pratique et de méticulosité
que le chirurgien lorsqu’il opère.
Loi qui permet de déculpabiliser les soignants.
1
/
3
100%