Lire l`article complet

178 | La Lettre du Neurologue • Vol. XVI - n° 5 - mai 2012
DOSSIER THÉMATIQUE
Neuro-gynécologie
Gestion des céphalées
pendant la grossesse
et le post-partum
Management of headaches during pregnancy and postpartum
A. Ducros*
* Neurologue, centre d’urgence des
céphalées, hôpital Lariboisière, Paris.
E
n raison de leur fréquence élevée chez les
femmes en âge de procréer, les céphalées sont un
problème souvent rencontré durant la grossesse
et le post-partum. Les céphalées primaires, sans lésion
sous-jacente, sont les plus fréquentes, et regroupent
les migraines, les céphalées dites “de tension” et les
algies vasculaires de la face. Les céphalées secon-
daires sont moins fréquentes, mais ont des causes
beaucoup plus variées, dont certaines potentiellement
très graves. La gestion des céphalées doit suivre les
mêmes règles strictes qu’en dehors de la grossesse,
et l’imagerie cérébrale, si elle est jugée nécessaire,
ne doit pas être récusée en raison de la grossesse.
L’objectif prioritaire est d’établir un diagnostic précis
et de trancher entre une céphalée primaire, une
céphalée secondaire bénigne (syndrome grippal) et
une céphalée secondaire à une affection grave néces-
sitant des explorations et le traitement en urgence
(éclampsie, hypertension intracrânienne). La deuxième
étape est de proposer un traitement le plus spécique
possible, en proscrivant les médicaments potentiel-
lement tératogènes ou toxiques pour le fœtus.
Imagerie cérébrale et grossesse
Il est possible d’effectuer une imagerie cérébrale quel
que soit le terme de la grossesse, lorsque la situation
clinique le justie. Des recommandations précises
peuvent être consultées sur le site Internet du Centre
de recherche sur les agents tératogènes (CRAT)
[http://www.lecrat.org]. En pratique, toute femme
enceinte ayant une céphalée inhabituelle doit donc
avoir une imagerie cérébrale. Le scanner doit se faire
avec un tablier de plomb. Les agents de contrastes
iodés peuvent être utilisés, mais ils augmentent le
risque d’hypothyroïdie après le deuxième trimestre.
L’IRM ne demande aucune précaution particulière.
Si le recours au gadolinium est nécessaire, son utili-
sation est envisageable quel que soit le terme de la
grossesse. En cas de céphalée inhabituelle et compte
tenu des différentes causes à rechercher, il est préfé-
rable d’obtenir une IRM cérébrale et cervicale en
première intention, avec séquences artérielles et
veineuses, puis, éventuellement, une injection de
gadolinium dans un second temps.
Gestion d’une céphalée
inhabituelle au cours de
la grossesse et du post-partum
Certaines pathologies spéciques à la grossesse, comme
l’éclampsie, sont susceptibles de se révéler par des
céphalées ; d’autres étiologies de céphalées secondaires
s’observent plus fréquemment au cours de la grossesse
et du post-partum qu’en dehors de cette période.
Orientation diagnostique
La partie cruciale de la démarche diagnostique est
l’interrogatoire (1). La question clé est : “Avez-vous déjà
ressenti ce type de mal de tête avant votre grossesse
ou depuis son début ?” Une réponse négative indique
une céphalée aiguë inhabituelle, qui doit être consi-
dérée comme secondaire jusqu’à preuve du contraire.
En revanche, une réponse positive suggère une
récidive de céphalée primaire, crise de migraine le
plus souvent, dont la patiente reconnaît les caracté-
ristiques. Chez les patientes migraineuses connues,

La Lettre du Neurologue • Vol. XVI - n° 5 - mai 2012 | 179
Points forts
»
Tout au long de la grossesse et du post-partum, la prise en charge des céphalées doit suivre les mêmes
règles qu’en dehors de la grossesse. La première étape est d’établir un diagnostic précis. L’imagerie céré-
brale, si elle est jugée nécessaire, ne doit pas être récusée.
»Une céphalée inhabituelle doit toujours faire rechercher une cause secondaire. Certaines pathologies,
telles que l’éclampsie et l’angiopathie du post-partum, surviennent électivement durant la grossesse et
le post-partum.
»Le plus souvent, la céphalée est primaire. La migraine est la cause la plus fréquente. Le traitement de
crise est le paracétamol associé en cas d’échec à la codéïne. En cas de crises fréquentes, un traitement
de fond peut être maintenu, ou parfois instauré en cours de la grossesse. Il doit privilégier l’amitriptyline
ou le propranolol.
Mots-clés
Céphalée
Migraine
Imagerie cérébrale
Grossesse
Post-partum
Highlights
»
The management of head-
aches during pregnancy and
postpartum follows the same
rules as outside these periods.
The first step is to make a
precise diagnosis. When judged
necessary, cerebral imaging has
to be performed.
»
An unusual acute or progres-
sive headache warrants the
search for a secondary cause.
Some conditions such as
eclampsia and postpartum
angiopathy are specific to preg-
nancy and postpartum.
»
In most cases, the headache
is primary. Migraine is the most
frequent cause. Treatment for
acute attacks relies on acet-
aminophen, and in case of
inefficiency of this first-line
treatment, on acetamino-
phen with codeine. Frequent
attacks require a prophylactic
treatment. Amitriptyline and
propranolol may be used
throughout all the pregnancy.
Keywords
Headache
Migraine
Cerebral imaging
Pregnancy
Postpartum
qui n’ont pas eu de crise pendant leur grossesse, une
forte crise de migraine peut survenir dans les premiers
jours du post-partum. Si la patiente reconnaît sa crise
comme habituelle, aucun examen n’est nécessaire. Les
questions suivantes précisent le mode d’apparition
de la céphalée, brutal ou progressif, et l’évolution de
la douleur depuis son installation. L’intensité de la
douleur, son type, sa localisation, l’association à des
troubles digestifs ou à une photophobie ne permettent
pas de trancher entre causes primaires et secondaires.
En revanche, toute anomalie à l’examen clinique est
également en faveur d’une céphalée secondaire : la
èvre oriente vers une cause infectieuse, une hyper-
tension artérielle vers une éclampsie, un décit neuro-
logique focal vers une lésion du parenchyme cérébral,
une nuque raide vers un syndrome méningé.
Si une céphalée secondaire est suspectée (tableau,
p. 180), des examens complémentaires doivent
être réalisés avec une imagerie cérébrale (scanner
cérébral sans injection et/ou IRM complète d’emblée
avec séquences veineuses et angiographie) puis une
ponction lombaire (analyse du liquide et mesure de la
pression). Une hémorragie méningée est à suspecter en
premier lieu devant toute céphalée rapide ou brutale.
De nombreuses autres pathologies peuvent se révéler
par une céphalée inhabituelle, brutale ou progressive,
au cours de la grossesse ou du post-partum. Parfois,
il s’agit d’une affection dont la survenue lors de cette
période est fortuite : par exemple, une méningite virale
banale. En revanche, certaines affections doivent être
particulièrement recherchées.
Hémorragie sous-arachnoïdienne
C’est le premier diagnostic à envisager devant toute
céphalée brutale. La céphalée peut être isolée, sans
syndrome méningé (qui peut être retardé de plusieurs
heures) ni troubles de la conscience (dont l’appa-
rition dépend de l’abondance de l’hémorragie). Le
diagnostic repose sur la réalisation en urgence d’un
scanner cérébral sans injection et, dans tous les cas
où celui-ci est normal, d’une ponction lombaire (PL)
avec recherche de pigments biliaires. La principale
cause d’hémorragie méningée au cours de la
grossesse est la rupture d’un anévrysme. Contrai-
rement à une notion classique, la plupart des ruptures
anévrysmales surviennent durant la grossesse et sont
rares lors du travail et du post-partum immédiat.
Éclampsie
L’éclampsie est rare, mais demeure l’une des principales
causes de mortalité maternelle (2). La prééclampsie se
dénit par la survenue durant la grossesse d’une hyper-
tension artérielle supérieure à 140/90 mmHg et d’une
protéinurie supérieure à 300 mg/24 heures. On parle
d’éclampsie quand surviennent des crises comitiales ou
un coma. Le tableau clinique est celui d’une encéphalo-
pathie hypertensive avec céphalées, troubles de la
vigilance, crises comitiales, troubles visuels et autres
décits focaux. La céphalée précède souvent les autres
signes d’encéphalopathie. L’IRM cérébrale montre un
œdème cérébral vasogénique avec des hypersignaux
symétriques à prédominance postérieure, cortico-sous-
corticaux, en séquences FLAIR et T2 (leuco-encéphalo-
pathie postérieure). L’angiographie par résonance
magnétique (ARM) montre souvent une vasoconstriction
segmentaire et diffuse, similaire à celle observée dans
l’angiopathie du post-partum. Des infarctus cérébraux
et des hémorragies peuvent survenir. Le traitement
nécessite généralement une prise en charge en réani-
mation avec baisse contrôlée de la pression artérielle,
et parfois une interruption thérapeutique de grossesse.
Thromboses veineuses cérébrales
Elles ont une incidence voisine de 10 pour
100 000 accouchements et surviennent volontiers
durant la deuxième ou la troisième semaine de
post-partum. Les céphalées sont le symptôme le
plus fréquent (90 %) et le plus précoce. Elles sont
d’expression très variable, progressives et diffuses,
témoignant d’une hypertension intracrânienne,
brutales et intenses “en coup de tonnerre”, ou à type
de crise de migraine avec ou sans aura. La céphalée
peut être strictement isolée et, dans ces cas, le scanner
cérébral et le liquide cérébro spinal sont souvent
normaux. Le meilleur examen pour le diagnostic
est l’IRM, qui objective la thrombose elle-même
(séquences T1 et T2*), et l’obstruction d’un ou plusieurs
sinus veineux (veinographie).

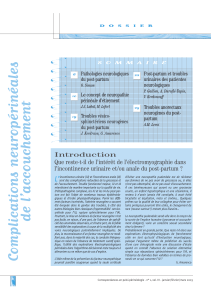
Figure. Angiopathie du post-partum. Une femme de 42 ans accouche d’un enfant en
bonne santé, au terme d’une grossesse compliquée d’une prééclampsie. Trois jours après
l’accouchement, elle a une céphalée en coup de tonnerre. L’IRM en T2* (à gauche) réalisée
2 jours après le début de la céphalée montre une hémorragie méningée inter-hémisphé-
rique. L’artériographie pratiquée le lendemain montre des sténoses segmentaires des
branches de second, troisième et quatrième ordre des artères cérébrales antérieures
(à droite), moyennes et postérieures. L’angiographie de contrôle à 2 mois est normale.
Elle est asymptomatique après 12 mois de suivi.
180 | La Lettre du Neurologue • Vol. XVI - n° 5 - mai 2012
Gestion des céphalées pendant la grossesse et le post-partum
DOSSIER THÉMATIQUE
Neuro-gynécologie
Angiopathie du post-partum
C’est une forme clinique du syndrome de vaso-
constriction cérébrale réversible, qui associe des
céphalées sévères, parfois accompagnées de crises
comitiales et/ou de décits focaux, à une vasocons-
triction réversible des artères cérébrales (3). Les
céphalées typiques sont “en coup de tonnerre”, à la
fois très intenses et brutales, volontiers déclenchées
par la toux ou l’effort, et se répètent en salves pendant
1 à 3 semaines. Elles commencent généralement au
cours de la première semaine, après une grossesse
normale ou après une pré-éclampsie. Dans la moitié
des cas, on retrouve une prise de vasoconstricteurs :
dérivés ergotés utilisés en traitement d’une hémor-
ragie de la délivrance ou pour inhiber la lactation,
norépinéphrine utilisée dans les protocoles d’anes-
thésie épidurale ou inhibiteurs de la recapture de
la sérotonine mis en route pour une dépression. Le
scanner et la PL peuvent être strictement normaux.
Des lésions cérébrales sont trouvées dans environ un
Tableau. Céphalées secondaires de la grossesse et du post-partum.
Manifestations cliniques Examens permettant le diagnostic Orientation
Hypertension intracrânienne
idiopathique (grossesse)
Céphalée progressive, acouphènes,
éclipses visuelles
IRM cérébrale strictement normale
Pression élevée du LCS avec composition normale
PL soustractive
Limiter la prise de poids
Acétazolamide
Hémorragie sous-
arachnoïdienne (grossesse plus
que travail ou post-partum)
Céphalée brutale diffuse
Syndrome méningé
Parfois paralysie du III (nerf moteur
oculaire commun)
Parfois céphalée isolée
Scanner
PL si le scanner est normal IRM (FLAIR, T2*)
Artériographie à la recherche d’un anévrysme(80 %)
Embolisation ou chirurgie
sianévrysme
Antalgiques (morphine)
Nimodipine
Éclampsie (grossesse après
20SA plus que post-partum)
Céphalée précédant les signes
d’encéphalopathie
(troubles de la conscience,
déficits focaux, épilepsie)
Pression artérielle élevée
Protéinurie
Œdèmes cérébraux en IRM
(
Posterior Reversible
Encephalopathy Syndrome
[PRES]
)
Parfois hémorragies ou infarctus cérébraux
Hospitalisation en réanimation
Baisse de la pression artérielle
Magnésium
Angiopathie du post-partum
(syndrome de vasoconstriction
cérébrale réversible)
Céphalées en coup de tonnerre
répétées soit spontanées,
soit lors d’efforts avec Valsalva
Parfois signes focaux ou épilepsie
Imagerie et angiographie précoces peuvent être
normales
IRM normale ou petite hémorragie corticale(30 %),
ou œdème vasogénique type PRES(10 à 40 %),
hématome(10 à 20 %), infarctus(5 à 30 %)
Angiographie : vasoconstriction artérielle segmentaire
diffuse, PL normale ou élévation légère des GB/GR
Repos strict
Arrêt des médicaments
adrénergiques et
sérotoninergiques
Antalgiques
Nimodipine
Thrombose veineuse
cérébrale (post-partum)
Céphalée progressive (rarement
céphalée brutale)
Parfois signes focaux
Parfois épilepsie
Scanner souvent normal
PL normale ou pression élevée et/ou élévation GB/GR
IRM (thrombus)
VRM ou angioscanner veineux (obstruction veineuse)
PL soustractive avant
anticoagulation si hyper-
tension intracrânienne
Héparine
Antalgiques
Nécrose pituitaire
(post-partum)
Céphalée brutale
Troubles visuels IRM Antalgiques, corticothérapie
Hypotension du LCS par
brèche durale (post-partum)
Céphalée orthostatique dans les
24 à 72heures suivant la péridurale Pas d’examen nécessaire si tableau typique
Epidural blood patch
puis repos
pendant 3 à 4jours
GB : globules blancs ; GR : globules rouges ; LCS : liquide cérébrospinal ; PL : ponction lombaire ; VRM : veinographie par résonance magnétique.

La Lettre du Neurologue • Vol. XVI - n° 5 - mai 2012 | 181
DOSSIER THÉMATIQUE
tiers des cas : œdème vasogénique, petites hémor-
ragies méningées de la convexité (figure), hémor-
ragies ou infarctus cérébraux. L’évolution peut être
catastrophique avec infarctus multiples et décès, y
compris chez des patientes vues initialement pour
des céphalées isolées. Le diagnostic nécessite une
angiographie cérébrale (par IRM, scanner, rarement
conventionnelle), montrant des rétrécissements
artériels segmentaires et diffus (figure), puis un
contrôle montrant la normalisation des artères en 1 à
3 mois. L’angiopathie du post-partum peut également
être associée à une dissection d’une ou de plusieurs
artères cervicales. Dans ce cas, les céphalées sont
volontiers associées à des cervicalgies. Le traitement
repose sur le repos strict, l’arrêt des médicaments
vaso-actifs, les traitements symptomatiques (antal-
giques, antiépileptiques) et la nimodipine.
Apoplexie pituitaire
Également nommée “syndrome de Sheehan”, l’apo-
plexie pituitaire est rare. Elle associe des céphalées
brutales et intenses et des troubles visuels. Le
diagnostic peut être difcile sur le scanner cérébral,
l’IRM étant plus sensible. L’apoplexie pituitaire
peut entraîner une hémorragie méningée de faible
abondance, la PL montrant alors un liquide hémor-
ragique.
Céphalées par hypertension intracrânienne
Elles sont progressives, diffuses, de n de nuit ou
matinales, augmentées par la toux et les efforts de
poussées, avec nausées, et parfois troubles visuels
(diplopie, éclipses visuelles). Le fond d’œil montre un
œdème papillaire (qui peut être retardé). L’imagerie
cérébrale doit rechercher une lésion tumorale ou une
thrombose veineuse. La grossesse peut entraîner une
augmentation de volume de certaines tumeurs, telles
les adénomes hypophysaires, les méningiomes et les
neurobromes. En l’absence de lésion à l’imagerie, une
PL permet de mesurer la pression du liquide et d’établir
le diagnostic d’hypertension intracrânienne idiopa-
thique en cas de pression élevée (plus de 25 cm d’eau)
et de composition normale. Cette affection touche
préférentiellement les jeunes femmes en surpoids
et peut débuter ou s’aggraver durant la grossesse.
Les céphalées sont typiquement associées à des
acouphènes et des éclipses visuelles. Le traitement
repose sur la PL soustractive, si besoin répétée. L’acé-
tazolamide est classé en catégorie C par la Food and
Drug Administration (FDA) durant la grossesse (un
risque ne peut être écarté). Cependant, en l’absence
d’effet tératogène rapporté, il est utilisé en cas de
nécessité.
Céphalées après une ponction durale
Elles représentent environ 5 % des céphalées du post-
partum. Elles sont liées à une hypotension intra-
crânienne par fuite persistante de liquide céphalospinal
au travers d’une brèche durale accidentelle lors d’une
anesthésie péridurale. La céphalée typique est de
type orthostatique, apparaissant dès le lever ou la
mise en position assise, augmentant ensuite pour
devenir intense ou très intense, avec nausées, cervi-
calgies et parfois malaise. Au pire, la station debout
est impossible. La céphalée s’améliore dès la mise
en décubitus (tête à plat, sans coussin) et disparaît
en 10 à 15 minutes à plat. Ce type de céphalée est
quasi pathognomonique d’une hypotension du liquide
céphalospinal par brèche durale.
Le traitement repose sur l’epidural blood patch, qui
ne contre-indique pas la réalisation future d’une
nouvelle anesthésie péridurale.
Céphalées au cours d’une dépression
du post-partum
Elles sont volontiers bilatérales, diffuses, décrites
comme intenses, et accompagnent le syndrome
dépressif. Si la céphalée est mise en avant par une
patiente réticente à admettre des troubles psycholo-
giques, des explorations devront éliminer une cause
secondaire, avant de conclure à un syndrome dépressif.
Gestion de la migraine
tout au long de la grossesse
Évolution de la migraine
pendant la grossesse
Environ 1 femme sur 3 est migraineuse et des liens
étroits unissent migraine et vie hormonale féminine.
Pendant la grossesse, la migraine s’améliore chez
55 à 90 % des patientes, le plus souvent à partir du
deuxième trimestre. Mais la migraine peut aussi
rester inchangée ou même s’aggraver durant la
grossesse, notamment la migraine avec aura. Une
telle aggravation ne concerne que 3 à 7 % des migrai-
neuses, mais pose souvent des problèmes théra-

182 | La Lettre du Neurologue • Vol. XVI - n° 5 - mai 2012
Gestion des céphalées pendant la grossesse et le post-partum
DOSSIER THÉMATIQUE
Neuro-gynécologie
peutiques. Enn, une première crise de migraine,
le plus souvent avec aura peut survenir pendant
la grossesse. À la moindre suspicion de migraine
avec aura symptomatique (en pratique, à la moindre
petite atypie sémiologique de la crise ou si la
patiente est vue pendant ou au décours immédiat
de la crise), une imagerie cérébrale est nécessaire (4).
Prise en charge de la migraine
De nombreux traitements de crise et de fond de
la migraine sont utilisables en cas de grossesse et
permettent, dans la majorité des cas, aux jeunes
femmes migraineuses de vivre cette période serei-
nement. Dans la mesure du possible, les migraineuses
en âge de procréer doivent être informées avant la
grossesse des médicaments antimigraineux qu’elles
pourront prendre lorsqu’elles seront enceintes. En
effet, certains traitements sont à éviter absolument
en cas de grossesse : les AINS en traitement de crise,
la unarizine, le méthysergide, le topiramate et,
surtout, le valproate de sodium en traitement de
fond. En pratique, ces traitements doivent être
associés chez les femmes en âge de procréer à une
contraception efcace. Si une femme migraineuse
exprime un désir de grossesse à brève ou moyenne
échéance, il vaut mieux choisir un traitement de
fond compatible.
Traitements de la crise de migraine
au cours de la grossesse
Selon les recommandations du CRAT, de nombreux
traitements non spéciques ou spéciques sont
utilisables. Cependant, les propositions du CRAT
divergent notablement des recommandations
officielles. Le paracétamol est utilisable sans
restriction, quel que soit le terme. En revanche, il faut
rappeler que l’utilisation ponctuelle ou chronique
de tous les AINS (y compris l’aspirine ≥ 500 mg/j
et les inhibiteurs de COX-2) est formellement
contre-indiquée à partir du début du 6
e
mois de
grossesse (24 SA). L’aspirine peut être utilisée
ponctuellement pendant les 5 premiers mois, il est
en revanche préférable d’éviter tous les autres AINS
avant 24 SA, même en traitement ponctuel.
En cas d’inefcacité du paracétamol, on peut utiliser,
quel que soit le terme de la grossesse, des antal-
giques de palier 2 (codéine ou tramadol), en se
souvenant que ces lointains dérivés morphiniques
peuvent augmenter les nausées.
La possibilité d’utiliser les triptans, antimigraineux
spéciques, quel que soit le terme, en cas d’échec
du paracétamol, est retenue par le CRAT contre
les recommandations usuelles. Elle repose sur des
données humaines et animales. Elle concerne en
premier lieu le sumatriptan (Imigrane®), dispo-
nible depuis 1991. Les données obtenues chez les
femmes enceintes exposées au sumatriptan au cours
du premier trimestre sont très nombreuses, issues
de vastes registres, et rassurantes. Aux deuxième et
troisième trimestres, les données disponibles sont
moins nombreuses, mais aucun élément inquiétant
n’a été signalé à ce jour. Malgré ces données rassu-
rantes et la prise de position du CRAT, la prescription
de triptan reste contre-indiquée pendant la grossesse.
En pratique, si une patiente migraineuse a pris du
sumatriptan ou un autre triptan alors qu’elle ne se
savait pas enceinte, il convient de la rassurer quant
au risque malformatif. Par la suite, chez la majorité
des patientes, les crises de migraine s’améliorent et
deviennent sensibles au paracétamol. Si tel n’est pas
le cas, les dérivés morphiniques doivent être utilisés.
Parfois, un traitement des nausées et des vomis-
sements peut être nécessaire, on préférera la
doxylamine (Donormyl®). En France, la doxylamine
n’a pas l’Autorisation de mise sur le marché dans
cette indication, mais au Canada c’est l’antiémé-
tique de référence chez la femme enceinte. Si la
doxylamine se montre inefcace ou mal tolérée,
le métoclopramide peut être utilisé quel que soit
le terme de la grossesse.
Traitement de fond
au cours de la grossesse
Lorsque les crises migraineuses persistent ou
s’aggravent, un traitement de fond est nécessaire.
Des méthodes non médicamenteuses doivent être
utilisées en première intention, notamment le repos,
le respect des horaires de coucher et des repas
réguliers, l’acupuncture ou la relaxation si possible.
Si l’instauration ou la poursuite d’un traitement de
fond est nécessaire, l’amitriptyline, le propranolol ou
le métoprolol sont utilisables. Si la patiente désire
allaiter, on préférera l’amitriptyline ou le propranolol.
Avant d’instaurer un traitement de fond pendant la
grossesse, il faut se souvenir des objectifs et des
limites d’un tel traitement. Un traitement de fond est
utilisé en cas de crises fréquentes (plus de 2 par mois)
depuis au moins 2 mois, longues et/ou rebelles au
traitement de crise. Un traitement de fond efcace
permet de réduire la fréquence des crises de 50 %
 6
6
1
/
6
100%