Aspects immunologiques des biothérapies

1
Aspects immunologiques des biothérapies
Olivier Boyer
Olivier Adotévi, François Lemoine et Philippe Saas
I-Introduction ......................................................................................................................... 2
II-Biothérapies moléculaires et substitutives .......................................................................... 3
II-1.Sérothérapie ................................................................................................................ 3
II-2.Thérapeutiques substitutives ....................................................................................... 3
II-3.Anticorps monoclonaux thérapeutiques et molécules apparentées .............................. 3
II-4.Traitement par les cytokines ........................................................................................ 3
III-1.Greffe de cellules hématopoïétiques ........................................................................... 4
V-II.Les réponses immunitaires souhaitées ........................................................................ 8

2
I-Introduction
Les biothérapies consistent à utiliser des molécules biologiques actives (protéines, ADN,
ARN…) ou des cellules pour exercer un effet thérapeutique. On distingue trois types
d’indications : les biothérapies substitutives visant à remplacer un facteur, une molécule ou
une cellule déficients, les biothérapies régénératrices ou réparatrices visant à réparer une
fonction défaillante et l’immunothérapie consistant à utiliser des éléments du système
immunitaire pour exercer un effet thérapeutique.
Les thérapeutiques moléculaires et/ou substitutives reposent sur l'administration de
substances purifiées ou de molécules recombinantes produites par génie génétique. Elles
ont connu un développement très important par la mise sur le marché de cytokines comme
les interférons, de facteurs de croissance comme le G-CSF (Granulocyte colony Stimulating
Factor), d’anti-cytokines comme l’IL-1Ra et d'anticorps monoclonaux comme le rituximab ou
les anti-TNF. Ces molécules sont produites par l’industrie pharmaceutique et constituent des
médicaments disposant d'une autorisation de mise sur le marché (AMM).
La thérapie cellulaire repose sur l'administration de cellules p rovenant du patient lui-même
(thérapie autologue) ou d'un donneur (thérapie allogénique). Il s'agit le plus souvent
d'administration de précurseurs ou de cellules souches qui se différencient in vivo pour
régénérer un tissu ou restaurer une voie de différentiation cellulaire défaillante ou détruite
par un traitement. La greffe de cellules souches hématopoïétiques est la thérapie cellulaire la
plus développée à l'heure actuelle. Les produits de thérapie cellulaire sont développés pour
un patient donné dans des unités de thérapie cellulaire et dépendent d’une règlementation
particulière.
La thérapie génique consiste à administrer une séquence nucléotidique thérapeutique
(généralement assimilée à un gène) qui code pour un produit conférant une propriété
particulière aux cellules ou à leur descendance. Ce produit est le plus généralement une
protéine dont le rôle sera de restaurer une fonction déficiente chez le receveur (introduction
d'une forme fonctionnelle d'un gène muté ou non codant chez le patient) ou de conférer une
nouvelle propriété à la cellule (production de cytokines, induction de la mort cellulaire de
cellules tumorales, vaccination contre des antigènes viraux ou tumoraux).
Hormis la thérapie cellulaire autologue, ces thérapeutiques ont un point commun, l'apport à
l'organisme de constituants totalement ou partiellement absents chez le receveur. Elles
interagissent donc avec le système immunitaire et pourront être reconnues comme
étrangères à l'organisme par des anticorps et/ou des lymphocytes T cytotoxiques. En dehors
de l'immunothérapie et de la vaccination où justement l'objectif est de provoquer une

3
réponse immunitaire, l'apparition de réponses immunitaires au cours des biothérapies est de
nature à s'opposer à l'effet du traitement, voire à l'éliminer complètement de l'organisme.
Plusieurs chapitres de cet ouvrage évoquent avec un éclairage un peu différent ces
différentes thérapeutiques récentes. Ici, elles sont replacées dans un contexte plus global et
en relation directe avec le système immunitaire.
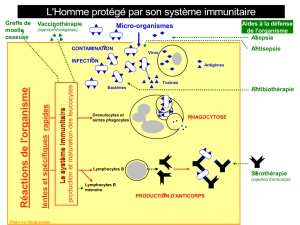
II-Biothérapies moléculaires et substitutives
II-1.Sérothérapie
L'objectif est de neutraliser rapidement un agent pathogène grâce à l'injection d'anticorps.
Historiquement, elle représentait un traitement passif des maladies infectieuses. Aujourd'hui,
elle conserve de rares indications comme la prévention d'une contamination accidentelle par
le virus de l'hépatite B ou la prévention du tétanos lors d'une plaie à risque chez un sujet non
vacciné. Elle expose au risque de maladie sérique liée à la formation de complexes immuns.
II-2.Thérapeutiques substitutives
L'objectif est la substitution d'une protéine génétiquement déficiente comme le facteur anti-
hémophilique VIII ou IX. Ces thérapeutiques consistent à administrer de façon itérative et
régulière le facteur manquant, généralement par voie intraveineuse. Elles exposent au risque
de production d'anticorps (appelés inhibiteurs) anti-facteur VIII par exemple qui s'opposent
durablement à l'efficacité du traitement.
Il peut également s'agir d'administrer par voie intraveineuse des immunoglobulines G (IgIV)
polyvalentes provenant d'un très grand nombre de donneurs après fractionnement,
inactivation et filtration (cf chapitre ad hoc). Ces IVIg sont indiquées dans les déficits de
l'immunité humorale et pour l'immunomodulation des maladies autoimmunes. Il existe un
risque d'activation du complément par des agrégats lors de la première perfusion qui peut
entraîner un choc. Il existe également un risque de choc en cas de déficit complet en IgA.
II-3.Anticorps monoclonaux thérapeutiques et molécules apparentées
Cette approche est largement développée par ailleurs dans cet ouvrage. D'une façon
générale, l'introduction dans l'organisme d'anticorps chimériques (-ximab), humanisés (-
zumab) ou humains (-mumab) peut entraîner la production d'anticorps anti-médicament (anti-
drug antibodies, ADA) de nature à neutraliser la substance administrée et à abolir ses effets
thérapeutiques. Cependant, la très grande spécificité de ces biomédicaments, directement
liée à celle des fragments Fab des anticorps, en fait des outils thérapeutiques de choix et en
plein développement.
II-4.Traitement par les cytokines
Les cytokines recombinantes peuvent être utilisées dans différentes indications.
L'interleukine-2 augmente l'immunité anti-tumorale par son action sur les lymphocytes T

4
activés mais présente une activité relativement modeste dans le cancer du rein ou le
mélanome malin métastatique. Il existe un risque d'effet systémique dû à l'action cytokinique
(fièvre, rash) pouvant aboutir à un syndrome de fuite capillaire.
L'IL-2 a été proposée pour moduler les maladies autoimmunes (diabète de type 1,
vascularites) ou la GvH chronique de par son action à faible dose sur la stimulation
préférentielle des lymphocytes T régulateurs.
D'autres cytokines comme les interférons alpha ou béta sont utilisées pour leur action
antivirale au cours des hépatites B et C ou pour leur effet bénéfique dans la sclérose en
plaque.
III-Thérapie cellulaire
Les thérapies cellulaires peuvent être indiquées chez un sujet dont le système immunitaire
est intact ou bien chez un sujet initialement immuno-déprimé (déficits immunitaires
congénitaux) ou recevant un conditionnement immuno-suppresseur plus ou moins myélo-
ablatif, c’est-à-dire affectant les cellules souches hématopoïétiques de la moelle osseuse et
pouvant entraîner une pancytopénie.
Suivant l’effet thérapeutique recherché, les biothérapies substitutives ou régénératrices
hétérologues pourront être rejetées par le système immunitaire du patient. Les approches
d‘immunothérapie exercent un effet immunologique propre, comme le rejet de la tumeur lors
du transfert adoptif de lymphocytes T cytotoxiques. L’allogreffe de cellules hématopoïétiques
possède une place à part puisqu’il s’agit à la fois d’une biothérapie régénératrice
(reconstitution de l’hématopoïèse et du système immunitaire) et d’une immunothérapie (rejet
des cellules leucémiques).
III-1.Greffe de cellules hématopoïétiques
Cette thématique est également abordée dans d’autres chapitres de cet ouvrage. Il convient
de distinguer l’autogreffe et l’allogreffe de cellules hématopoïétiques.
L’autogreffe est réalisée lors de l’intensification thérapeutique dans le cadre de traitements
anti-tumoraux. Il s’agit de permettre la reconstitution des cellules sanguines à partir des
cellules souches hématopoïétiques, après administration de médicaments anticancéreux à
haute dose. Les cellules souches hématopoïétiques administrées se localisent de façon
spontanée au niveau des sites de l’hématopoïèse et régénèrent toutes les lignées sanguines
(globules rouges, plaquettes, leucocytes) et donc les cellules immunitaires. Les greffons sont
prélevés chez des patients en rémission de leur pathologie initiale, avec ou sans stimulation
préalable de l’hématopoïèse endogène par des facteurs de croissance. Il peut s’agir de
cellules médullaires ou de cellules sanguines périphériques. Leur richesse en progéniteurs
hématopoïétiques exprimant la molécule CD34 est évaluée en laboratoire sur un échantillon

5
du greffon. Ce dernier est congelé pendant que le patient reçoit la thérapie myélotoxique
visant à éradiquer les cellules tumorales résiduelles, puis décongelé et réinjecté.
Le principe de l’allogreffe de cellules hématopoïétique est différent. A l’origine il s’agissait de
remplacer un tissu malade produisant des cellules leucémiques par un tissu sain provenant
d’un donneur. On s’est très vite rendu compte que les cellules immunitaires du greffon
étaient responsables d’effets bénéfiques pour le patient en favorisant la prise de greffe et
surtout en produisant un effet anti-leucémique. Cet effet anti-leucémique, appelé GvL (pour
graft-versus-leukemia) justifie actuellement l’indication de l’allogreffe de cellules
hématopoïétiques. A côté de ces effets bénéfiques, les lymphocytes T présent dans le
greffon sont aussi responsables de la maladie du greffon contre l’hôte (ou GvH, pour graft-
versus-host disease). L’allogreffe de cellules hématopoïétiques est donc une situation
particulière caractérisée par une alloréactivité bidirectionnelle détaillée dans les chapitres
correspondants. Les donneurs peuvent être des membres de la famille du receveur,
sélectionnés pour présenter un maximum d’antigènes du complexe majeur
d’histocompatibilité similaires à ceux du receveur (donneurs apparentés). Ceci augmente
également les chances que les antigènes mineurs soient similaires. En l’absence de donneur
intrafamilial, on peut recourir à des greffons provenant de volontaires sains. Un registre
international recense les prélèvements de moelle osseuse ou de sang périphérique donnés
bénévolement par des volontaires dont les caractéristiques MHC ont été analysées de façon
exhaustive. Ces greffes de donneurs non apparentés (MUD pour Matched Unrelated Donor)
font l’objet d’une recherche dans ces registres lorsqu’un receveur est en attente d’un greffon.
Une alternative plus récente est l’utilisation de cellules de sang placentaire, obtenu après
l’accouchement à partir du cordon ombilical. Les cellules très immatures contenues dans ces
greffons diminuent la nécessité de rechercher la meilleure compatibilité MHC.
III-2.Greffes de cellules souches adultes
La capacité des cellules souches à s’auto-renouveler et à se différencier en différents types
tissulaires, ainsi que la compréhension des mécanismes à l’origine de ces fonctions ont
permis le développement des thérapies basées sur les cellules souches adultes pour réparer
un tissu lésé. Deux principales sources de cellules souches sont utilisées : les cellules
souches médullaires (dans la réparation myocardique par exemple) et les cellules souches
mésenchymateuses (CSM).
Ces cellules sont utilisées dans deux indications principales, pour la reconstruction tissulaire
en raison de leurs propriétés de différentiation en différents lignages (os, cartilages, cellules
musculaires lisses,..) ou pour le traitement de la GvH (voiir ce chapitre) en raison de leurs
propriétés immuno-suppressives. Malgré leur caractère allogénique, les cellules souches
 6
6
 7
7
 8
8
 9
9
 10
10
1
/
10
100%