Polyarthrite rhumatoïde - International Association for the Study of Pain

Polyarthrite rhumatoïde
Introduction
La polyarthrite rhumatoïde (PR) est une maladie auto-immune chronique évolutive dont la cause est inconnue.
Elle se caractérise par une inflammation persistante qui touche les articulations périphériques. Elle commence
généralement sous forme d’arthrite symétrique insidieuse et a une évolution incertaine et variable, bien que la
douleur et l’invalidité puissent être minimisées si l’état est reconnu suffisamment tôt et traité rapidement et de
façon appropriée.
Épidémiologie et économie
• La prévalence varie de 0,5 à 1,5 % de la population.
• La PR touche davantage les femmes que les hommes (rapport de 3:1).
• L’âge d’apparition se situe entre 30 et 55 ans.
• La PR entraîne une invalidité évolutive, avec presque la moitié de tous les patients connaissant une
altération fonctionnelle significative dans les 10 ans.
• La PR réduit l’espérance de vie d’un certain nombre d’années chez les hommes et les femmes.
Physiopathologie
• La pathogenèse implique plusieurs facteurs, dont des influences génétiques et environnementales.
• Les cellules immunitaires et les médiateurs inflammatoires solubles jouent un rôle essentiel dans la
pathogenèse, bien que la contribution relative des composants individuels reste incertaine.
• La prolifération des cellules dans la membrane synoviale, avec infiltration par diverses populations
cellulaires, orchestrée par les cytokines, chimiokines, facteurs de croissance et hormones, produit un
pannus localement invasif pouvant envahir, puis détruire, le cartilage, l’os et les tissus mous
environnants.
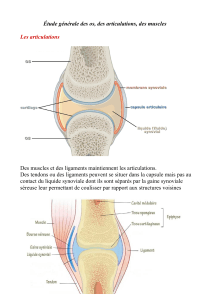
Caractéristiques cliniques
• La PR se présente sous la forme d’une polyarthrite symétrique touchant les petites articulations des
mains et des pieds.
• L’apparition est le plus souvent insidieuse, mais peut être épisodique ou aiguë.
• Les articulations enflammées gonflent, sont douloureuses et raides. Le liquide synovial peut s’accumuler,
provoquant une effusion. La douleur articulaire est généralement plus importante et plus persistante que
dans l’arthrose, survenant au repos, la nuit et en pleine activité. Une raideur matinale précoce prolongée
constitue également un élément clé de diagnostic suggérant une maladie inflammatoire.
• Outre le fait qu’elle provoque des symptômes périphériques, la PR peut également impliquer le rachis
cervical, entraînant des douleurs dans le cou et des céphalées occipitales.
• La douleur peut également être due à une maladie articulaire temporomandibulaire.
• Une maladie non contrôlée finit par entraîner une inflammation qui s’étend au-delà de la synoviale de
l’articulation à d’autres structures proches, dont la ténosynoviale des tendons, les ligaments, d’autres
structures des tissus mous et l’os. Des nodules sous-cutanés peuvent apparaître lorsque la maladie est
plus sévère et ils sont associés à un pronostic également plus sévère.
• Des caractéristiques extra-articulaires sont fréquentes et peuvent impliquer plusieurs organes, dont la
peau, les yeux, les poumons et les vaisseaux sanguins.

© 2009 International Association for the Study of Pain
®
Critères de diagnostic
Le diagnostic de PR se base généralement sur des critères établis par l’American College of Rheumatology. Pour
être diagnostiqué avec une PR, un patient doit présenter quatre critères ou plus, à savoir :
1. Raideur matinale dans et autour des articulations durant au moins 1 heure
2. Œdème des tissus mous de trois articulations ou plus
3. Œdème des articulations interphalangiennes proximales, articulations métacarpophalangiennes ou
articulations du poignet
4. Arthrite symétrique
5. Nodules sous-cutanés
6. Test positif pour le facteur rhumatoïde
7. Preuves radiographiques d’érosions ou d’ostéopénie périarticulaire dans les articulations de la main ou
du poignet
Diagnostic et traitement
• Une orientation précoce chez un spécialiste pour avoir son avis est recommandée pour tout patient
souffrant de PR ou suspecté de synovite de cause indéterminée.
• Une communication et une éducation efficaces sont essentielles, avec un accès facile à une équipe
multidisciplinaire.
• Des analgésiques et des anti-inflammatoires non stéroïdiens peuvent soulager la douleur, mais ne sont
pas efficaces sur l’évolution de la maladie.
• Les médicaments conventionnels anti-rhumatismaux biologiques ou de fond sont recommandés,
idéalement au cours des 3 premiers mois suivant le diagnostic ; le traitement doit inclure du méthotrexate
et au moins un autre agent de fond, plus des glucocorticoïdes à court terme.
• Une surveillance régulière doit être réalisée, aussi bien pour l’efficacité thérapeutique que pour la toxicité
médicamenteuse, à l’aide de marqueurs inflammatoires et d’autres composants clés de l’activité de la
maladie.
• Un contrôle régulier doit être réalisé pour les comorbidités comprenant l’hypertension, la cardiopathie
ischémique, l’ostéoporose et la dépression.
• Un avis chirurgical doit être demandé suffisamment tôt si le patient ne répond pas au traitement non
chirurgical.
• Le traitement psychologique qui intègre des stratégies d’adaptation, une relaxothérapie, une formation
sur la maladie et les traitements, ainsi que des connaissances de prise en charge du stress, réduit la
douleur et améliore la fonction.
• La physiothérapie est efficace dans la prise en charge de la polyarthrite rhumatoïde ; des preuves
soutiennent l’aérobic et les exercices de musculation, la stimulation nerveuse électrique transcutanée et
les ultrasons.
1
/
2
100%