Actualités scientifiquesMC

L’angiotensine II (AII) est capable de produire des altérations
fonctionnelles et structurelles des artères coronaires et du
myocarde. Des études sur son activation et sur l’inhibition de
la synthèse par l’inhibition de l’ECA ont contribué dans une
grande mesure à notre compréhension de la physiopathologie
et du traitement de l’insuffisance cardiaque congestive. La
stimulation du récepteur de l’angiotensine de type I (AT1)
par l’AII entraîne de nombreux changements physiopatho-
logiques. Par conséquent, les inhibiteurs des récepteurs AT1
mis au point récemment pourraient accroître notablement
notre arsenal thérapeutique contre l’insuffisance cardiaque
congestive. Nous examinons ici les effets béniques potentiels
des inhibiteurs des récepteurs de l’AII dans l’insuffisance
cardiaque congestive et les maladies rénales ainsi que
l’hypertrophie du VG.
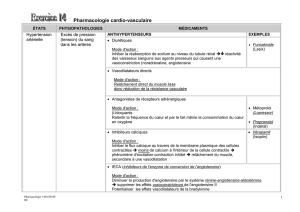
Comparaison du valsartan et d’autres
traitements antihypertenseurs: aperçu clinique
Michael Weber, M.D.
Considérations cliniques dans l’hypertension
Bien que l’on ait fait de nombreux progrès au cours de ces
dernières décennies en ce qui concerne l’identification et le traite-
ment de l’hypertension, il reste encore beaucoup à faire dans ce
domaine. Selon l’enquête récente de NHANES III1, 69% des
patients hypertensifs aux États-Unis savent qu’ils souffrent d’hy-
pertension et 53% d’entre eux reçoivent un traitement.
Cependant, parmi ceux-ci, seulement 24% répondent aux
critères acceptés de maîtrise appropriée de l’hypertension. Ainsi,
même actuellement, les traitements antihypertenseurs ne
donnent pas d’excellents résultats. Une méta-analyse récente de
l’impact des traitements antihypertenseurs sur les complications
cérébro- et cardio-vasculaires indique que bien qu’il existe une
réduction de plus de 60% de l’incidence des accidents cérébro-
vasculaires, l’incidence des coronaropathies n’a baissé que de
10%. Les limites des traitements antihypertenseurs actuels sur le
plan de l’efficacité et de la tolérabilité expliquent en partie ces
résultats décevants.
On sait depuis de nombreuses années qu’une activité rénine
plasmatique élevée entraîne un risque particulièrement élevé de
complications de l’hypertension, comprenant l’hypertrophie du
ventricule gauche (VG), les accidents cérébro-vasculaires et l’in-
farctus du myocarde2. Récemment, l’importance du système
rénine-angiotensine (RA) a été mise en lumière par la constata-
tion du fait qu’une activité rénine-angiotensine élevée entraîne un
risque élevé d’infarctus du myocarde, indépendamment d’autres
facteurs de risque importants, tels qu’une tolérance réduite au
glucose ou une élévation du taux de cholestérol3.
Le système rénine-angiotensine et sa modulation
Depuis ces dernières années, on comprend mieux le lien
existant entre l’activation du système RA et l’apparition des com-
plications cardio-vasculaires de l’hypertension. L’angiotensine II
(AII) a deux principaux modes d’action. À court terme, le
système RA circulant entraîne une vasoconstriction. Auparavant,
on pensait que ce phénomène constituait un mécanisme impor-
tant de l’augmentation de la résistance vasculaire systémique chez
de nombreux patients atteints d’hypertension et était un facteur
46esession scientifique annuelle de l’American College of Cardiology
Du 16 au 20 mars 1997, Anaheim, Californie
Rédigé et commenté par :
DUNCAN STEWART, M.D. ET GORDON MOE, M.D.
Inhibiteurs de l’angiotensine II nouveaux et différents
Présenté initialement par : MICHAEL WEBER, M.D., COHN, M.D.,
FRANZ H. MESSERLI, M.D. ET GEORGE L. BAKRIS, M.D.
Actualités scientifiquesMC
Cardiologie
UNIVERSITY
OF TORONTO
ST. MICHAEL’S HOSPITAL
RAPPORT DE LA DIVISION DE CARDIOLOGIE
ST. MICHAEL’S HOSPITAL, UNIVERSITÉ DE TORONTO
Division de cardiologie St. Michael’s Hospital
30 Bond St., suite 701A
Toronto, Ontario M5B 1W8
Télécopieur: (416) 864-5330
Les opinions exprimées sont exclusivement
celles des membres de la division.
Publié grâce à des subventions sans restrictions.
Luigi Casella, M.D.
Robert J. Chisholm, M.D.
Paul Dorian, M.D.
Michael R. Freeman, M.D.
Shaun Goodman, M.D.
Robert J. Howard, M.D.
Stuart Hutchison, M.D.
Anatoly Langer, M.D. (rédacteur)
Gordon W. Moe, M.D.
Juan Carlos Monge, M.D.
David Newman, M.D.
Trevor I. Robinson, M.D.
Duncan J. Stewart, M.D. (chef)
Bradley H. Strauss, M.D.
Kenneth R. Watson, M.D.

qui contribuait à l’hypertension glomérulaire rénale en causant
une constriction des artérioles efférentes et une contraction des
cellules mésangiales. Cependant, l’AII est également un facteur
trophique important et il semble que l’activation du système RA
tissulaire pendant une période prolongée contribue notablement
à l’hypertrophie du VG et au remodelage vasculaire dans l’hyper-
tension. Récemment, on a soulevé la question de savoir si le
système RA pouvait jouer un rôle dans la physiopathologie de
l’athérosclérose et ses complications. Les données cliniques
récentes provenant d’études multicentriques à grande échelle
semblent confirmer le rôle important du système RA dans
l’athérosclérose. Par exemple, dans l’étude SOLVD, on a noté une
réduction significative de l’incidence des infarctus du myocarde
mortels et non mortels chez les patients recevant un inhibiteur
de l’enzyme de conversion de l’angiotensine (ECA).
Cependant, les effets des inhibiteurs de l’ECA pourraient ne
pas être dus uniquement à la réduction de la production d’AII.
L’inhibition de l’ECA réduit également la dégradation de la brady-
kinine, stimulateur endogène important de la production endo-
théliale d’oxyde nitrique (ON). L’ON à son tour peut avoir divers
effets favorables sur la paroi vasculaire, comprenant la vasodila-
tation, les effets antithrombotiques et l’inhibition de la proliféra-
tion des cellules du muscle lisse et de l’hypertrophie vasculaire.
On ignore actuellement dans quelle mesure les effets bénéfiques
cliniquement importants des inhibiteurs de l’ECA peuvent être
dus à des mécanismes indépendants de la production de l’AII. De
plus, on sait maintenant qu’il existe des mécanismes de production
de l’AII qui sont indépendants de l’enzyme de conversion de l’an-
giotensine. D’autres enzymes présentes dans les tissus vasculaires
et ventriculaires humains, comme la chymase et la cathepsine G,
peuvent activer l’angiotensine I en AII.
Quelle que soit la voie de synthèse, après sa formation, l’AII
interagit avec les récepteurs spécifiques de l’AII dont on a iden-
tifié quatre ou cinq formes différentes. Les formes le plus proba-
blement associées aux effets cardio-vasculaires de l’AII sont les
récepteurs AT1et AT2. En particulier, le récepteur AT1entraîne
les effets vasoconstricteurs et trophiques de l’AII, alors que des
données récentes indiquent que le récepteur AT2antagonise ces
effets (fig. 1). L’expression du récepteur AT1est constitutive, bien
qu’elle puisse être exagérée dans l’athérosclérose, où elle peut
contribuer à la prolifération des cellules du muscle lisse, à la
synthèse de la matrice et à la dysfonction endothéliale. Le
développement du récepteur AT2est régulé et on observe une
régulation notablement à la baisse immédiatement après la nais-
sance. Cependant, l’expression de ce récepteur peut être réin-
duite par des lésions vasculaires, c’est-à-dire après une ACTP ou
dans l’hypertension, où elle peut entraîner une vasodilatation et
avoir des effets antiprolifératifs, peut-être en partie en augmen-
tant la libération endothéliale d’ON.
Les antagonistes des récepteurs de l’angiotensine II
Des antagonistes spécifiques du récepteur AT1 ont été mis
au point, comprenant le losartan, le valsartan et l’irbesartan. Ces
agents peuvent jouer un rôle thérapeutique étant donné qu’ils
bloquent efficacement les effets vasoconstricteurs et de proliféra-
tion de l’AII, quel que soit le mécanisme de production (p.ex.
ECA ou chymase). De plus, ils n’entravent pas l’action du récep-
teur AT2qui peut avoir des effets bénéfiques sur la structure et la
fonction vasculaires dans l’hypertension.
Le losartan est le premier agent lancé dans cette classe de
médicaments et son usage dans le traitement de l’hypertension
est déjà très répandu. Le losartan offre une efficacité comparable
à celle d’autres agents antihypertenseurs. Cependant, le délai
jusqu’à l’obtention d’une action antihypertensive maximale est
souvent aussi long que 12 semaines. Ces effets tardifs peuvent
être dus à l’inhibition tardive de la prolifération des cellules du
muscle lisse et à un remodelage vasculaire bénéfique pendant un
traitement prolongé à l’aide d’un inhibiteur des récepteurs de
l’AII. En outre, ce médicament ne s’est pas révélé avoir une
relation dose-effet réelle et des doses plus élevées n’entraînent pas
nécessairement un bénéfice thérapeutique additionnel.
Le valsartan et l’ibersartan sont des composés plus récents
pouvant présenter un avantage par rapport au losartan, tout en
offrant le profil d’effets indésirables extrêmement favorable de
cette classe d’agents antihypertenseurs. Le valsartan a montré une
relation dose-effet entre 20 et 320 mg/jour. La dose de départ
habituelle de 80 mg entraîne une réduction soutenue de la ten-
sion artérielle comme l’indique les enregistrements Holter de 24
heures et entraîne un effet bénéfique dans le traitement de l’hy-
pertension chez environ 40 à 50% des patients. Comparative-
ment aux inhibiteurs de l’ECA, le valsartan a montré des effets
comparables, mais il était beaucoup mieux toléré. En particulier,
cette classe de médicaments ne cause pas de toux, effet indési-
rable très souvent entraîné par les inhibiteurs de l’ECA qui limite
fréquemment l’utilité de ces agents.
Cardiologie
Actualités scientifiques
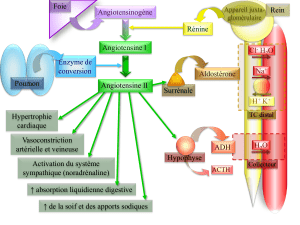
Figure 1: Inhibiteurs des récepteurs de l’angiotensine II
Angiotensinogène
Tous les inhibiteurs
Récepteur AT1
Prolifération Vasoconstriction
Effet antiprolifératif Apoptose
Récepteur AT2
Angiotensine I
Angiotensine II
Inhibiteurs de l’ECA
Métabolisme
de la bradykinine
Accumulation
de la bradykinine
Production
d’oxyde nitrique
ECAChymase
?
Rénine

Effets bénéfiques potentiels des inhibiteurs des récep-
teurs de l’angiotensine II dans l’insuffisance cardiaque
J.N. Cohn, M.D.
Dans un modèle expérimental de remodelage du VG induit
par une défibrillation électrique synchronisée, on a constaté que
l’inhibiteur de l’ECA, ramipril, retardait le processus de remode-
lage du VG comparativement au placebo. Cependant, lorsque le
ramipril était associé à l’antagoniste de la bradykinine, HOE-140,
cet effet bénéfique sur le remodelage était atténué. Ces constata-
tions indiquent que dans ce modèle, non seulement l’AII, mais
également la bradykinine, peuvent intervenir dans le processus
de remodelage.
Bien que ces observations puissent être spécifiques à un
modèle, elles forment peut-être les fondements théoriques de l’af-
firmation selon laquelle les inhibiteurs des récepteurs de l’an-
giotensine peuvent ne pas remplacer les inhibiteurs de l’ECA.
Contrairement aux inhibiteurs de l’ECA, les antagonistes de l’AII
n’entraînent pas l’inhibition du métabolisme de la bradykinine,
causant une augmentation des concentrations d’ON. Les résultats
de l’étude ELITE présentés à cette réunion ont révélé une plus
grande réduction de la mortalité chez un petit nombre de
patients souffrant d’insuffisance cardiaque congestive dont les
symptômes de classe III selon la NYHA ont été traités à l’aide
d’un antagoniste de l’AII (losartan) comparativement à un inhib-
iteur de l’ECA (captopril). À ce stade, ces résultats devraient être
considérés comme préliminaires. Comme le montre la figure 1,
la voie classique de la production de l’AII fait intervenir l’enzyme
de conversion de l’angiotensine, mais on sait qu’il existe d’autres
voies, telles que la chymase, qui génèrent également la produc-
tion d’AII. De plus, le blocage du récepteur AT1 en l’absence de
l’inhibition de l’ECA, entraîne la stimulation accrue des récep-
teurs AT2 par la rétro-inhibition réduite de l’angiotensine I. Les
conséquences de la stimulation ou du blocage des récepteurs AT2
ainsi que les possibilités offertes par un traitement d’association
méritent un examen plus approfondi.
Dans une étude récente, 83 patients présentant une insuffi-
sance ventriculaire gauche provenant du Veterans Administration
Hospital ont été assignés au hasard dans un groupe devant rece-
voir un inhibiteur spécifique des récepteurs de l’AII (valsartan)
ou dans un groupe placebo en plus d’un traitement par des
inhibiteurs de l’ECA, des diurétiques et de la digoxine. Les résul-
tats des études hémodynamiques effractives de 12 heures ont été
obtenus après l’administration des médicaments de l’étude.
Comparativement au placebo, le valsartan a entraîné une réduc-
tion dépendante de la dose de la pression artérielle systolique
ainsi que de la pression diastolique de l’artère pulmonaire. Les
médicaments de l’étude ont été ensuite administrés pendant 28
jours, p. ex. le valsartan, à raison de 80 mg deux fois par jour ou
de 160 mg deux fois par jour ou un placebo équivalent, et les
études hémodynamiques ont été répétées. À nouveau, compara-
tivement au placebo, on a noté une réduction dépendante de la
dose de la pression artérielle systolique et de la pression diastolique
de l’artère pulmonaire. En outre, on a noté une réduction notable
de l’aldostérone plasmatique avec une tendance à une diminution
de la norépinéphrine plasmatique. Cette étude préliminaire
indique qu’un inhibiteur spécifique d’un récepteur de l’angioten-
sine, administré conjointement à un inhibiteur de l’ECA, produit
des effets hémodynamiques et neurohormonaux bénéfiques.
L’ AII favorise la vasoconstriction, la croissance tissulaire et la
stimulation neurohormonale accrue, la prépondérance de
molécules oxydatives et les arythmies. Étant donné les considéra-
tions ci-dessus et l’existance de données probantes sur les effets
favorables sur la survie produits par les inhibiteurs de l’ECA, le Dr
Cohn estime que les études futures sur l’usage des inhibiteurs des
récepteurs de l’angiotensine devraient inclure l’usage concomitant
des inhibiteurs de l’ECA ou une comparaison directe avec ces
produits. Dans une nouvelle étude internationale sur valsartan, on
étudie actuellement la possibilité que les inhibiteurs de l’AII
puissent améliorer la survie chez les patients recevant déjà un
traitement conventionnel, comprenant des inhibiteurs de l’ECA.
Dans cette étude, le valsartan, à raison de 160 mg deux fois par
jour, sera comparé à un placebo chez des patients qui reçoivent
un traitement de fond par des inhibiteurs de l’ECA.
Données les plus récentes sur les inhibiteurs des
récepteurs de l’angiotensine II dans l’hypertro-
phie ventriculaire gauche
Franz H. Messerli, M.D.
Les données de l’étude Framingham indiquent que les
patients atteints d’hypertrophie du VG présentent un risque plus
élevé d’infarctus du myocarde, de mort cardiaque subite, d’in-
suffisance cardiaque congestive et d’accident cérébro-vasculaire
que ceux qui n’en sont pas atteints, même lorsque leur tension
artérielle est semblable. Il existe des données suggérant que l’AII
est mitogène et favorise l’hypertrophie cardiaque. L’AII peut pro-
mouvoir l’hypertrophie cardiaque, indépendamment de son effet
sur la tension artérielle. Par conséquent, les inhibiteurs de l’ECA
peuvent réduire l’hypertrophie du VG indépendamment de leur
effet réducteur de la tension artérielle et peuvent éventuellement
constituer une nouvelle classe de médicaments pour la régression
de l’hypertrophie du VG. En outre, l’AII accélère directement et
indirectement l’apparition des maladies coronaires en ayant un
effet sur au moins quatre voies: 1) vasoconstriction, 2) proliféra-
tion, 3) prépondérance des cellules oxydatives, 4) perméabilité
vasculaire. Les trois dernières voies entraîneront la formation de
cellules spumeuses et la prolifération des cellules vasculaires du
muscle lisse contribuant ainsi à l’apparition de maladies coron-
aires. Par conséquent, les inhibiteurs des récepteurs de l’AII
peuvent jouer un rôle dans la régression des lésions
athéroscléreuses également. Des études qui examinent ces possi-
bilités encourageantes sont en cours.
Cardiologie
Actualités scientifiques

Les inhibiteurs des récepteurs de l’angiotensine
II dans les maladies rénales
George L. Bakris, M.D.
Les données dont nous disposons jusqu’à présent indiquent
que les inhibiteurs de l’ECA confèrent une protection unique
contre la progression des maladies rénales chez les patients dia-
bétiques. En outre, ces effets rénoprotecteurs semblent être
indépendants de la réduction de la tension artérielle. Trois
mécanismes sont à l’origine de la progression des maladies
rénales dans la néphropathie diabétique, à savoir: 1) l’expansion
mésangiale, 2) l’augmentation de la pression glomérulaire et 3)
l’augmentation de la perméabilité glomérulaire. Les deux
premiers mécanismes sont à l’origine de la microalbuminurie,
alors que l’AII peut intervenir dans les deux derniers mécan-
ismes. On a constaté que la réduction de la tension artérielle sans
diminution de la protéinurie n’entraîne pas une réduction de la
progression des maladies rénales.
Des études récentes sur des modèles animaux de maladies
rénales dans l’hypertension suggèrent que les inhibiteurs des
récepteurs de l’angiotensine ont un profil très semblable à celui
des inhibiteurs de l’ECA. Les deux classes de médicaments aug-
mentent l’excrétion sodée et réduisent la pression intragloméru-
laire par la dilatation de l’artériole efférente et la réduction de la
protéinurie. Cependant, elles peuvent présenter de légères dif-
férences. Les inhibiteurs de l’AII ne réduisent pas autant le tonus
de l’artériole afférente que les inhibiteurs de l’ECA. Les inhibi-
teurs des récepteurs de l’angiotensine peuvent entraîner une
élimination moindre de potassium. Fondamentalement, les
inhibiteurs des récepteurs de l’angiotensine n’augmentent pas la
bradykinine et sont donc associés à une très faible incidence de
toux, comparativement aux inhibiteurs de l’ECA.
L’importance de la réduction de la tension artérielle dans la
maîtrise de la progression des maladies rénales est généralement
reconnue. Cependant, nous ne disposons pas jusqu’à présent de
données cliniques à long terme appuyant l’usage des inhibiteurs
des récepteurs de l’angiotensine dans la prévention de la pro-
gression des maladies rénales. Trois études internationales à
grande échelle contrôlées avec placebo sont en cours actuelle-
ment en vue d’évaluer les effets de différents inhibiteurs des
récepteurs de l’angiotensine sur la progression des maladies
rénales terminales. Jusqu’à ce que ces données soient disponibles,
les inhibiteurs des récepteurs de l’AII ne doivent pas être consi-
dérés comme des médicaments de choix dans la prévention des
maladies rénales.
Résumé
Tous les inhibiteurs des récepteurs offrent une approche
ciblée dans le traitement de l’insuffisance cardiaque ainsi que des
possibilités uniques de remédier aux altérations fonctionnelles et
structurelles résultant de l’activation neurohormonale.
Références
1. Burt VL, Whelton P, Rocella EJ, Brown C, Cutler JA, Higgins M,
Horan MJ et Labarthe D. Prevalence of hypertension in the US adult
population. Results from the NHANES III, 1988-1991. Hypertension
1995; 3: 305-13.
2. Brunner HR, Laragh JH, Baer L, Newton MA, Goodwin FT, Krakoff
LR, Bard RH et Buhler FR. Essential hypertension: renin and aldos-
terone, heart attack, and stroke. N Engl J Med 1972; 286 (9): 441-9.
3. Alderman MH, Madhavan S, Ooi WL, Cohen H, Sealey JE et Laragh
JH. Association of the renin-sodium profile with the risk of myocar-
dial infarction in patients with hypertension. N Engl J Med 1991; 32
(16): 1098-104.
©1997 Division de cardiologie, St. Michael’s Hospital, Université de Toronto, seule responsable du contenu de cette publication. Édition: Snell Communication Médicale Inc. avec la collaboration de la Division de
cardiologie, St. Michael’s Hospital, Université de Toronto. Tous droits réservés. Imprimé au Canada. Tout recours à un traitement thérapeutique, décrit ou mentionné dans Actualités scientifiques – Cardiologie, doit être
conforme aux renseignements d’ordonnance au Canada. Snell Communication Médicale Inc. se consacre à l’avancement de l’éducation médicale continue de niveau supérieur. 120-63F
La version française a été revisée par le DrGeorge Honos, Montréal.
1
/
4
100%