Critères belges d`utilisation significative (CBUS)

1
CBUS
Critèresbelgesd'utilisationsignificative(CBUS)
Documenthistory
VersionDateAuthorDescriptionofchanges/remarks
0.122/08/2016SPFSantéVersionoriginalefrançaise
Introduction
Selonl'OMS(2012),undossierdesantéélectronique(DPI)estunenregistrementcontinud'informations
relativesàlasantéd'unpatientgénéréparunouplusieurspassagesdansuncontextequelconquede
prestationdesoins.
Depuisplusieursannéesdéjà,legouvernementbelgeareconnulanécessitédudéploiementàgrande
échelledeDPIsolides,conçuspourlepartaged'informationsavecd'autresprestatairesdesoinsdesanté
etorganisationsdefaçonàcontenirdesinformationsémanantdetouslescliniciensimpliquésdansles
soinsàunpatient.
Unpland'actionbelgee‐Santé2013‐2018aétépubliéilyaquelquesannées,maispourcequiestdu
déploiementdesDPIdansleshôpitaux,legouvernements'estrenducompteen2015delanécessitéd'un
programmeaccéléré,reconnaissantenmêmetempsl'importancedel'instaurationd'unprogramme
d'incitantsfinancierspourréalisersonambition.
Unesituationsimilaires'estprésentéeauxUSA,oùunprogrammefédérald'incitantsauDPIaétéfinalisé
enjuillet2010.Iladébouchésurlapublicationd'exigencesd'utilisationsignificativepourleshôpitaux.
Danscedocument,nousdéfinissonsunesériedecritèresd'utilisationsignificativeadaptésàlasituation
belge.Lescritèresd'utilisationsignificativedécritsci‐dessoussontbaséssurl'expérienceauxUSAetsur
lapublicationd'un"Cadrepourlesfonctionnalitésd'undossierpatientinformatisé"en2014.Ilsrésultent
d'uneconcertationavecdeshôpitauxpartoutdanslepays,deshôpitauxdedifférentestaillesetayantun
degrédematuritéICTdifférent.
NousremercionsZorgnet‐Icuropourletravailpréparatoire.
Utilisationsignificative
AuxUSA,l'utilisationsignificatives'obtienten3stades:
Austade1,desrèglesdebasesontdéfiniespourlasaisieélectroniquededonnéescliniques,ceci
incluantladélivranceauxpatientsdecopiesélectroniquesdesinformationsdesanté.

2
CBUS
Lestade2voitl'extensiondescritèresenmettantl'accentsurl'assurancequel'utilisation
significativedesdossiersdesantéélectroniquerencontrelesbutsetprioritésdelastratégie
nationaledequalité.Lescritèresdestade2encouragentl'utilisationdel'informatiquemédicale
pouruneaméliorationconstantedelaqualitésurlepointdesoinsetl'échanged'informations
dansleformatleplusstructurépossible.
Lescritèresdestade3sontencoursd'élaborationparlesrégulateursdes"CentersforMedicare
&MedicaidServices(CMS)".
Pourpercevoirlemontantmaximaldel'incitantallouéparMedicare,leshôpitauxdevaientatteindrele
stade1d'utilisationsignificativepourlafin2013.Lesprestatairesdesoinsquiatteignaientlestade1pour
lafin2012devaientpasseraustade2d'utilisationsignificativeen2014.
Alami‐2013,presquedeuxtiersdeshôpitauxauxUSAavaientatteintlestade1d'utilisationsignificative.
Unpeuplusdelamoitié(53%)deshôpitauxavaientréussiàatteindrelestade1d'utilisationsignificative
pour2012(ceshôpitauxseraientlespionniersdelatransitionverslesstadessuivantsd'utilisation
significative,passantaustade2en2014etaustade3en2016).
Afind'aiderleséventuelshôpitauxendécrochageàresterdansleprogramme,CMSaajustélesdélais
pourl'utilisationsignificative.Danslerèglementfinal2014,CMSaprolongélestade2jusqu'en2016eta
reportélelancementdustade3à2017.
UneapprochesimilairepeutêtreadoptéeenBelgique,àconditiond'adapterlescritèresàlasituation
localeetderespecterunplandemiseenœuvreréaliste.
Contexte
Lesdocumentsdugouvernementbelgementionnentsouventlanécessitédeparveniràun"DPIintégré".
Niladéfinition,nil'architectured'untelDPIintégrénesontconnuesnin'ontfaitl'objetd'unaccord.Nous
n'avonspasvoulunousperdredansundébatsémantiqueniimposerunearchitectureparticulièreaux
hôpitaux.
Aulieudecela,nousavonsoptépouruneapprochepurementfonctionnelleoùcesontlesfonctionset
leurdéploiementquisontexigés,etnonuneimplémentationparticulière.Nouscroyonsqu'ilestpossible
d'atteindrelesmêmesbutspardifférentsmoyens.Parexemple,l'intégrationpeuts'obteniràlafoispar
unéchangedemessagesentresystèmesetparl'implémentationdeplusieursfonctionsdansunsystème
holistiqueunique.L'intégrationdoitporterauminimumsurlesfonctionnalitésdebase,etlasaisieetla
gestiondesdonnéesdoivents'effectuerconformémentauprincipesourceinitial.
LequestionnaireMADMISSGISSestparfoisproposécommemesuredelamaturitéd'unDPI,maisilest
vouéànepasyparvenir.

3
CBUS
LeMADMIacertainementdesméritesparl'identificationdesniveauxdecapacitésd'undossiermédical
informatisé(DMI),depuislessystèmeslimitésdeserviceancillairejusqu'àunenvironnementDMIsans
papier.Néanmoins,lequestionnaireactuellementutilisén'estpasadaptéàdesinitiativesofficiellesen
politiquedessoinsdesanté.LequestionnaireMADMIémanedel'associationdesfournisseursdeSISet
celasereflètedanssonapproche.Ils'agitdavantaged'unquestionnaired'opportunitésdemarchéqui
donneauxfournisseursunaperçudelasituationdumarchédansunpaysdonné.Beaucoupdequestions
onttraitàlaprésencedesous‐systèmescliniques,àl'âgedecessystèmes,àlaplanificationdemisesà
niveaumajeuresoud'unremplacementdusystème,etc.Peud'attentionestaccordéeàl'ampleurréelle
dudéploiementetdel'intégrationdessous‐systèmes.
MêmeauxUSA,oùlesystèmeMADMIestné,iln'estpasutiliséàdesfinsdemesureofficielle
d'implémentation.Enlieuetplace,descritères"d'utilisationsignificative"évoquésci‐dessusontété
définisetsontappliqués.

4
CBUS
Adaptationdescritèresauxnécessitésbelges
L'objectifétaitdedisposerdecritèresambitieux,maisréalistes.Mêmesicelaexigetoujoursdesefforts
financiersetd'implémentationconsidérables,nouscroyonsquecesobjectifspeuventêtreatteintsparla
majoritédeshôpitaux.
Lescritèressesubdivisentencritèresdebase(obligatoires)etenoptionsparmilesquellesleshôpitaux
peuventopérerunchoix.
Lescritèresdebasesontessentielsparcequ'ilsconstituentl'assisesurlaquellelesautreséléments
viennents'emboîter.Lesvoici:
1. Identificationetdescriptionuniquesdupatient
2. Listedesproblèmes(diagnosticsactuelsetantérieurs)
3. Listedesallergies
4. Prescriptionélectroniquedesmédicaments
5. Interactionsmédicamenteuses
6. Administrationélectroniquedesmédicaments(liéeàl'e‐prescription)
7. Moduledeplanificationdessoins/nursing
8. Gestiondesrendez‐vous
9. Saisiedesdemandes(RX/labo/consultation/...)
10. Lettredesortie
11. Paramètresvitaux
12. Enregistrementduconsentementéclairé
13. Codedelimitethérapeutique
14. Serveurderésultatsmédicaux/Elémentsobjectifsdudossier
15. Communicationautomatiséeavecleshubsetinteractionavece‐Health
Uncertainnombre(qu'ilresteàdéfinir)d'optionspeuventêtresélectionnéesparl'hôpitaldans
lebutdeseprépareràuneimplémentationcomplèteduDPIdanslefutur.
Certainesdecesoptionspeuventdevenirobligatoiresàunstadeultérieur,etdoncdevenir
essentiellesàpartirdecestade.
Lesoptionssuivantespeuventêtreenvisagées:
PlanificationBO
Modulesoinsintensifs
ModuleSGDP
ModuleSU(soinsd'urgence)
SADC
Contrôleavancéd'interactions(médicament‐allergie,médicament‐maladie,
médicament‐grossesse)
Prescriptiondechimiothérapie
Localisationfonctionnelledupatient

5
CBUS
Enregistrementstructurel(essentielenstade3)
Donnéesgénétiques
Santémobile(intégrationdedonnéespertinentesdetélésurveillance)
Administrationdesmédicamentsencircuitfermé
…
Làoùunpourcentagedoitêtreatteint,noussuggéronsunnumérateuretundénominateurpouvantêtre
calculéssanstropd'efforts.
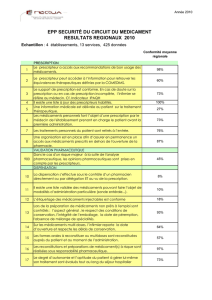
Tableaudescritèresdebase
Lanon‐obtentiondescritèresd'unefonctionnalitépourlaquelleunpourcentageinférieurà50%est
demandépeutêtrecompenséeparl'obtentiondescritèresdustade2d'uneautrefonctionnalité(sauf
pourlesfonctionnalités1,10,11et15).
FonctionnalitéStade1Stade2Stade3Stade4
1. Identificationetdescription
uniquesdupatient
80%90%98%98%
2. Listedesproblèmes
(diagnosticsactuelset
antérieurs)
20%50%80%98%
3. Listedesallergies30%60%90%98%
4. Prescriptionélectroniquedes
médicaments
30%60%90%98%
5. InteractionsmédicamenteusesOuiOuiOuiOui
6. Administrationélectroniquedes
médicaments(liéeàl'e‐
prescription)
30%60%90%98%
7. Moduledeplanificationdes
soins/nursing
0%30%60%90%
8. Saisiedesdemandes
(RX/labo/consultation/...)
1sur3
(50%)
2sur3
(50%)
3sur3
(50%)
3sur3(98%)
+séries
d'ordonnances
(critères
combinés4&
7&8)
9. Gestiondesrendez‐vous=critère8
(sauflabo)
=critère8
(sauflabo)
=critère8
(sauflabo)+
consultation
multiple
=critère8
(sauflabo)+
consultation
multiple
10. Lettredesortieélectronique80%90%95%98%
11. Paramètresvitaux50%65%80%98%
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
1
/
21
100%