Du bon et mauvais usage des antibiotiques dans les sinusites

CURRICULUM Forum Med Suisse No36 3 septembre 2003 843
Infections des voies respiratoires
et abus d’antibiotiques:
introduction
Les infections virales des voies respiratoires
supérieures sont paradoxalement la première
cause de prescription antibiotique à travers le
monde. Cette prescription abusive est liée prin-
cipalement aux difficultés que le clinicien ren-
contre dans sa démarche diagnostique et n’est
que secondairement liée au désir des patients
de recevoir un antibiotique. Une large étude
récente chez des praticiens américains inter-
nistes ou généralistes a analysé la prescription
antibiotique chez plus de 1900 sujets souffrant
de nasopharyngite ou de rhume (24% des
patients examinés), sinusites aiguës (24%), de
bronchites aiguës (23%) ou de pharyngites
(11%). Des antibiotiques à larges spectre tels
que quinolones, céphalosporines, aminopéni-
cillines combinés à des inhibiteurs des bêtalac-
tamases ou des macrolides de nouvelle généra-
tion sont prescrits chez plus de 63% de ces cas
dont
46% des sujets avec une nasopharyngite aspé-
cifique ou un rhume et 69% des sujets avec
des signes cliniques de sinusite [15]. La pres-
cription de ces traitements antibiotiques est
deux fois et demi plus fréquente chez les inter-
nistes que les généralistes, et de grande diffé-
rences géographiques existent en terme
d’habitude de prescriptions. Bien que des
études similaires manquent en Suisse, tout
suggère que la situation est similaire.
En cas de pharyngite, grâce à l’usage combiné
de signes cliniques et de tests rapides de détec-
tion d’antigènes streptococciques, la démarche
conduisant à la prescription d’antibiotique
est codifiée permettant d’adopter une attitude
relativement rigoureuse [5]. En présence d’un
rhinosinusite aiguë, par contre, l’évaluation
reste empirique. Il n’y a pas de démarches cli-
niques codifiées et il n’existe pas de tests diag-
nostiques rapides. Cet article a pour but de
revoir les évidences à disposition pour guider
une prescription antibiotique adéquate en pré-
sence d’une rhinosinusite aiguë chez l’adulte.
Sinusite aiguë: comment
identifier les patients qui
peuvent bénéficier
d’un traitement antibiotique?
Toutes les infections virales de la muqueuse
nasale s’accompagnent rapidement par con-
tinuité d’une atteinte de la muqueuses sinu-
sienne. Ainsi, dans les premiers jours suivant
le début des symptômes d’un rhume, on peut
détecter des anomalies des sinus maxillaires
dans la majorité des cas. Après une infection à
rhinovirus, près de 80% des patients présentent
des images scannographiques compatibles
avec une sinusite aiguë. Ces patients ne souf-
frent pas de sinusite aiguë bactérienne mais
présentent une inflammation virale unique-
ment. On estime que moins de 2,5% des rhumes
seront suivis d’une infection bactérienne vraie.
Ceci explique pourquoi en présence d’une
rhinosinusite aiguë la radiographie standard
des sinus est inutile pour décider si une anti-
biothérapie est nécessaire. Ceci explique égale-
ment pourquoi le terme de rhinosinusite est à
préférer à celui de rhinite ou de sinusite. Une
atteinte sinusienne virale sera accompagnée
de signes et de symptômes qui ne seront pas
différents de ceux que l’on pourraient observer
en présence de la plupart des infections bacté-
riennes. Il est donc impossible dans la majorité
des cas de distinguer une sinusite bactérienne
ou virale sur la seule base de l’examen clinique.
Les signes cliniques et symptômes utilisés pour
Du bon et mauvais usage
des antibiotiques dans les sinusites
Laurent Kaiser
Correspondance:
PD Dr Laurent Kaiser
Médecin-adjoint, Privat Docent
Division des Maladies Infectieuses
Laboratoire Central de Virologie,
Hôpitaux Universitaires
de Genève
24 Rue Micheli-du-Crest
CH-1211 Genève 14
Tableau 1. Sinusites aiguës: fréquence et type des agents retrouvés
lors d’une sinusite bactérienne aiguë acquise dans la communauté.
Fréquents Occasionnels
Streptococcus pneumoniae Bactéries anaérobes
Haemophilus influenzae Streptococcus pyogenes
Moraxella catarrhalis Autres streptocoques
Staphylococcus aureus

CURRICULUM Forum Med Suisse No36 3 septembre 2003 844
prédire la présence d’une sinusite aiguë sont
décrits dans le tableau 2 où ils sont séparés
entre signes que l’on peut considérer majeurs
et d’autres comme mineurs. Même en utilisant
ces signes la capacité à prédire une sinusite
bactérienne reste mauvaise et ceux-ci ne se
révèlent performants que lorsque le tableau
clinique est caricatural, par exemple si 4 ou
5 signes cliniques sont présents simultanément
(tableau 1) [14]. Les situations où tous ces
signes cliniques sont présents simultanément
sont rares et la majorité des prescriptions anti-
biotiques se décident dans une population avec
un nombre limité de signes cliniques et la per-
formance de l’examen clinique est médiocre.
Efficacité des antibiotiques
en cas de sinusite aiguë
Dans la littérature, il existe plus de 34 études
chez près de 7500 sujets ayant testé l’usage
des antibiotiques dans le cadre de sinusites
aiguës [1, 8, 13]. La qualité de ces études est
modeste et une minorité permet une analyse
pertinente de l’effet des antibiotiques. La plu-
part d’entre elles sont en fait conçues pour au
mieux montrer une équivalence à un traitement
approuvé, et ainsi pouvoir démontrer qu’un an-
tibiotique donné est utilisable dans cette indi-
cation. Ainsi, seule une douzaine de ces 34
études est en double aveugle et une minorité
(7 uniquement) compare le traitement antibio-
tique à un placebo. On note également que le
traitement adjuvant n’est décrit que dans un
tiers de ces études. Parmi les 7 études compa-
rant l’antibiotique à un placebo, 5 ont été effec-
tuées chez les adultes (dont 2 en Suisse) et de
manière surprenante, une seule a montré un
effet positif du traitement antibiotique. Pour-
quoi? L’explication principale réside dans le fait
que les patients des études précitées souffraient
dans la majorité des cas probablement d’une
atteinte virale uniquement. Un autre point im-
portant est que près de 60% des sinusites gué-
rissent de manière spontanée après 10 jours
[10]. Parmi les études n’ayant pu démontrer un
avantage des antibiotiques sur le placebo figu-
rent deux études suisses récentes. Utilisant un
réseau de praticien bâlois, H. Bucher et col-
lègues, ont testé l’amoxicilline-clavulanate ver-
sus un placebo chez près de 250 patients se
présentant avec une histoire d’écoulement
nasal purulent et des douleurs frontales ou
maxillaires [1]. Le temps nécessaire à la guéri-
son s’est révélé comparable dans les deux
groupes sans bénéfice évident sous amoxicil-
line-clavulanate. Des résultats similaires ont
été obtenus dans une étude genevoise chez plus
de 230 patients avec une rhinosinusite aiguë
[8]. Dans cette étude, le traitement d’azithro-
mycine ne s’est pas révélé supérieur au placebo
en terme de guérison lorsque l’ensemble de la
population est analysé. Par contre, un point im-
portant de cette investigation a été de démon-
trer que le sous-groupe de patients avec des
bactéries pathogènes dans leurs sécrétions
(Streptococcus pneumoniae, Haemophilus in-
fluenzae et Moraxella catarrhalis) pouvait bé-
néficier d’un traitement précoce. Dans ce
groupe de patients avec bactéries, la guérison
sous antibiotique est accélérée mais surtout le
taux de complications conduisant à une pres-
cription antibiotique pour une sinusite sévère
ou une bronchite est élevée, de l’ordre de 19%.
Malheureusement, cette observation ne permet
pas à ce jour des applications cliniques, la
culture des sécrétions nasopharyngées pour
identifier ces patients nécessitant environ
48 heures. L’identification des patients sur la
base d’un score clinique s’est révélé impossible,
les valeurs prédictives du score clinique étant
insuffisantes pour un usage clinique.
Toutes ces études apportent avec raison de
Tableau 2. Prédiction du diagnostic de sinusite aiguë basée sur un score clinique
incluant 5 signes cliniques différents dans une population ou la prévalence
de la maladie serait de 38%.
Eléments présents* Rapport de vraisemblance Probabilité (%) de la maladie
0 0,1 9
1 0,5 21
2 1,1 40
3 2,6 63
4 6,4 81
5 6,4 92
* Eléments présents: douleurs maxillaires irradiant dans les dents, mauvaise réponse aux
décongestionnants, écoulement nasal purulent à l’anamnèse ou à l’examen physique et diaphanoscopie
asymétrique. (Adapté de [14, 15])

CURRICULUM Forum Med Suisse No36 3 septembre 2003 845
l’eau au moulin de ceux qui mettent en doute
l’efficacité des antibiotiques en cas de rhino-
sinusite aiguë. Ceci dit, il est très important de
souligner qu’une sinusite bactérienne aiguë
prouvée expose les patients à des complications
très rares mais graves tel que l’abcès cérébral
ou la méningite. Le but idéal de l’examen cli-
nique et des éventuelles investigations serait
donc de détecter les patients qui pourraient
effectivement développer ces complications et
donc bénéficier d’un traitement antibiotique
précoce. L’usage abusif des antibiotiques per-
met probablement de prévenir ces complica-
tions graves mais au prix d’un nombre énorme
de patients traités pour une infection virale.
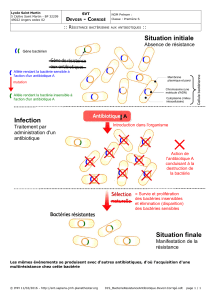
Avec l’émergence de bactéries résistantes,
s’agit-il du prix à payer pour prévenir des com-
plications graves? La question reste sans ré-
ponse à ce jour.
Il n’y a donc pas de recommandations possibles
basées sur la preuve si l’on considère la littéra-
ture. Les recommandations de comités d’ex-
perts se basent sur un ensemble d’éléments
convergents et non pas sur des preuves validées
dans le cadre d’études cliniques [4, 12]. Afin
d’éviter des complications graves le traitement
antibiotique est indiqué chez les patients pré-
sentant 4 ou 5 signes cliniques considérés
comme majeurs (tableau 2). Un traitement
antibiotique sera aussi considéré chez des
patients qui ont des symptômes persistants de
plus de 7 jours accompagnés d’au moins
2 ou 3 signes cliniques majeurs. Cette dernière
recommandation ne s’applique évidemment
pas au personnes souffrant de rhinosinusite
chronique.
Quelle doit être la durée
du traitement antibiotique?
Pour des raisons historiques, la durée préconi-
sée du traitement antibiotique lors d’une sinu-
site est de 10 jours. Ces dernières années, de
multiples études ont montré que le taux de gué-
rison et la résolution des symptômes étaient
tout à fait comparables lorsque le traitement
était plus court, de l’ordre de 5 ou 7 jours. Ceci
a été démontré avec des antibiotiques de la fa-
mille des macrolides, des céphalosporines ou
des dérivés des pénicillines. Il est donc tout à
fait raisonnable, lors d’un premier traitement
d’une sinusite aiguë, d’envisager un traitement
court de l’ordre de 5 à 7 jours si l’évolution est
rapidement favorable. Il n’y a pas de preuve
qu’un traitement plus long préviendra le déve-
loppement d’une sinusite chronique. En terme
de risque de sélection de germes résistants, il
est aussi préférable d’utiliser des traitements
courts, bien dosés et ciblés, plutôt que des trai-
tements longs, à doses plus faibles et à spectres
élargis, condition idéale pour favoriser l’émer-
gence de germes résistants. Le choix de l’anti-
biotique doit tenir compte de l’épidémiologie
locale. En Suisse, Streptococcus pneumoniae,
Haemophilus influenzae et Moraxella catar-
rhalis restent sensibles à des dérivés des ami-
nopénicilline tel que l’amoxicilline dans envi-
ron 80% des cas. Dans certaines régions, 15 à
20% des Streptococcus pneumoniae sont par-
tiellement résistants à la pénicilline (résistance
intermédiaire). Si des dérivés de la pénicilline
ou des céphalosporines sont utilisés à hautes
doses permettant de surmonter cette résistance
qui est relative, il n’y a en général pas
de répercussion clinique. Environ 15% des
Haemophilus influenzae en suisse romande sé-
crètent des bêtalactamases et sont donc résis-
tants à l’amoxicilline et c’est aussi; le cas pour
l’immense majorité des Moraxella catarrhalis.
Une association avec l’acide clavulanique est
indispensable pour assurer un effet optimal
contre ce type de germes. Finalement la résis-
tance aux macrolides est de l’ordre de 20 à 30%
pour le pneumocoque. Cette résistance ne peut
pas être surmontée par un dosage élevé de ma-
crolides et nécessite d’utiliser d’autres classes
d’antibiotiques lorsqu’elle est présente.
En résumé, un traitement d’amoxicilline, 3 ou
4 fois par jour, à dose adaptée au poids prescrit
pour 7 jours, doit permettre de guérir la plupart
des sinusites aiguës à pneumocoque. En pré-
sence de germes sécrétant des bêtalactamases
une combinaison avec l’acide clavulanique est
à préférer. Des céphalosporines, très fréquem-
ment utilisées, ont certains avantages permet-
tant une prescription 2 fois par jour et sont
efficaces contre les germes producteur de bêta-
lactamases. Cependant, ces antibiotiques ont
un spectre large qui n’est pas absolument
nécessaire dans cette situation. En cas de non
réponse au traitement, tout praticien doit envi-
sager de récolter des sécrétions nasopharyn-
gées dans le but d’identifier un germe résistant,
par exemple un pneumocoque résistant à la pé-
nicilline. En cas de résistance clinique et micro-
biologique, les alternatives résident dans
l’usage de céphalosporines à haute doses ou de
quinolones «respiratoires», voire de macro-
lides si ceux-ci restent efficaces (car les résis-
tances croisées avec les pénicillines sont fré-
quentes). Il est important de souligner que les
quinolones «respiratoires» (levofloxacine ou
moxifloxacine par exemple) ne devraient être
utilisées qu’en seconde intention (germes mul-
tirésistants ou allergies multiples) afin de pré-
server l’émergence de pneumocoques résis-
tants, aux quinolones.

CURRICULUM Forum Med Suisse No36 3 septembre 2003 846
Antibiotiques versus antiviraux:
l’exemple de la grippe et
du rhinovirus
Comme décrit auparavant, la plupart des infec-
tions respiratoires sont d’origines virales. Il est
donc intéressant de revoir les perspectives
possibles quant à l’usage des antiviraux pour le
traitement d’une infection respiratoire virale.
Dans le cas de la grippe en particulier, nous
disposons d’un grand nombre d’informations
originales concernant la prescription d’antibio-
tiques faisant suite à une infection prouvée au
virus influenza. Il a été démontré qu’un anti-
biotique est prescrit dans près de 17% des cas
chez les adultes présentant une grippe confir-
mée, c’est à dire chez qui le virus a été isolé au
niveau respiratoire [7, 9]. Cette prescription est
motivée dans la majorité des cas par des symp-
tômes de bronchite, moins souvent en raison
d’une sinusite ou d’une pharyngite et plus ra-
rement en raison d’une otite ou d’une pneumo-
nie. Ces observations démontrent bien, que
dans les jours suivant une infection virale, la
prescription d’antibiotiques est fréquente
malgré l’absence d’une infection bactérienne
prouvée. La preuve supplémentaire est donnée
par les observations faites lorsque ces patients
reçoivent des antiviraux; l’usage rapide du
zanamivir (Relenza®) ou de l’oseltamivir (Tami-
flu®) réduit de 40 à 50% l’incidence des com-
plications conduisant à la prescription d’anti-
biotiques. Il y a en particulier une réduction
importante des bronchites aiguës conduisant à
la prescription d’antibiotiques, observation qui
confirme que la plupart de ces bronchites sont
d’origine virale uniquement [7, 9]. Ceci ouvre
des perspectives nouvelles sur l’utilisation des
antiviraux en pratique clinique mais surtout
nous rappellent que la plupart des syndromes
respiratoires sont d’origine strictement virale.
D’autres antiviraux sont en développement
avancés, en particulier, des antiviraux actifs
contre le rhinovirus. L’intérêt de cibler le rhino-
virus est que celui-ci est considéré comme le
responsable d’environ 80% des rhumes obser-
vés pendant l’automne chez les adultes. C’est
aussi la première étiologie de rhinosinusite
chez l’enfant, et une cause majeure d’exacer-
bation d’asthme ou de bronchite chronique [2].
Dans ce contexte, il y a un intérêt à développer
des médicaments qui pourraient avoir une ac-
tion favorable sur les infections à rhinovirus.
Un de ces agents appelé pleconaril a une acti-
vité antivirale in vitro contre les picornavirus
(entérovirus, cosackies) et l’ensemble des rhi-
novirus [6]. Cette substance a été testée
sur environ 600 adultes qui présentaient une
infection à rhinovirus prouvée sous forme d’un
rhume de moins de 36 heures. Dans cette cir-
constance, l’efficacité clinique du pleconaril
s’est avérée relativement moyenne avec une
réduction de la durée des symptômes de moins
de deux jours [3]. D’autre part, on s’est aperçu
que cette substance était un inhibiteur égale-
ment des cytochromes faisant craindre d’im-
portants risques d’interactions médicamen-
teuses si elle était largement utilisée pour des
infections banales. Le développement de ce
médicament est donc retardé et des formes dif-
férentes, telles que des sprays intra nasaux sont
en développement.
Chez les enfants, plusieurs données démon-
trent que l’usage précoce d’antiviraux, en par-
ticulier, l’oseltamivir en cas de grippe, a un effet
favorable tant sur les symptômes que sur l’in-
cidence secondaire d’otite moyenne aiguë. Un
tel effet est extrêmement intéressant considé-
rant que l’otite moyenne aiguë est la première
cause de prescription antibiotique chez les en-
fants. Les données concernant l’usage précoce
d’antiviraux en présence d’une rhinosinusite
aiguë sont encore limitées et embryonnaires
mais il est possible qu’à l’avenir les antiviraux
fassent partie de l’arsenal thérapeutique du
praticien.
Tableau 3. Importance des signes et symptômes associés
à une sinusite aiguë bactérienne.
Signes majeurs Signes mineurs
Douleurs maxillaires irradiant dans les dents Congestion nasale
Ecoulement nasal purulent (antérieur ou postérieur) Anosmie
Ecoulement postérieur persistant Voix nasillarde
Ecoulement nasal sanguinolent Céphalées
Absence de réponse aux décongestionnants locaux Toux
Douleurs maxillaires lors des mouvements Expectorations
Diaphanoscopie asymétrique Température
Douleurs à la pression des sinus Douleurs pharyngées
Quintessence
La plupart des sinusites aiguës chez l’adulte font suite à une infection
virale.
L’examen clinique et la radiographie ne permettent que rarement
d’identifier les sujets qui bénéficieront d’une antibiothérapie. L’examen
radiologique est donc inutile dans le bilan initial.
L’antibiothérapie ne devrait être considérée que chez les sujets avec
des symptômes sévères (présence de 4 ou 5 signes cliniques simultanés) ou
ceux avec des symptômes persistant plus de 7 jours.
Les traitements courts (5 ou 7 jours) avec des antibiotiques avec un spectre
restreint et ciblé doivent être privilégiés.

CURRICULUM Forum Med Suisse No36 3 septembre 2003 847
Références
1 Bucher HC, et al. Effect of amoxicil-
lin/clavulanate in clinically diag-
nosed, acute rhinosinusitis: a placebo
controlled double-blind random-
ised trial in general practice. Arch
Intern Med. In press (2003).
2 Greenberg SB. Respiratory conse-
quences of rhinovirus infection.
Arch Intern Med 2003;163:278–84.
3 Hayden FG, Coats T, Kim K, Hass-
man HA, Blatter MM, Zhang B, et
al. Oral pleconaril treatment of
picornavirus-associated viral respi-
ratory illness in adults: efficacy and
tolerability in phase II clinical trials.
Antivir Ther 2002;7.:53–65.
4 Hickner JM, Bartlett JG, Besser RE,
Gonzales R, Hoffman JR, Sande MA;
American Academy of Family Phy-
sicians; American College of Physi-
cians-American Society of Internal
Mediciine; Centers for Disease Con-
trol; Infectious Diseases Society of
America. Principles of appropriate
antibiotic use for acute rhinosinusi-
tis in adults: background. Ann
Intern Med 2001;134:498–505.
5 Hoffman JR, Cooper RJ, Gonzales.
Choosing an optimal strategy to as-
sess and treat adults with pharyn-
gitis. Clin Infect Dis 2003;36:235–6.
6 Kaiser L, Crump CE, Hayden FG. In
vitro activity of pleconaril and
AG7088 against selected serotypes
and clinical isolates of human rhi-
noviruses. Antiviral Res 2000;47:
215–20.
7 Kaiser L, Keene ON, Hammond JM,
Elliott M, Hayden FG. Impact of
zanamivir on antibiotic use for
respiratory events following acute
influenza in adolescents and adults.
Arch Intern Med 2000;160:3234–
40.
8 Kaiser L, Morabia A, Stalder H,
Ricchetti A, Auckenthaler R, Terrier
F, et al. Role of nasopharyngeal
culture in antibiotic prescription
for patients with common cold or
acute sinusitis. Eur J Clin Microbiol
Infect Dis.
9 Kaiser L, et al. Oral oseltamivir
reduces complications and hospita-
lizations resulting from influenza
infection: a pooled analysis. Inter-
national Congress on Chemother-
apy, Amsterdam 2001. Abstracts
(2001).
10 Lindbaek M, Hjortdahl P, Johnsen
UL. Penicilin V and amoxicillin
improved health status in sinusitis.
ACP J Club 1997;126:10.
12 Snow V, Mottur-Pilson C, Hickner
JM; American Academy of Family
Physicians; American College of
Physicians-American Society of
Internal Medicine; Centers for Dis-
ease Control; Infectious Diseases
Society of America. Principles of
appropriate antibiotic use for acute
sinusitis in adults. Ann Intern Med
2001;134:495–7.
13 Williams JW, Jr., et al. Antibiotics
for acute maxillary sinusitis (Coch-
rane review). The Cochrane Library
2000;4.
14 Williams JW Jr, Simel DL. Does
this patient have sinusitis? Diagnos-
ing acute sinusitis by history and
physical examination. JAMA 1993;
270:1242–6.
15 Steinman MA, Landefeld CS, Gon-
zales R. Predictors of broad-spec-
trum antibiotic prescribing for
acute respiratory tract infections
in adult primary care. JAMA 2003;
289:719–25.
1
/
5
100%