quelle strategie pour le bilan cardiaque en chirurgie non

Examens préopératoires 25
QUELLE STRATEGIE POUR LE BILAN CARDIAQUE
EN CHIRURGIE NON CARDIAQUE ?
J. Marty, Service d’Anesthésie-Réanimation, Hôpital Beaujon, 100, Bld du Général
Leclerc - 92110 Clichy.
INTRODUCTION
L’augmentation de la mortalité et de la morbidité péri-opératoire chez le patient atteint
d’une maladie cardiovasculaire est un fait démontré [1-9].
Les études consacrées à ce thème ont été très nombreuses et les résultats parfois
contradictoires rendent difficile l’établissement d’un schéma simple bien que des
recommandations synthétiques aient été récemment publiés sur ce thème par l’American
College of Cardiology [10]. L’implication des cardiologues dans ce problème a été précoce,
antérieure même à celle des anesthésistes, même si le rôle de l’acte chirurgical et de la
technique anesthésique a été ensuite documenté. La façon d’aborder le problème en
intégrant ou non le rôle de la stratégie peropératoire est bien entendu décisive quand les
études sont comparées entre elles. L’évaluation cardiovasculaire préopératoire a pour but
d’apprécier le risque opératoire pour élaborer un schéma thérapeutique visant à éviter les
complications cardiovasculaires péri-opératoires chez le patient atteint ou suspect d’être
atteint d’une maladie cardiovasculaire. Le schéma retenu tient compte nécessairement du
fait que les examens complémentaires systématiques sont inutiles, coûteux et source
d’erreurs d’interprétation éventuellement préjudiciables (report d’intervention et
désagréments occasionnés par un nouvel examen). La prescription des examens est donc
basée sur l’analyse du contexte clinique du patient (cardiopathie, tolérance à l’effort et
type d’intervention prévue). Une stratégie opérationnelle doit avoir un impact se traduisant
par une réduction de la mortalité péri-opératoire [11].
1. METHODES D’ETUDES DU RISQUE CARDIOVASCULAIRE PERI-
OPERATOIRE
Le problème est complexe car les méthodes diagnostiques, les traitements
cardiovasculaires et les techniques d’anesthésie et de chirurgie ont évolué régulièrement
depuis 20 ans. Il est de fait difficile de disposer du recul suffisant pour mener une
comparaison correcte sur un plan méthodologique. Les comparaisons historiques sont
donc discutables. Par définition, un facteur de risque cardiovasculaire est un élément

MAPAR 199826
dont la présence est associée à une augmentation de la morbidité et de la mortalité d’origine
cardiovasculaire [5, 9].
1.1. COMPLICATIONS CARDIOVASCULAIRES PERI-OPERATOIRES
Il s’agit des événements pathologiques directement responsables d’une surmortalité,
de séquelles ou d’une prolongation de l’hospitalisation du patient. Ceci inclut le décès de
cause cardiaque, l’infarctus du myocarde, l’angor instable, l’insuffisance cardiaque ou le
bas débit cardiaque cardiogénique, ou les arythmies sévères (tableau I). La sensibilité
différente des méthodes diagnostiques utilisées complique la comparaison des études
entre elles. Il en est ainsi :
1) De l’infarctus du myocarde dont la fréquence varie selon la méthode diagnostique
utilisée : ECG, enzymes ou imagerie [2, 5, 9, 12, 13].
2) Du bas débit cardiaque cardiogénique ou de l’insuffisance cardiaque car d’autres
facteurs peuvent majorer les anomalies hémodynamiques.
3) Des arythmies dont la fréquence est plus élevée avec un enregistrement continu avec
un Holter. Cette variabilité est encore plus nette quand on étudie des événements moins
graves comme l’instabilité hémodynamique, les accès hypertensifs ou l’ischémie
myocardique.
Beaucoup de travaux se sont intéressés à la prédiction et à la prévention ou au traitement
de ces événements sous le prétexte qu’ils étaient statistiquement associés à des
complications graves elles mêmes responsables du décès. Cette méthode d’étude introduit
des biais considérables car une liaison statistique n’implique pas une relation de causalité.
En fait, les complications intermédiaires sont souvent étudiées car leur fréquence est
élevée et il est donc aisé de réaliser une étude avec un collectif moyen de patients. En
revanche, la fréquence des complications graves est beaucoup plus faible et les effectifs
doivent être considérables pour apporter une preuve d’efficacité.
1.2. STRATEGIE D’UTILISATION DES TESTS DIAGNOSTIQUES POUR LA
DETERMINATION DES FACTEURS DE RISQUES
La discordance des résultats des divers travaux s’explique facilement par de nombreux
biais statistiques [14, 15]. La comparaison de ces études entre elles expose à deux types
Tableau I
Complications cardiovasculaires péri-opératoires
- Décès de cause cardiaque
- Infarctus du myocarde
- Angor instable
- Insuffisance cardiaque congestive
- Bas débit cardiaque cardiogénique
- Arythmies graves

Examens préopératoires 27
d’erreurs. Le premier a trait à la fréquence des complications qui varie avec les critères
d’inclusion, l’acte chirurgical, les caractéristiques de la population de malades étudiés, et
bien entendu la stratégie utilisée lors de la période peri-opératoire. Le deuxième se rapporte
au fait que la valeur prédictive d’un critère dépend de la fréquence de la complication
dans la population étudiée. De plus, les tests à visée prédictive d’une complication
postopératoire, doivent être interprétés avec plus de réserve que les tests à visée prédictive
d’un diagnostic.
De toute façon, un test a une valeur prédictive positive élevée quand il existe une très
haute prévalence de complications dans la population étudiée [15]. A contrario un examen
comme la scintigraphie au thallium peut ne pas avoir de valeur prédictive positive quand
il est effectué sur une population de patients ayant une faible probabilité de complications
(chirurgie périphérique) alors que sa valeur prédictive positive peut être élevée quand il
est effectué sur une population de patients ayant une probabilité élevée de complications
(chirurgie vasculaire). En fait, l’utilisation de tous ces tests, critères ou scores est
particulièrement pertinente quand la prévalence de la complication attendue est moyenne
car alors, la valeur discriminante du résultat est élevée.
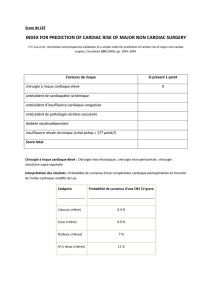
2. FACTEURS DE RISQUE CARDIOVASCULAIRE
2.1. INDICES MULTIFACTORIELS
En 1977, Goldman [5] a mis au point le premier index des facteurs de risque
cardiovasculaire avec leur poids respectif (tableau II). Ce score a dès la fin des années
précisé les grands cadres pathologiques associés à une augmentation du risque
cardiovasculaire : l’insuffisance cardiaque, l’infarctus du myocarde récent, le
rétrécissement aortique serré, les troubles du rythme et l’âge supérieur à 70 ans [5].
Tableau II
Score de Goldman
Critères Points
- Age > 70 ans 5
- Infarctus du myocarde < 6 mois 10
- Distension jugulaire ou B3 11
- Rétrécissement aortique serré 3
- Rythme non sinusal 7
- ESV : + de 5 par min 7
- PaO2 < 60 ou PaCO2 > 50
K+ < 3 mmol/L ou HCO3
- < 20 mmol/L,
créatininémie > 30 mg/L
hépatopathie chronique ou patient alité
3
- Chirurgie intrapéritonéale, intrathoracique ou de l'aorte 3
- Chirurgie en urgence 4

MAPAR 199828
Par ailleurs, il a mis en évidence l’influence de l’acte chirurgical et son caractère
urgent ou non. En revanche, le tabagisme, le diabète, l’hyperlipidémie, l’hypertension
artérielle, l’artériopathie oblitérante des membres inférieurs et l’angor stable peu invalidant
n’ont pas été retrouvée comme étant des facteurs de risque. La validité de ce score a été
confirmée dans plusieurs grandes séries prospectives. Schématiquement, les patients
appartenant aux classes 3 et 4 ont, quel que soit le score, un risque de complications
beaucoup plus élevé (tableau III) [6].
Cependant, dans la mesure où ces index ont été obtenus dans des populations non
sélectionnées, des corrections doivent être apportées selon le type d’acte chirurgical
(tableau IV). Ainsi pour un acte chirurgical mineur (chirurgie ophtalmologique, chirurgie
endoscopique, chirurgie périphérique) le risque reste modéré même pour un patient atteint
d’une cardiopathie sévère [14].
Des scores analogues ont été établis au Canada et en Europe (tableaux V et VI). Ils
ont permis d’ajouter des éléments tels que la notion d’angor sévère ou la présence dans
Tableau III
Taux de complication selon la classe du score de Goldman
Points Taux de
complications
Classe I 0-5 1 %
Classe II 6-12 7 %
Classe III 13-25 14 %
Classe IV ≥ 26 78 %
Tableau IV
Index de Goldman
Risque ajusté
Risque
de base Classe
IClasse
II Classe
III Classe
IV
Chirurgie mineure 1 0,3 1 3 19
Chirurgie majeure au delà
de 40 ans 4 1,2 4 12 48
Chirurgie aortique 10 3 10 30 75

Examens préopératoires 29
les antécédents d’un œdème pulmonaire c’est à dire des stigmates d’insuffisance
cardiaque [7, 16]. Ces scores cependant sous-estiment le risque chez des patients
sélectionnés du fait d’une cardiopathie, car la prévalence du risque de complication a une
influence nette sur la valeur prédictive d’un test. En effet, le manque de sensibilité de ces
scores pour les patients à risque a priori faible peut justifier la prescription d’examens
complémentaires pour évaluer plus précisément le risque. Le choix des examens dépend
du type de cardiopathie [17].
2.2. FACTEURS SPECIFIQUES
2.2.1. TYPE DE CARDIOPATHIE
2.2.1.1. Cardiopathie ischémique
L’élément le plus constamment associé à un risque élevé, est l’existence d’un antécédent
d’infarctus du myocarde récent [3-5, 16]. Jusqu’à la fin des années 70, le risque de
renécrose ou de décès de cause cardiaque était estimé à environ 30 % chez les patients
subissant un acte chirurgical et ayant eu un infarctus du myocarde dans les 3 mois
précédents [3-5]. Ce risque était d’environ 15 % pour les patients ayant eu un infarctus
du myocarde entre 3 et 6 mois avant l’acte chirurgical et de moins de 5 % au delà de
6 mois.
Cependant, au cours des années 80, deux études malheureusement non contrôlées ont
apporté une note d’optimisme en relatant des taux de renécrose beaucoup plus bas quand
un management agressif (monitorage hémodynamique péri-opératoire et traitement des
anomalies circulatoires) était utilisé [18, 19]. Le taux de renécrose chutait alors de 4 à 6 %
Tableau V
Score de Detsky
Critères Points
- Infarctus du myocarde < 6 mois 10
- Infarctus du myocarde > 6 mois 5
- Angor classe III 10
- Angor classe IV 20
- Angor instable dans les 6 mois 10
- œdème pulmonaire < 1 semaine 10
- œdème pulmonaire dans les antécédents 5
- Rétrécissement aortique sévère 20
- Rythme autre que sinusal ou ESA sur dernier ECG préopératoire 5
- > 5 ESV/min documentées en préopératoire (à quelque moment
que ce soit) 5
- Mauvais état général 5
- Age > 70 ans 5
- Intervention en urgence 10
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
1
/
17
100%