CONNAISSEZ-VOUS LA LOI LÉONETTI ?

PLA/ACC/004 avril 2015 V1
CONNAISSEZ-VOUS LA
LOI LÉONETTI ?
Loi nº 2005Loi nº 2005-
-370 du 22 avril 2005 relative 370 du 22 avril 2005 relative
aux droits des malades et à la fin de vieaux droits des malades et à la fin de vie
Malades, Familles
quels sont vos droits ?
La notion de dignité
La notion d’obstination
déraisonnable
Les directives anticipées
La personne de confiance
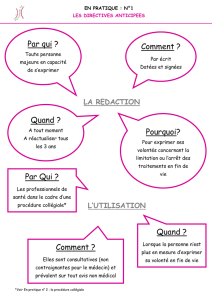
La procédure collégiale
La procédure collégiale
Il s’agit d’une concertation entre le médecin
amené à prendre une décision médicale impor-
tante comme celle de l’arrêt des traitements
d’un patient avec différentes personnes, avant
sa prise de décision.
Dans la procédure collégiale, le médecin se
concerte avec le patient, son entourage,
l’équipe des soignants.
Il prend également l’avis d’un second médecin
sans lien hiérarchique avec lui, ne s’occupant
pas habituellement du malade et appelé en
qualité de consultant.
Un autre avis médical peut être demandé si
l’un des deux médecins le juge utile.
Les avis recueillis, la nature et le sens des dis-
cussions ainsi que les motifs de la décision
sont inscrits dans le dossier médical du patient.
LA DECISION DE LIMITATION OU D’ARRET DES TRAITEMENTS
Lorsque le patient est capable
d’exprimer sa volonté
Le patient a le droit de refuser un traitement
Son refus doit être réitéré dans un délai raison-
nable auprès du médecin
Le médecin est obligé de respecter cette déci-
sion sauf en cas d’urgence
La décision doit être motivée et écrite dans le
dossier du patient
« Le médecin respecte sa volonté après l’avoir
informé des conséquences de son choix »
Loi Léonetti, article 6
Lorsque le patient est hors d’état
d’exprimer sa volonté
Le médecin peut être amené à envisager de
limiter ou d’arrêter un traitement pour ne pas
faire de l’acharnement thérapeutique (on parle
maintenant de non-obstination thérapeutique).
Si la personne est en phase avancée ou
terminale d’une maladie grave et incurable,
quelle qu’en soit la cause, et qu’elle n’est plus
en état d’exprimer sa volonté, le médecin en
charge du patient doit tenir compte des
directives anticipées et, à défaut, de l’avis
transmis par la personne de confiance.
Dans le doute, il peut faire appel à la
procédure collégiale avant de prendre sa
décision.
C’est le médecin en charge du patient qui est
responsable de la décision de limitation ou de
l’arrêt d’un traitement considéré comme de
l’obstination déraisonnable.
Les règles qui s’appliquent au médecin :
rechercher et prendre en compte les
directives anticipées éventuelles
recueillir l’avis de la personne de confiance
ou à défaut celui de la famille ou des
proches
Respecter la procédure collégiale.
Le principe de non-obstination thérapeutique autorise le médecin, dans certaines conditions, d’interrompre ou
de ne pas entreprendre des traitements jugés inutiles, disproportionnés ou n’ayant d’autre effet que le main-
tien artificiel de la vie.
Maison de santé Claire Demeure
12 rue Porte de Buc, 78000 VERSAILLES
tel 01 39 07 30 00
Maison médicale Notre Dame du Lac
2 rue de Zurich, 92500 RUEIL-MALMAISON
tel 01 47 14 84 00

L’EXPRESSION DE LA VOLONTE DES MALADES EN FIN DE VIE
Les soins palliatifs sont des soins actifs et complets
dispensés à des personnes dont la maladie ne
répond plus au traitement curatif.
Leur objectif est de soulager toutes les formes de
douleurs, physiques, psychologiques, sociales et
spirituelles et les autres symptômes, afin d’obtenir la
meilleure qualité de vie pour des patients atteints
d’une maladie grave évolutive ou en phase terminale.
Les soins palliatifs et l’accompagnement de la fin de
la vie sont interdisciplinaires et s’adressent à chaque
malade en tant que personne, à sa famille et à ses
proches.
Quels en sont les grands principes ?
Respecter la dignité du malade
Tout faire pour le confort du patient
en privilégiant le soulagement de sa douleur, même
si cela peut entraîner son décès. C’est ce que l’on
appelle la règle éthique du double effet.
S’interdire de provoquer intentionnellement la
mort. L’euthanasie est interdite en France.
Accompagner la personne malade dans son
projet de fin de vie, grâce à la possibilité de le
formaliser dans des « directives anticipées ».
Appliquer le principe de non-obstination
thérapeutique . C’est le droit d’interrompre ou de
ne pas entreprendre des traitements, dans des
circonstances bien particulières.
Et si vous anticipiez vos volontés ?
Les directives anticipées
Ecrire ses directives anticipées, c’est faire con-
naître ses désirs quant aux questions relatives à
l’arrêt ou à la limitation des traitements en cours.
Rédigées sur papier libre, les directives doivent
être datées, signées et authentifiées par le nom,
le prénom, la date et le lieu de naissance de la
personne malade.
Cet écrit prévaut sur tout autre avis non médical,
y compris sur celui de la personne de confiance.
En cas d’impossibilité d’écrire soi-même, il
faut prévoir la présence de deux témoins
Si la personne malade n’a plus la possibilité
d’écrire, tout en restant capable d’exprimer sa
volonté, elle peut faire appel à deux témoins ,
dont la personne de confiance, pour attester que
l’écrit correspond à la véritable expression de sa
volonté libre et éclairée.
Les témoins indiquent leur nom sur une attesta-
tion jointe à la directive anticipée.
Durée de validité
Les directives anticipées peuvent être modifiées
à tout moment, partiellement ou totalement.
Elles sont révocables à tout moment. Elles doi-
vent être datées de moins de trois ans avant
l’état d’inconscience de la personne.
Choisissez une aide pour dialoguer
avec le corps médical
La personne de confiance
Toute personne peut demander à être accompa-
gnée par une personne de confiance dans ses
démarches de santé, dans le but de mieux com-
prendre ce qui se dit.
Dans le cas où votre état de santé ne vous per-
mettrait pas de donner votre avis ou de faire part
de vos décisions, le médecin consultera en priorité
la personne de confiance. En aucun cas, la per-
sonne de confiance ne peut décider à la place du
patient ou avoir accès au dossier médical.
Qui peut être désigné ?
C’est une personne majeure que vous choisirez
parmi votre entourage en qui vous avez toute con-
fiance. Il peut s’agir d’un parent, d’un proche mais
aussi de votre médecin traitant. Vous pouvez
changer d’avis à tout moment et, soit annuler votre
désignation, soit remplacer la désignation d’une
personne par une autre.
En cas d’hospitalisation
La désignation doit se faire par écrit, avant votre
hospitalisation, au moment de votre admission ou
au cours de votre hospitalisation. La désignation
écrite remise au médecin sera placée dans votre
dossier médical.
Durée de cette désignation
Cette désignation sera valable pour la durée de
l’hospitalisation ou plus longtemps, si vous le sou-
haitez. Elle sera révocable à tout moment.
La règle éthique du double effet
Le « double effet » d’un traitement est évoqué
avec le patient et son entourage lorsqu’il est
question d’appliquer à la personne malade un
traitement qui peut en même temps soulager un
symptôme mais avoir pour effet secondaire
d'abréger sa vie.
LES SOINS PALLIATIFS,
QU’EST-CE QUE C’EST ?
Deux lois régissent le droit des patients hospitalisés :
la loi du 4 mars 2002 relatives aux droits des malades et à la qualité du système de santé
la loi Léonetti du 22 avril 2005 relative aux droits des malades et à la fin de vie.
1
/
2
100%