25/04/2016 (14-15h)

Système Cardiovasculaire - Conduite à tenir devant une douleur thoracique
25/04/2016 (14-15h)
Martin Pierre D1 (CR:Saidi Sonia)
Système Cardiovasculaire
Pr. Paganelli
14 pages
Conduite à tenir devant une douleur thoracique
Mail : franck.paganelli@ap-hm.fr
A. Introduction / Objectifs nationaux
Les douleurs thoraciques représentent 40% des consultations aux urgences.
En 5 minutes et en 5 questions nous devons faire le diagnostic.
Le seul problème de la cardiologie est qu'il ne faut pas se tromper.
Généralement si on se trompe : on le paie « cash » et le patient décède dans les 8 jours.
L'interrogatoire fait 80 % du diagnostic :
–l'ECG permet de faire 90%,
–grâce au bilan biologique on peut faire 95%,
–et l'échographie/IRM/scanner font 100% du diagnostic.
Objectifs pédagogiques :
Objectifs Pédagogiques Nationaux :
➢ Diagnostiquer une douleur thoracique aiguë et chronique
➢ Identifier les situations d'urgence et planifier leur prise en charge
CNEC :
➢ Savoir chercher une détresse vitale chez un patient qui consulte pour douleur thoracique.
➢ Savoir recueillir et classer les arguments orientant vers l'une des quatre urgences cardiologiques qui sont la
dissection aortique, les syndromes coronariens aigus, l'embolie pulmonaire et la péricardite aiguë.
➢ Connaître les principales causes extracardiaques d'une douleur thoracique aiguë.
➢ Savoir identifier les causes chroniques de douleur thoracique, d’angor d’effort, d’angor fonctionnel des
troubles du rythme, des douleurs d’effort du rétrécissement aortique.
1/13
Plan
A. Introduction / Objectifs nationaux
B. Première étape : évaluer la gravité, recherche d'une détresse vitale
I. Détresse hémodynamique
II. Détresse respiratoire
III. Détresse neurologique
C. Deuxième étape : Orientation du patient
I. Urgences spécialisées cardiovasculaires : PIED : Péricardite, Infarctus du myocarde, Embolie
pulmonaire, Dissection aortique
II. Douleur thoracique aiguë d'origine pulmonaire : les 3 P
III. Les douleurs thoraciques extracardiaques
D. Exemples d'ECG, Cas cliniques
E. Conclusion

Système Cardiovasculaire - Conduite à tenir devant une douleur thoracique
B. Première étape : évaluer la gravité, recherche d'une détresse vitale
Il faut identifier les détresses vitales.
Aux urgences, quand un patient arrive, s'il est en détresse et qu'il ne respire pas,
il faut dégager plusieurs situations : -
–Est-ce que la cause est pulmonaire ? S'il n'a pas de tension,
–est-ce que le problème est hémodynamique ?
– Est-ce qu'il a pris des produits ?
– Est-ce qu'il a un déficit moteur ?
Je dois savoir vers où il doit être orienté dans les 3 minutes.
Il faut donc rechercher les signes de détresse vitale. Il y en a trois à connaître : cardiogénique, pulmonaire,
neurologique.
Il est aussi nécessaire de d'évaluer la présence de troubles de la conscience grâce à l'échelle de Glasgow qui va
de 3 à 15.( Au téléphone avec un réanimateur, la première chose qu'il va demander est le score de Glasgow.)
L'état de choc se définit comme :
–un hypotension artérielle associée à
– des signes d'hypoperfusion périphérique
– ou de défaillance multiviscérale (cerveau, rein, intestin par hypoperfusion de l'artère mésentérique, des
membres inférieurs).
Devant une pression basse, ces 5 signes sont en faveur d'un état de choc : (à savoir ++, le prof a bien insisté)
1) Hypotension artérielle, avec une pression artérielle systolique (Pas) < 80 mmHg ;
Les signes d'hypoperfusion des organes cibles, c'est à dire le rein, le cerveau
2) Hypoperfusion cérébrale (trouble de la circulation dans l'artère carotide) : entraîne des troubles de la
conscience, pâleur, convulsions.
3) Hypoperfusion du rein, (trouble de la circulation dans les artères rénales) : entraîne une oligo/anurie
< 50cc ;
4) Les troubles de la circulation de l'artère mésentérique se traduisent par des douleurs abdominales
(tableau d'occlusions intestinales).
5) Les troubles de la perfusion des membres inférieurs se traduisent par des marbrures des extrémités
(il n'y a plus de sang dans les vaisseaux, on ne voit que les veines), froideur, pâleur.
Il faut vérifier qu'il n'y ait pas de réponse au remplissage. Devant une hypotension, si on transfuse le malade ou
le remplit avec des solutés, la tension remonte, c'est que ce n'est pas une détresse. Toute hypotension n'est donc
pas un état de choc,
Il existe 4 types de choc :
1) Choc anaphylactique. (le traitement se faire par adrénaline sous-cutané, ce n'est pas au programme).
2) Choc hémorragique, par exemple dans le cas d'une fracture de la rate. Conduite à tenir : perfusion du
patient.
3) Choc cardiogénique : Dans ce cas là on r,etrouve souvent chez le patient un état de choc accompagné
de crépitants pulmonaires. (le traitement se fait par dobutamine)
4) Choc hémodynamique
La présence d'une détresse ou non va influencer la prise en charge du patient. Si le patient présente une détresse
cardiogénique ou des signes de détresse respiratoire, il sera plutôt orienté en réanimation.
En revanche, s'il a une urgence cardiaque sans signe de détresse, il ira plutôt en unité de soins intensifs.
2/13

Système Cardiovasculaire - Conduite à tenir devant une douleur thoracique
I. Détresse hémodynamique
a. L'Arrêt Cardio-respiratoire (ACR)
Tout d'abord, il faut être sûr que le patient n'est pas en arrêt cardio-respiratoire (ACR), c'est à dire qu'il n'a
pas de pouls et qu'il est inconscient.
Dans ce cas-là, la première chose à faire est un massage cardiaque sur plan dur. Il faut masser avec le talon
de la main, de manière à comprimer le cœur entre sternum et la colonne vertébrale, en créant une dépression
sternale de 5 cm, et à une fréquence de 100 / min (c'est à dire plus d'une par seconde). Pendant ce temps, il faut
demander à quelqu'un d'appeler le 15. En attendant que le SAMU arrive, il faut aller chercher un défibrillateur,
poser les électrodes sur le patient, il analyse l'ECG, si le rythme est sinusal, il n'y a pas d'indication au choque.
Si le patient est en fibrillation ventriculaire, tout le monde s'écarte et on « choque tant que le SAMU arrive ».
Quand les secours sont là on leur fait de la place.
Pour résumer : Conduite À Tenir (CAT) devant un RCP :
1) Je masse.
2) Défibrillateur
3) SAMU
b. Conduite à tenir devant un Œdème Aigu du Poumon (OAP) aux urgences
Cliniquement, un OAP associe une orthopnée et des crépitants pulmonaires.
A la radio thoracique, l'OAP prend l'aspect d'une opacité floue floconneuse péri-hilaire.
CAT :
1) Mettre le patient en position demi assise pour qu'il puisse respirer avec le haut du poumon et que
l’œdème aille aux bases. En effet si la personne reste allongée, l'eau va diffuser dans toutes les zones du
poumon et il se pourra pas respirer.
2) Mettre le patient sous oxygénothérapie.
3) Mettre le patient sous dérivés nitrés pour faire baisser sa tension.
4) Mettre le patient sous diurétiques de l'anse pour faire pisser et ainsi évacuer le trop d'eau dans les
poumons.
c. Conduite à tenir devant une insuffisance cardiaque droite isolée
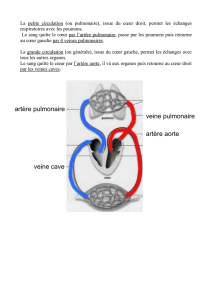
Les étiologies peuvent être l'Embolie Pulmonaire (EP) ou la Tamponnade.
Soit l'EP peut attendre le scanner, sinon il faut faire une thrombolyse en échographie.
La tamponnade a normalement été vue dans le cours sur la péricardite du 18 Avril 2016.
Cliniquement, le patient présent souvent une turgescence jugulaire, un reflux hépato-jugulaire, des œdèmes des
membres inférieurs, une hépatomégalie et un pouls paradoxal.
Le pouls paradoxal correspond une chute de la tension lors de l'inspiration. Il est retrouvé notamment quand il
y a un épanchement péricardique, c'est à dire beaucoup de liquide autour du cœur qui empêche le cœur de
s'expandre. Normalement quand j'augmente ma respiration, j'augmente le retour veineux qui va dans le cœur
droit puis dans le cœur gauche par l'artère pulmonaire, donc le volume augmente dans le ventricule gauche. Si
le volume augmente dans le VG, d'après le loi de Starling : la paroi s'étire plus, j'éjecte plus de sang donc la
pression artérielle augmente.
Lors d'un épanchement péricardique, ou encore lors d'une tamponnade : quand j'inspire, j'augmente le retour
veineux, le volume du VD augmente, le VD ne peut pas s'expandre puisqu'il y a le liquide de l'épanchement qui
l'en empêche Comme il ne peut pas s'expandre il va comprimer le VG et il va faire baisser la tension artérielle.
Quand la tension chute alors que le patient inspire, on dit qu'il a un pouls paradoxal (ou de Kussmaul).
3/13

Système Cardiovasculaire - Conduite à tenir devant une douleur thoracique
d. Conduite à tenir devant la présence d'un état de choc
Il faut perfuser de manière à « remplir le patient » et appeler un réanimateur.
II. Détresse respiratoire
Voilà les 6 signes de détresse vitale d'origine pulmonaire que l'on doit connaître aux urgences :
1) Polypnée, Bradypnée ou pauses respiratoires :
•Si la Fréquence Respiratoire (FR) >15, c'est une polypnée.
•Si la FR < 10, c'est une bradypnée.
•Si le patient a une respiration anarchique, superficielle, irrégulière avec des pauses, ou qu'il « fait la
carpe », c'est aussi un signe de détresse respiratoire.
2) Cyanose :
Soit on la voit cliniquement, il y a 4 signes de cyanoses clinique.
1. Ailes du nez bleues.
2. Bout des doigts bleus.
3. Lèvres bleues.
4. Cyanose des membres inférieurs, regarder le bout des pieds.
Si on ne la voit pas cliniquement, une saturation < 90% correspond à une cyanose.
3) Sueurs : C'est un signe d'accompagnement de détresse vitale. Les sueurs indiquent une hypercapnie, c'est à
dire une PaCO2 > 40 mmHg, le patient est en carbonarcose.
4) Encéphalopathies respiratoires : Elle est indiquée par des troubles de la conscience, voir un coma.
5) Mise en jeu des muscles respiratoires accessoires : Quand un patient n'arrive plus à respirer avec son
diaphragme, il va utiliser (inconsciemment) d'autres muscles pour améliorer sa FR. Ainsi on observe la
contraction des scalènes, des sterno-cléido-mastoïdiens, des muscles intercostaux (il va creuser entre ses côtes),
le patient bat des ailes du nez. Attention, le patient ne va pas tarder à gasper, il va mourir.
6) Balancement thoraco-abdominal : au lieu de respirer avec son diaphragme, le patient respire avec son
ventre, il contracte son abdomen pour inspirer.
III. Détresse neurologique
Non vu en cours.
Il y a quatre signes de détresse neurologique : la somnolence, la confusion, l'agitation, le coma.
C. Deuxième étape : Orientation du patient
I. Urgences spécialisées cardiovasculaires : PIED
a. Péricardite aiguë
La douleur thoracique est augmentée par l'inspiration profonde, et soulagée par la position penchée en avant.
A l'auscultation, on entend un frottement (=souffle) fugace, c'est pathognomonique. Ce souffle est aux deux
temps :
POU ff TA ff POUM ff TA ff. Ce souffle est systolo-diastolique, un seul souffle : le frottement péricardique.
Souvent la péricardite aiguë survient dans un contexte d'infection récente.
4/13

Système Cardiovasculaire - Conduite à tenir devant une douleur thoracique
A l'ECG, on observe un sus-décalage du segment ST (ST+) concave vers le haut, diffus, et une absence du
signe du miroir (voir plus bas).
La biologie aide au diagnostic. La CPK et la troponine sont normales. En revanche la NFS est anormale.
S'il y a une élévation des globules blancs, cela nous oriente vers une pericardite infectieuse.
S'il y a une élévation des lymphocytes, cela nous oriente vers une cause tuberculinique.
S'il n'y a rien de particulier, cela oriente vers une cause plutôt virale.
La conduite à tenir dépend de 10 critères d'hospitalisation (non donnés en cours) qui déterminent l'utilité d'une
hospitalisation. Si elle n'est pas utile, le patient peut repartir.
Si on est dans un service de cardiologie, il faut faire une échographie du cœur pour visualiser l'épanchement.
b. Infarctus du myocarde (Syndrome Coronaire Aigu)
Pour savoir si une personne est à risque de faire une coronaropathie, il faut lui demander si elle possède un ou
plusieurs facteurs de risque cardio-vasculaires (FRCV) : (à connaître ++++)
1 ) L'âge et le sexe : âge > 50 ans chez l'homme ; âge > 60 ans chez la femme.
2) L'hypertension Artérielle (HTA)
3) L'hypercholestérolémie, notamment trop de LDL.
4) Le tabagisme (fumer 1 paquet par jour correspond à 10 ans de vie en moins, l'association tabac et pilule
contraceptive augmente énormément le risque de faire une EP).
5) Les antécédents cardiovasculaires familiaux : père décédé avant 55 ans d'une mort subite ou d'un IDM, mère
décédée avant 65 ans des mêmes causes.
Épisode d'AVC dans la famille avant 45 ans.
6) La présence de diabète sucré chez le patient.
Plus on a de FRCV, plus on meurt tôt.
Cholestérol
Naissance 100 ans
Ce schéma représente une artère, progressivement bouchée par le cholestérol. Plus on vieillit, plus on se bouche
les artère, c'est un processus inexorable. La plaque de cholestérol peut aussi s'ulcérer, ce qui attire des
plaquettes et entraîne un thrombus qui bouche l'artère. Elle peut aussi se détacher de l'artère et thromboser le
territoire en aval.
On essaie de savoir pourquoi à partir d'un certain seuil, la plaque se détache. Avant on pensait que plus l'artère
était rétrécie, et plus l'artère allait se boucher mais ce n'est pas vrai.
Quand l'artère est rétrécie très fortement, la plaque est enchâssée dans la paroi, elle est grosse et dure et ne se
fissurera jamais. En revanche quand la plaque est petite, elle est molle, peu enchâssée dans la paroi, et si il y
survient une tachycardie ou une élévation de la pression artérielle, la plaque va se décoller et boucher l'artère.
Message clé pour les cardiologues « Il vaut mieux en avoir une grosse et dure qu'une petite est molle ».
La douleur thoracique d'origine coronaire est une douleur en barre, rétro-sternale, irradiant dans la
mâchoire et le bras gauche. Elle est aussi appelée angor ou angine de poitrine.
5/13
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
1
/
13
100%