L`éducation thérapeutique du patient : la nécessité d`une approche

Santé publique
2011, volume 23, n° 2, pp. 135-141
OPINIONS & DÉBATS
Correspondance :
D. Peljak
Réception :
31/08/2010 –
Acceptation :
27/03/2011
L’éducation thérapeutique du patient :
la nécessité d’une approche globale,
coordonnée et pérenne
Therapeutic patient education: the need for
a comprehensive, coordinated and sustainable approach
Dominique Peljak (1)
Résumé : Depuis vingt ans, l’éducation thérapeutique du patient s’est progressivement déve-
loppée en France, mais de manière non structurée. Aujourd’hui, elle trouve une consécration
juridique avec la loi du 21/07/2009 (HPST), complétée par un dispositif réglementaire paru
en août 2010. Le développement des maladies chroniques impose désormais une planifi-
cation plus globale de l’offre de soins et tout particulièrement en ville, une coordination
locale face aux besoins de la population et un mode de financement pérenne.
Mots-clés :
Affections de longue durée (ALD) - chronique - diabète - éducation - formation -
prévention.
Summary:
Therapeutic patient education has gradually developed for 20 years in France but
not in a structured way. Today, therapeutic patient education has found legal consecration
with the law of July 21,2009 (HPST), completed by a statute in August 2010. The development
of chronic diseases therefore is monitored by a more global planning of the care, particularly
in towns, with local coordination to meet the needs of the population and long-lasting
financing.
Keywords:
Chronic diabetes - education - training - prevention.
(1) Directeur d’hôpital, Docteur en droit médical ; CHR Metz-Thionville.

D. PELJAK
136
Santé publique
2011, volume 23, n° 2, pp. 135-141
Le rapport de 1998 du Bureau européen de l’Organisation mondiale de la
santé (OMS) sur l’éducation thérapeutique du patient apparaît comme le
texte fondateur de cette pratique. Selon l’OMS, l’objectif est de « permettre
aux patients d’acquérir et de conserver les capacités et compétences qui les
aident à vivre de manière optimale avec leur maladie. Il s’agit par consé-
quent d’un processus permanent, intégré dans les soins et centrés sur le
patient. L’éducation implique des activités organisées de sensibilisation,
d’information, d’apprentissage et d’autogestion et de soutien psycholo-
gique concernant la maladie, le traitement prescrit, les soins, le cadre hospi-
talier et de soins, les informations organisationnelles et les comportements
de santé et de maladie »[1].
En Europe, l’éducation thérapeutique du patient est généralement incluse
dans la notion plus globale d’éducation du patient à sa maladie qui est elle
même comprise dans l’éducation pour la santé du patient [2, 3]. A contrario,
en France elle s’est récemment développée de façon non structurée, surtout
à l’hôpital, grâce à l’initiative de professionnels de santé soucieux de la
qualité de vie des patients souffrant de maladies chroniques [4]. Les pouvoirs
publics ont alors progressivement reconnu la place de l’éducation thérapeu-
tique face à la prévalence des maladies chroniques soulignée en 1998 par le
Haut Comité de Santé Publique [5], les problèmes de démographie médicale
(notamment soulevés par le rapport Berland de 2002 [6]), les questions
d’équilibre financier de la Sécurité Sociale, mais aussi la reconnaissance d’un
patient autodéterminé, sujet de ses soins conduisant les professionnels à
l’acceptation de pratiques d’auto-soins, et la transformation du rapport au
corps conduisant à une nouvelle sensibilité du rapport à soi. L’éducation thé-
rapeutique du patient peut également renforcer la gestion du risque clinique
en s’appuyant sur les compétences de compréhension et d’analyse, ainsi que
sur les compétences d’auto-soins et d’adaptation à la maladie du patient et
de son entourage [7]. Au total, l’éducation thérapeutique s’inscrit dans le
concept de démocratie sanitaire c’est-à-dire la possibilité pour les individus
(en tant que malades) et les groupes (au travers des associations des usa-
gers) de participer aux décisions relatives à la santé publique que ces
décisions soient individuelles (cf. choix concernant sa propre santé) ou
collectives (cf. participation des associations à l’organisation de l’éducation
thérapeutique et à la conception des programmes d’éducation) [8].
Différentes actions ont ainsi progressivement vu le jour [9] : Plan national
d’éducation à la santé en 2001 ; programmes nationaux d’actions élaborés
par le Ministère de la Santé pour le diabète (novembre 2001), les maladies
cardiovasculaires (février 2002) ou encore l’asthme (novembre 2002) ; élabo-
ration en 2002 d’une typologie descriptive de l’activité d’éducation thérapeu-
tique par les pôles de nomenclature de la CNAMTS et du pôle d’expertise et
de référence national des nomenclatures (PERNNS) ; guide méthodologique
de la Haute Autorité de Santé (HAS) en 2007 [10] ; …
Dans ce contexte, le rapport Saout/Charbonnel/Bertrand de 2008 [11] a
promu l’idée d’une politique nationale structurée d’éducation thérapeutique
des patients. C’est sur cette base que la loi du 21 juillet 2009 portant réforme
de l’hôpital et relative aux patients, à la santé et aux territoires (HPST),
complétée par un dispositif réglementaire d’août 2010, est venue apporter
une reconnaissance législative à l’éducation thérapeutique, qui s’inscrit dans

L’ÉDUCATION THÉRAPEUTIQUE DU PATIENT :
LA NÉCESSITÉ D’UNE APPROCHE GLOBALE, COORDONNÉE ET PÉRENNE 137
Santé publique
2011, volume 23, n° 2, pp. 135-141
le parcours de soins du patient et a pour objectif de rendre le patient plus
autonome en facilitant son adhésion aux traitements prescrits et en
améliorant sa qualité de vie.
Face au développement des maladies chroniques, ces principes imposent
désormais une planification plus globale et coordonnée de l’offre de soins, et
notamment ambulatoire, une adaptation locale aux besoins de la population
et un mode de financement pérenne.
Un enjeu de santé publique face au développement
des maladies chroniques
Dans son rapport de 2006 sur la prévention des maladies chroniques [12],
l’OMS suggérait le développement de politiques volontaristes permettant de
prendre en compte l’importance croissante des maladies chroniques. En
France, si 15 millions de Français souffrent aujourd’hui d’une ou plusieurs
pathologies chroniques, 8,6 millions de personnes du régime général bénéfi-
ciaient au 31 décembre 2009 de l’exonération du ticket modérateur au titre
d’une affection de longue durée (ALD), soit un Français sur sept. Les
dépenses de santé des personnes en ALD, qui représentaient, fin 2009, 68 %
des dépenses totales de l’assurance maladie, constituent ainsi un enjeu
croissant sur les plans humain, sanitaire et financier, le nombre de patients
ayant progressé de plus de 5 % par an en dix ans. Plus des trois-quarts des
ALD (76,3 %) concernent quatre affections : les affections cardiovasculaires
(3,3 millions de personnes, soit 32,2 % des ALD), les tumeurs malignes
(1,8 million, 17,4 %), les diabètes de type 1 et de type 2 (1,7 million, 17,1 %)
et les affections psychiatriques de longue durée (0,9 million, 9,6 %).
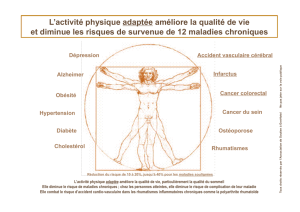
Face à ces enjeux essentiels, l’éducation thérapeutique du patient
constitue un vecteur permettant d’apporter une réponse plus réactive et plus
adaptée aux besoins de la population, chaque malade étant acteur de son
suivi thérapeutique. Si on prend l’exemple du diabète, le nombre de patients
concernés devrait augmenter de 1,7 million de personnes à 2,6 millions de
personnes (soit + 55 %) de 2005 à 2030, selon les prévisions de l’OMS. Si
l’on se réfère aux données de l’assurance-maladie, le taux de prévalence du
diabète (ALD 8) se concentre sur le nord et le nord-est de la France : taux de
prévalence supérieur à 3 500 personnes pour 100 000 habitants en Picardie,
en Alsace, en Lorraine, en Champagne-Ardenne et dans le Nord-Pas-de-
Calais. À l’opposé, le taux de prévalence est inférieur à 2 600 personnes pour
100 000 habitants en Bretagne, en Pays de la Loire, en Basse-Normandie, en
Corse et en Poitou-Charentes.
Or, il apparaît que la moitié des patients souffrant de diabète ou de
maladies cardiovasculaires ne prend pas régulièrement son traitement. En
outre, 22 à 28 % des patients ayant subi une transplantation rénale sont
également non observants au risque d’entraîner un rejet de leur greffe [13].
À cet égard, seule l’éducation du patient permet à ce dernier de mieux
appréhender sa maladie et répondre aux questions qu’il se pose à propos
de son traitement médicamenteux, de son alimentation ou encore de son
activité physique.

D. PELJAK
138
Santé publique
2011, volume 23, n° 2, pp. 135-141
Un enjeu de planification de l’offre de soins
Selon une étude de l’Institut national de prévention et d’éducation pour la
santé (INPES), l’éducation thérapeutique du patient trouve aujourd’hui sa
place dans le dispositif de planification de la santé française [14]. Elle est
en effet citée au moins une fois dans l’ensemble des schémas régionaux
d’organisation sanitaire (SROS) de 3egénération 2006-2011.
L’enquête montre qu’elle fait l’objet d’un état des lieux et/ou de recom-
mandations dans la quasi-totalité des volets « médecine » (25 SROS sur 26)
et dans plus de la moitié des volets « enfants et adolescents ». En général,
les SROS suivent les recommandations des plans nationaux (cancer, péri-
natalité, diabète, maladies cardiovasculaires) et insistent davantage sur la
prévention primaire, le dépistage et le diagnostic précoce. A contrario, l’édu-
cation thérapeutique est peu ou pas citée dans certains volets comme la
cancérologie ou la périnatalité. En outre, elle n’est pas abordée dans des
volets où le SROS est surtout un outil de planification et d’organisation des
plateaux techniques et des équipements lourds, comme en chirurgie, en
soins intensifs et réanimation et pour les urgences.
Depuis la loi HPST du 21 juillet 2009, le Directeur général de chaque
agence régionale de santé doit arrêter un projet régional de santé. Ce projet
comporte un plan stratégique qui s’appuie notamment sur un schéma
régional de prévention. Le décret du 18 mai 2010 précise que ce schéma doit
comporter des actions, médicales ou non, concourant à la prévention au
bénéfice des patients et de leur entourage, et notamment l’éducation
thérapeutique. À ce titre, le schéma régional d’organisation des soins doit, en
tant que composante du projet régional de santé, déterminer les modalités
de coordination des soins de toute nature apportés au patient. L’éducation
thérapeutique du patient en fait dès lors partie.
L’amélioration de la prise en charge de la population impose aujourd’hui
une planification plus globale et structurée de l’éducation thérapeutique.
Privilégier les pathologies les plus fréquentes (diabète, maladies respira-
toires, maladies cardiovasculaires, obésité, sida, maladies neurologiques ou
mentales) tout en maintenant l’offre existante pour les pathologies moins
fréquentes voire pour les maladies rares, aurait ainsi le mérite de permettre
le développement de l’éducation thérapeutique en fonction des besoins spé-
cifiques à chaque région ou département. À titre d’exemple, les besoins les
plus importants pour les hypertensions artérielles sévères (ALD12) ou les
tumeurs malignes (ALD30) sont sans doute différents entre le Jura, l’Allier et
la Vendée.
Un enjeu financier primordial
Il existe très peu d’analyses médico-économiques permettant de mesurer
l’efficience de l’éducation thérapeutique, c’est-à-dire d’un rapport satis-
faisant entre les résultats de l’action et les coûts générés l’impact financier
de la démarche. Selon un rapport de novembre 2007 de la HAS [10], les
études sont difficilement synthétisables et d’une qualité méthodologique
souvent faible.

L’ÉDUCATION THÉRAPEUTIQUE DU PATIENT :
LA NÉCESSITÉ D’UNE APPROCHE GLOBALE, COORDONNÉE ET PÉRENNE 139
Santé publique
2011, volume 23, n° 2, pp. 135-141
Cela étant, force est de constater que les études ne mettent pas en rapport
les résultats obtenus et l’évaluation des compétences des professionnels qui
la pratiquent. En outre, elles sont anciennes et portent la plupart du temps
sur des programmes de première génération, c’est-à-dire se référant à une
éducation centrée sur l’information et la transmission des savoirs (et non
des programmes visant à un réel transfert de compétences et visant à l’auto-
nomisation du patient). Enfin, il est possible de distinguer plusieurs domaines
pour lesquels l’éducation semble offrir des résultats médico-économiques
intéressants :
–l’asthme pédiatrique (amélioration des fonctions pulmonaires, réduction
des jours d’activité limitée, réduction des recours aux urgences) ;
–le diabète de type 1 (amélioration durable du contrôle du diabète,
réduction des hospitalisations, réduction de l’incidence et du coût des
complications à long terme) ;
–la cardiologie, hors suivi du traitement par anticoagulant oral (program-
mes courts et peu coûteux, réduction importante des ré-hospitalisations).
L’impact serait moins net pour d’autres domaines cliniques : l’asthme
adulte, le diabète de type 2, le suivi du traitement par anticoagulant oral, les
BPCO ou encore la rhumatologie. A contrario, une étude menée en 2009 sur
la thématique de l’obésité [15] neuf mois avant et neuf mois après un
programme d’éducation thérapeutique de cinq jours chez 50 patients obèses
montrait que la perte de poids avait été de 8,6 % et l’économie des coûts
globaux de la santé de 15,8 %. La diminution des dépenses générées par
les médecins a été de 12,3 %, celles des paramédicaux de 8,6 % et les
indemnités pour arrêt de travail de 57,4 %. Une économie de 492 euros par
patient avait ainsi été possible.
L’absence d’études médico-économiques généralisées et la structuration
insuffisante de l’éducation thérapeutique ont conduit à un mode de finan-
cement précaire [16]. À l’hôpital, ce financement est assuré dans le cadre des
Missions d’intérêt général et d’aide à la contractualisation (MIGAC), de
manière non pérenne au gré des circulaires. Une des dernières en date, la
circulaire du 16 juillet 2008 demandait aux agences régionales de dimen-
sionner la MIG « éducation thérapeutique » en fonction du nombre de
patients entrant dans un programme d’éducation, dès lors que ce programme
répond aux critères suivants : programme structuré dont les résultats sont
évalués, élaboré et mis en œuvre par des professionnels de santé formés,
organisés en lien avec le médecin traitant pour l’orientation initiale et le suivi
des patients à la sortie de l’hôpital, et pouvant comporter plusieurs séances,
individuelles ou collectives. Le coût des séances ambulatoires spécifiques
était fixé à 250 euros.
En ville, les financements sont principalement issus du Fonds National de
Prévention et d’Éducation en Information Sanitaire (FNPEIS) et du Fonds
d’Intervention pour la Qualité et la Coordination des Soins (FIQCS), tous les
deux gérés par l’assurance maladie, mais également de crédits d’Etat, de
collectivités territoriales, d’associations de patients et de l’industrie pharma-
ceutique. Les crédits correspondant sont complexes à obtenir, et surtout non
pérennes. Dans le cadre de la loi de financement de l’assurance maladie pour
2008, des expérimentations sont par ailleurs conduites pour rémunérer
l’éducation thérapeutique sur la base d’un forfait de 250 à 300 euros par
 6
6
 7
7
 8
8
1
/
8
100%