Boulanger Nolwenn et Laisné Claire

Boulanger Nolwenn et Laisné Claire
15/10/10
Physio, Motricité Digestive (2)
MOTRICITÉ DIGESTIVE (2)
III Motricité de l'estomac
A) Description des phénomènes moteurs
Sur le plan des phénomènes moteurs, l'estomac se divise en 2 parties: - estomac proximal
- estomac distal
1) Estomac proximal
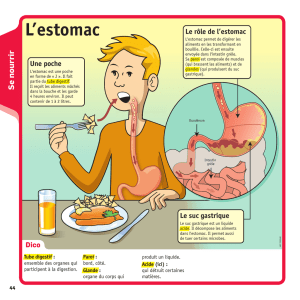
L'estomac proximal comprend la grosse tubérosité et ma partie haute du corps. (fig n°1)
Il a principalement un rôle de réservoir.
À ce niveau, on n'enregistre pas d'ondes péristaltiques par contre on enregistre une onde tonique permanente
qui est de faible intensité et qui est due à une activité cholinergique permanente.
Lors de l'arrivée des aliments, cette zone va se relâcher, ainsi, l'estomac proximal s'adapte à son contenu et va
jouer son rôle de réservoir.
Cette relaxation est un phénomène reflex qui naît au niveau des récepteurs pharyngo-oesophagiens, ce sont
des récepteurs sensible à la distension.
La voie efférente de ce reflex va être véhiculée par les nerfs pneumogastriques et la relaxation est due à la
stimulation des neurones intrinsèques inhibiteurs. Cette action est donc médiée par le monoxyde d'azote
(NO). Cette relaxation est supprimée lors de la section des pneumogastriques (= vagotomie).
2) Estomac distal
Il est constitué de la partie supérieure du corps, de l'antre et du pylore.
Cette partie est caractérisée par la présence d'ondes propagées qui vont balayer l'antre jusqu'au pylore lors de
l'ingestion d'aliments.
On va d'abord assister pendant une dizaine de minutes à une disparition de ces ondes propagées puis ces
ondes vont reprendre avec une amplitude et une fréquence plus grande.
Lorsque cette onde de contraction naît à la partie basse du corps, le pylore est ouvert et l'onde va progresser
vers le pylore en poussant les aliments.
Lorsque l'onde arrive à proximité du pylore, celui-ci est fermé par une contraction. À ce moment-là, les

aliments sont repoussés dans l'estomac.
Cette coordination antro-pylorique est également appelée la pompe antro-pylorique qui a un double rôle:
- Assurer le brassage des aliments solides et ainsi diminuer la taille des particules
- Assurer l'évacuation des solides à travers le pylore vers l'intestin grêle
B) Évacuation gastrique= La vidange gastrique
On peut étudier cette évacuation gastrique en faisant ingérer par un sujet un repas marqué par différents
isotopes. On va pouvoir marquer la phase solide et la phase liquide et on va suivre la décroissance de la
radioactivité en regard de l'estomac.
L'estomac va évacuer de façon séparer les liquides et les solides:
- Pour les liquides: la décroissance suit une courbe exponentielle et ainsi 80% des liquides seront
évacués en moins d'une heure
- Pour les solides: initialement il n'y aura aucune évacuation, ceci correspond à la période pendant
laquelle la taille des particules va diminuer. Puis la décroissance va suivre une courbe linéaire avec au cours
de la première heure l'évacuation uniquement de 30%
Fig n°2
La vitesse d'évacuation de l'estomac va être contrôlée par plusieurs reflex. Ces reflex sont mis en jeu par des
récepteurs gastriques puis intestinaux.
1) Récepteurs gastriques
Ils vont êtres sensibles à la distension de l'estomac et à la charge calorique.
La mise en jeu de ces récepteurs entraîne une accélération de la vidange gastrique.
2) Récepteurs intestinaux
Ils vont être sensibles à l'acidité, à l'osmolarité du contenu intestinal et à la présence de lipides.
Ces récepteurs, de façon logique, vont ralentir la vidange gastrique
Les reflex mis en jeu sont de deux types:
- Des reflex courts intra-muro: présents dans la paroi du tube digestif
- Des reflex longs dont les afférences et les efférences vont être véhiculées par le nerf pneumogastrique
donc des reflex vago-vago.
C) Le contrôle de la motricité
1) Contrôle nerveux

La vagotomie bilatérale (c’est à dire section des deux nerfs pneumogastriques) va totalement désorganiser la
motricité gastrique et l’évacuation gastrique.
-Au niveau de l’estomac proximal, la vagotomie va diminuer la relaxation lors de l’alimentation donc va
diminuer le rôle de réservoir et accélérer la vidange des liquides.
- Au niveau de l’estomac distal, la vagotomie va diminuer la fréquence et l’amplitude des contractions
et va donc ralentir la vidange des solides.
Fig n°2
2) Contrôle hormonal
Il va mettre en jeu de nombreuses hormones sécrétées par la muqueuse gastro-intestinale et par le pancréas.
Ces hormones sont le plus souvent libérées pendant la phase post-prandiale.
La majorité de ces hormones vont ralentir la vidange gastrique comme : - La gastrine
- La sécrétine
- La somatostatine
- La cholécystokinine=CCK
Une seule hormone va accélérer la vidange gastrique c’est la motiline qui est sécrétée par la muqueuse
duodénale.
IV Motricité de l’intestin grêle
A) Motricité de jeûne = CMM
Les phénomènes moteurs caractéristiques de la période de jeûne s’appellent le complexe moteur-migrant =
CMM. Il est caractéristique par son caractère cyclique et propagé.
1) Description
Ce CMM comprend 3 phases :
- Phase 1 : Phase la plus prolongée, elle dure en gros 1 heure et est caractérisée par l’absence presque
complète de contraction.
- Phase 2 : Elle est plus courte, elle dure 30 minutes et est caractérisée par la présence de quelques
contractions irrégulière souvent non propagées.
- Phase 3 : Elle est brève environ 5 minutes et est caractérisée par une activité intense à fréquence

maximale.
Les différentes phases du CMM vont être enregistrées successivement à chaque point de l’intestin grêle
(=IG) avec un petit décalage.
Le CCM naît au niveau du pylore, il migre lentement jusqu’à la jonction iléo-caecale et un nouveau CMM
réapparaît au niveau du pylore.
Fig n°3
Le CCM est caractéristique de la période de jeun, il est interrompu lors de la prise alimentaire et est alors
remplacé par la motricité post prandiale.
2) Signification
À jeun, même s’il n’y a pas d’aliments dans l’IG, celui-ci n’est pas vide. Il y a les produits de la
desquamation cellulaire, des sécrétions digestives et quelques résidus alimentaires.
Il est noté qu’à la fin de la phase 2 et début de la phase 3, le transit de ces résidus est beaucoup plus rapide et
l’absorption est maximale.
En l’absence de CMM, ces résidus vont stagner et être l’objet d’une pullulation microbienne. Celle-ci pourra
être responsable de diarrhée.
3) Régulation du CMM
Si on prend une anse intestinale isolée sans aucune influence nerveuse ni hormonale, le CMM va être
maintenu.
C’est donc l’innervation intrinsèque qui assure le CMM
L’innervation extrinsèque va seulement moduler la fréquence par contre elle va être responsable de
l’interruption du CMM.
L’arrêt du CMM et son remplacement par la motricité post prandiale est assurée par un reflex médié par le
nerfs pneumogastriques.
Pour finir avec la régulation, le contrôle hormonal est discuté. Néanmoins deux hormones sont liées à
l ‘apparition, de la phase 3 : - La motiline
- La somatostatine
B) La motricité post prandiale
La prise alimentaire interrompt le CMM et ceci pendant 3 à 8 heures. La durée de cette interruption dépend
de la nature du repas et est notamment plus longue pour les lipides. Elle dépend également de la charge
calorique.
La motricité post prandiale est faite de contractions phasiques irrégulières.

La moitié de ces contractions sont segmentaires c’est à dire non propagées. Elles vont assurer le brassage des
aliments et vont favoriser la digestion et l’absorption des nutriments.
L’autre moitié des ondes sont propagées et vont favoriser le transit.
Les nerfs pneumogastriques sont impliqués dans le CMM et son remplacement post prandial.
La durée du transit alimentaire dans l’IG est d’environ 4 heures.
V Motricité du colon
La motricité du colon tend à s'opposer à une progression trop rapide des matières. Cette motricité va faciliter
la réabsorption d'eau et également la réabsorption des résidus alimentaires qui proviennent de l'intestin grêle.
A ) Motricité de jeûn
A jeûn, la motricité colique est très réduite. Le colon est silencieux pendant de longues périodes puis il va
pésenter des bouffées de contractions segmentaires qui sont superposées à des contractions toniques.
On peut enregistrer la pression : cf schéma
Les contractions sont non propagées. Elles sont à l'origine de résistances au transit des matières et gaz. Les
contractions segmentaires sont physiologiquement plus intenses à la jonction recto-sigmoïdienne.
B ) Motricité en période post-prandiale
Il y a un renforcement immédiat de la motricité colique lors de la prise alimentaire. Ce renforcement dure de
1 à 2 heures, avec apparition d'ondes segmentaires mais également d'ondes propulsives. Ces ondes
propulsives vont balayer le colon et parfois entrainer une défécation. La fréquence de ces ondes propulsives
est augmentée dans certaines formes de diarrhées et est diminuée par certaines formes de constipations
sévères.
L'augmentation de l'activité motrice en post-prandial est lié au réflexe gastro-colique.
C ) La régulation
Elle est presque totalement nerveuse.
1) L’innervation intrinsèque
Elle a un rôle inhibiteur. Il existe un tonus nerveux inhibiteur permanent et les contractions vont résulter de la
levée transitoire de cette inhibition. Si on détruit les plexus nerveux intrinsèques, le colon est spasmé.
2) L’innervation extrinsèque
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
1
/
11
100%