Chavoutier Gwendoline, Esnaud Elise 22/09/2010 Histologie

1
Chavoutier Gwendoline,
Esnaud Elise
22/09/2010
Histologie, Organes lymphoïdes primaires, Thymus, Mr Bellaud-Rotureau
LE THYMUS
I- Introduction
Il existe deux organes lymphoïdes primaires : la moelle osseuse et le thymus. Ces deux organes
produisent des lymphocytes naïfs dans le sang. En effet, des cellules souches (CS) pluripotentes vont
subir la lymphopoïèse T (dans le thymus) et B (dans la moelle osseuse) primaire donnant des
lymphocytes B (LB) et T (LT) naïfs dans le sang.
Le thymus :
Est situé au niveau du médiastin antérieur dans la partie supérieure du thorax, au-dessus du cœur
Est formé de 2 lobes accolés
Se développe essentiellement durant la petite enfance (20g) jusqu’à la puberté (40g) permettant
ainsi le développement du système immunitaire par le biais de la lymphopoïèse pendant l’enfance.
Il subit ensuite une involution adipeuse voire une sclérose partielle chez l’adulte
Est l’organe central de la différenciation et maturation des LT. Il produit des LT naïfs dans le sang
à partir des lymphoblastes.
Voit sa partie cellulaire diminuée avec l’âge. Le thymus a également une activité endocrinienne.
II- Embryogénèse
2 origines :
Origine entoblastique : à partir de la 4ème poche endobranchiale puis migration au cours du
développement pour la localisation médiastinale antérieure
Origine mésoblastique : à partir des lymphoblastes de la vésicule vitelline, puis ceux du foie, puis ceux
de la moelle osseuse qui vont envahir les cordons épithéliaux d’origine entoblastique.
III- Organisation histologique
A- Structure
On trouve une fine capsule conjonctive autour des 2 lobes du thymus. Elle émet vers l’intérieur des septa
qui délimitent des lobules.

2
Au niveau de chacun des lobules on peut observer : -une partie sombre périphérique = la corticale
-une partie claire centrale = la médullaire
Il existe deux types de cellules au niveau du thymus :
-Cellules lymphocytaires mésoblastiques : ce sont les thymocytes T et B (quelques uns) ou encore
des macrophages. Ces cellules sont dans un stroma épithélial, formé par une charpente de collagène en
3D. Des fibres de collagène s’organisent autour des vaisseaux et s’accrochent sur les septa formant un
réseau où s’appuient les cellules réticullo-épithéliales.
-Cellules réticullo-épithéliales ou épithéliocytes ou Thymic Nurse Cell forment un réticulum
(réseau) autour des thymocytes. Elles entourent des amas de thymocytes très denses, serrés.
Ainsi dans la partie corticale, on trouve la capsule, puis des septa conjonctifs percés par des vaisseaux
sanguins et enfin des fibres conjonctives de collagène. Ces dernières forment un réseau où s’appuient les
épithéliocytes qui enserrent les thymocytes.
Au niveau de la partie médullaire plus profonde, la densité cellulaire est moins importante (apparaît donc
plus claire au microscope), différemment à la partie corticale très cellulaire. Les cellules épithéliales y
sont plus grandes et on trouve un élément caractéristique de la zone médullaire du thymus : les
corpuscules de Hassal.
B- Epithéliocytes
Ce sont des cellules étoilées interconnectées entre elles qui forment une trame autour des LT.
Morphologiquement :
- Gros noyau ovale
- Chromatine claire
- Nucléole volumineux
L’activité de synthèse est donc importante
Les épihéliocytes réagissent avec des anti-corps (AC) anti-kératine car possèdent des filaments de
cytokératine dans leur cytoplasme. Ainsi, pour une visualisation au microscope, la kératine IP (immuno-
péroxydase) marque les épithéliocytes.
Le cytoplasme de ces cellules présente également des granulations sécrétoires, uniquement visibles au
microscope électronique, qui contiennent des hormones => les épithéliocytes sont le support de l’activité
endocrine du thymus.
Ces cellules :
- sont unies par des jonctions intercellulaires de type desmosomes formant un réseau périphérique
qui délimite un grosse poche de cellules lymphoïdes, on a également des réseaux centraux
interconnectés autour des cellules lymphoïdes
- forment une couche continue sous-capsulaire le long des septa et autour des vaisseaux =>
isolement complet des thymocytes du milieu extérieur permettant la lympopoïèse T.
Au niveau de la corticale, on a une structure en éponge autour des thymocytes. En effet, des poches
d’épithéliocytes entourent des amas de thymocytes, on a donc un contact étroit avec les thymocytes
enserrés dans des replis membranaires profonds de Thymic Nurse Cell.
Au niveau de la médullaire, les travées d’épithéliocytes sont plus denses et les lymphocytes moins
nombreux

3
Au niveau de la médullaire profonde, on trouve les corpuscules de Hassal. Ceux-ci :
- sont formés d’épithéliocytes enroulés en lamelles concentriques (pelure d’oignons, tourbillons)
autour d’une masse centrale hyalinisée
- ont une maturation analogue aux cellules épidermiques (kératinisation)
- présentent une activité enzymatique importante
- leurs fonctions sont inconnues
C- Vascularisation
Par les branches de l’artère thoracique interne et thyroïdienne inférieure. Les artères entrent dans
le thymus à travers la capsule, suivent les septa et se ramifient à la jonction entre la corticale et la
médullaire. Elles entrent alors dans le parenchyme et forment des capillaires médullaires ou arciformes
(boucles qui passent dans la corticale puis la médullaire).
Les capillaires au niveau corticale sont vrais (continus).
Au niveau de la médullaire et des septa, ils sont vrais et fenêtrés.
Le retour veineux se fait par des veinules qui drainent les capillaires. Les veinules post-capillaires
sont formées de cellules endothéliales cubiques et hautes qui permettent le passage dans le sang des
thymocytes et des LT.
Le réseau veineux est parallèle au réseau artériel avec des plexus veineux dans certains septa. Le drainage
du sang veineux se fait par la veine thymique.
En ce qui concerne le réseau lymphatique, il n’existe pas de lymphatique afférent. Les vaisseaux
efférents naissent de la médullaire (partie profonde) et de la région cortico-médullaire. Ils suivent ensuite
le trajet des artères et des veines.
IV- Histophysiologie
A- Barrière corticale thymus-sang
Cette barrière permet l’isolement des thymocytes de la circulation sanguine et des antigènes (AG)
circulants. En effet les thymocytes sont des cellules qui doivent être éduquées en dehors du flux sanguin.
Trois éléments sont constitutifs de cette barrière :
- Les cellules épithéliales reposent sur une membrane basale imperméable, ces cellules forment une
réseau continu du fait de leur liaison par des desmosomes.
- Gaine conjonctive de collagène autour des vaisseaux (périvasculaire). Elle limite la diffusion des
AG.
- Eléments vasculaires : la membrane basale est épaisse, on trouve un endothélium continu, les
capillaires ne sont pas fenestrés, pas de pores (capillaires vrais, tout du moins dans la corticale)
formant ainsi un réseau étanche.

4
La barrière permet la réalisation de la lymphopoïèse primaire T.
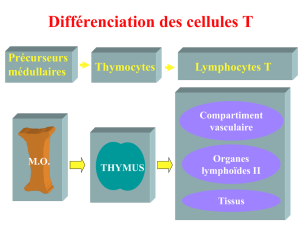
B- Lymphopoïèse primaire T
Le thymus est le centre de différenciation et de maturation des LT.
A l’origine : CS pluripotentes dans la moelle osseuse qui présentent un marqueur (AG de CS) : CD34.
Elles n’expriment pas CD4 et CD8 (marqueurs des LT). Elles sont donc CD34+, CD4- et CD8-.
Ces CS pluripotentes quittent le moelle osseuse et envahissent les cordons épithéliaux du thymus en pré et
post natal.
Les thymocytes expriment à la fois CD4 et CD8.
Ils expriment aussi le RCT (récepteur des cellules T) :
- Support de la spécificité antigénique des thymocytes
- Présente 2 chaînes : dans 90% des LT ce sont les chaînes α et β, dans 10% des cas il s’agit des
chaînes γ et δ. Ces deux chaînes, présentes à la surface des LT, sont stabilisées à leur base pas des
polypeptides antigéniques : les marqueurs CD3.
Les épithéliocytes possèdent à leur surface des molécules du complexe majeur d’histocompatibilité
(CMH) ces molécules interagissent avec les récepteurs des cellules T.
Tout commence au niveau de la corticale : Sélection positive pas les molécules du CMH qui vont
interagir avec les RCT et les tester.
Soit les RCT n’arrivent pas à s’attacher aux molécules du CMH il n’y a donc pas d’interaction
moléculaire. Cela entraîne l’apoptose de 90% des thymocytes.

5
Soit il y a une liaison entre CMH1 et RCT stabilisée par le marqueur CD8 qui forme un pont entre
le LT et la cellule épithéliale. Cela entraîne la survie du thymocyte et la perte du CD4.
Soit le liaison se fait entre CMH2 et RCT stabilisée par le marqueur CD4. Cela entraîne la survie
du thymocyte et la perte du CD8.
Au final les cellules T ont un récepteur fonctionnel et sont soit CD4+ soit CD8+, puis migrent
dans la partie plus profonde : la médullaire.
Au niveau de la cortico-médullaire : Sélection négative par les AG du soi, présentation des AG du soi aux
LT pour qu’ils ne soient pas auto-réactifs. Cette présentation se fait par les cellules présentatrices de
l’AG (CPA) : cellules épithéliales, macrophages, cellules inter-digitées.
Les CPA présentent des peptides du soi aux thymocytes. Si ils y adhèrent, c'est-à-dire si liaison entre
RCT et peptides du soi, les thymocytes sont éliminés et meurent par apoptose.
En cas d’erreur (si l’élimination se fait mal), des LT auto-réactifs vont passer dans le sang et être à
l’origine de maladies auto-immunes.
Explications du schéma 2 :
CD34 : marqueur des CS. Présent dans les lymphoblastes proT puis absent.
CD3 : polypeptide qui stabilise le TCR, il apparait au fur et à mesure de la différenciation de
cellules T
CD2, 5, 7 : marqueurs des LT, apparaissent au cours de la différenciation
Importance du dosage des CD2, 3, 5, 7 car ce sont des marqueurs caractéristiques de cellules qui
peuvent devenir tumorales. De même CD4 et CD8 permettent le suivi du patient en ce qui
concerne sa charge rétro virale.
 6
6
 7
7
 8
8
1
/
8
100%