I. Fonctionnement de l`appareil génital féminin

RR - 17/04/17 - 582691064 - 1/7
Contrôle hormonal de la
reproduction
I. Fonctionnement de l’appareil génital féminin
►TP 1. Le cycle ovarien
A. L’appareil génital a un fonctionnement cyclique
►TP 2. Contrôle hormonal du cycle utérin
B. Le synchronisme des cycles sexuels est sous contrôle hormonal
II. Fonctionnement de l’appareil génital masculin
A. Les testicules ont une double fonction permanente
B. L’activité testiculaire ne fait intervenir qu’un rétrocontrôle négatif
III. La fécondation et les premières étapes de la vie
A. La rencontre des gamètes est aléatoire
B. Le début de la grossesse est marqué par la production d’une hormone embryonnaire
OBJECTIF
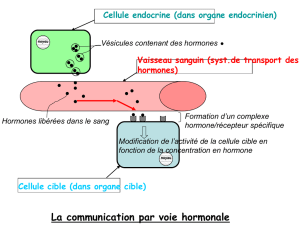
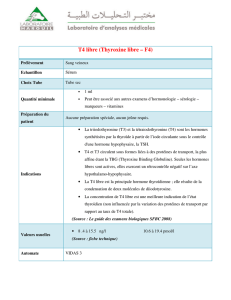
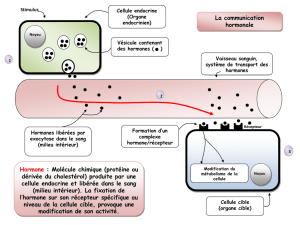
On appelle glande une structure contenant des cellules sécrétrices. Elle
est exocrine quand elle se déverse à l’extérieur de l’organisme (glandes
lacrymales) et endocrine quand elle se déverse dans le milieu intérieur.
On appelle hormone une molécule produite par une cellule endocrine,
transportée par le sang, et qui a une action sur des cellules cibles,
porteuses de récepteurs spécifiques de cette hormone.
Chez tous les mammifères, le fonctionnement de l’appareil reproducteur
est contrôlé par des hormones sexuelles.
On cherche à préciser les modalités de ce contrôle.
I. Fonctionnement de l’appareil génital féminin
►FIGURE 1. Organisation de l’appareil génital féminin dans Bordas p. 100.
►TP 1. Le cycle ovarien
LIVRE NECESSAIRE AU TP 2.
►FIGURE 2a, 2b, 2c. L’évolution des follicules ovariens au cours d’un cycle
dans Bordas p. 102, 103.
Première ES
Chapitre
3.1
4 semaines

RR - 17/04/17 - 582691064 - 2/7
A. L’appareil génital a un fonctionnement cyclique
1. L'ovaire a une activité cyclique
Les ovaires sont les glandes reproductrices femelle. Ils produisent des gamètes
femelles (= cellules reproductrices ♀) et des hormones sexuelles.
Les gamètes femelles se forment à partir d'un stock d'ovocytes (futurs gamètes)
préexistant. Chaque ovocyte est entouré de cellules folliculaires, l'ensemble
formant un follicule. Deux à trois mois avant chaque cycle, quelques follicules
débutent leur maturation :
- l'ovocyte grossit ;
- les cellules folliculaires se multiplient et forment la granulosa ;
- une thèque (enveloppe) se forme autour des cellules folliculaires ;
- une cavité (= antrum) se forme au sein de la granulosa (follicule cavitaire).
►FIGURE 3. Synchronisme des cycles sexuels féminins dans Hachette 94 TS
p. 247, voir aussi Bordas p. 99.
►FIGURE COURS A-1/4. Synchronisme des cycles sexuels féminins : le
cycle ovarien d’après la figure 3.
Figure A construite par étapes sur une planche hors texte et formée de 4
graphiques superposés : 1. cycle ovarien, 2. cycle utérin, 3. production des
hormones ovariennes, 4. production des hormones hypophysaires.
La phase folliculaire (= pré-ovulatoire) dure environ 14 jours et prépare la
fécondation. À chaque cycle un follicule cavitaire achève son développement en
follicule mûr (= follicule de de Graaf), il éclate à la surface de l'ovaire et libère
l'ovocyte (= ovule) qui est capté par la trompe. C'est l'ovulation qui marque la fin
de la phase folliculaire.
La phase lutéinique (ou lutéale ou post-ovulatoire) dure environ 14 jours et
prépare la gestation (= grossesse). Après l'ovulation, le follicule évolue en corps
jaune formé de cellules lutéales qui accumulent un pigment jaune : la lutéine.
L’antrum régresse. S'il n'y a pas fécondation, le corps jaune dégénère à partir
du 21e jour du cycle.
►FIGURE 4. Le cycle de l’utérus dans Bordas p. 86.
Muqueuse. Revêtement qui tapisse les cavités de l’organisme s’ouvrant sur le milieu
extérieur.
Mucus. Liquide d’aspect filant produit par les cellules des muqueuses et servant
d’enduit protecteur. La filance est en relation avec le "maillage" moléculaire.
2. L'utérus a une activité cyclique
Les règles marquent le début du cycle. Elles correspondent à l'élimination d'une
partie de la muqueuse utérine (= endomètre), ce qui provoque un écoulement
sanguin qui dure environ cinq jours.
Dès le troisième jour du cycle l'endomètre débute sa reconstitution (passage de 1
à 7 mm d'épaisseur avec prolifération glandulaire et vasculaire) qui sera achevée
au 21e jour, il aura alors l'aspect d'une dentelle, indispensable à la nidation
(= fixation) d'un éventuel embryon.
Le mucus du col de l’utérus (= glaire cervicale) se modifie. Sa filance, donc sa
perméabilité aux spermatozoïdes, est maximale en milieu de cycle.
La contractilité du myomètre est variable. Pendant les règles les contractions son
peu nombreuses mais puissantes (facilite l’expulsion des menstrues), au moment de
l'ovulation les contractions sont nombreuses et peu puissantes (facilite la progression
des spermatozoïdes).
La fécondation ne peut intervenir qu'après l'ovulation, au 14e jour, et au moment où
la glaire cervicale est perméable aux spermatozoïdes. Le transit de l'embryon dans les

RR - 17/04/17 - 582691064 - 3/7
trompes durant sept jours, il est nécessaire que l'endomètre utérin soit reconstitué au 21e
jour du cycle (voir III). Un synchronisme entre le cycle ovarien et le cycle utérin est
donc nécessaire.
►FIGURE COURS A-2/4 . Synchronisme des cycles sexuels féminins : le
cycle utérin d’après la figure 3.
►TP 2. Contrôle hormonal du cycle utérin
►FIGURE COURS A-3/4. Synchronisme des cycles sexuels féminins :
production des hormones ovariennes d’après la figure 3.
B. Le synchronisme des cycles sexuels est sous contrôle hormonal
1. Les hormones ovariennes contrôlent le cycle utérin
À partir du stade follicule cavitaire, les cellules de la granulosa et celles de la
thèque interne sécrètent des œstrogènes dont le taux plasmatique augmente au
fur et à mesure de la multiplication cellulaire.
Les variations de concentration hormonale constituent le message hormonal,
codé en modulation d'amplitude du taux plasmatique.
Les œstrogènes permettent notamment le développement de la muqueuse utérine
qui possède des cellules cibles.
À partir de la puberté les œstrogènes sont les hormones féminisantes qui permettent
notamment le développement et le maintien des caractères sexuels primaires et
secondaires.
Après l'ovulation des cellules folliculaires se transforment cellules lutéales du
corps jaune qui, outre la lutéine (un pigment jaune) sécrètent de la
progestérone permettant le maintien de la muqueuse utérine. Le taux de
progestérone augmente du 12e au 21e jour du cycle.
- Œstrogène = qui provoquent l'œstrus.
- Œstradiol = principal œstrogène.
- Progestérone = qui favorise la gestation.
Pendant la phase pré-ovulatoire les cellules de la thèque interne transforment le
cholestérol en testostérone puis en œstradiol. Pendant la phase post-ovulatoire les
cellules lutéales ne sont plus capables de réaliser la synthèse de l'hormone androgène.
A la fin de chaque cycle, s’il n’y a pas fécondation, l’arrêt de l’activité endocrine
des cellules du corps jaune entraîne l’effondrement des taux plasmatiques
d’œstrogènes et de progestérone, ce qui provoque les règles. De la même
manière, c’est l’arrêt progressif de la sécrétion de ces hormones qui provoque la
ménopause vers l’âge de cinquante ans.
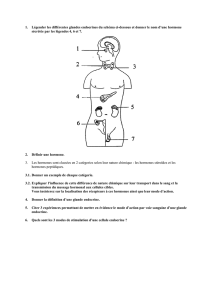
►FIGURE 5. Position de l’hypothalamus et de l’hypophyse dans Bordas p. 92.
►FIGURE 6. Régulation du taux des hormones sexuelles femelles
►FIGURE 6bis POLYCOPIE et TRANSPARENT. Régulation du taux des
hormones sexuelles femelles
►FIGURE COURS B. Régulation du taux des hormones sexuelles femelles
d’après la figure 6 et le polycopié 6 bis. Voir aussi Bordas p. 99.
2. Le complexe hypothalamo-hypophysaire contrôle le cycle ovarien
L’hypothalamus est situé à la base de l'encéphale. Il reçoit des stimulus
périphériques (taux d'hormones ovariennes et divers stimulus externes captés par
le système nerveux) et y répond par la modulation de la libération d'une
neurohormone (= neurosécrétion), la gonadolibérine (= GnRH =
Gonadotrophine Releasing Hormone) produite par certains de ses neurones.
Accompagnement. La sécrétion pulsatile de GnRH n’est pas au programme.

RR - 17/04/17 - 582691064 - 4/7
La gonadolibérine provoque la libération de deux gonadostimulines par
l'hypophyse (petite glande située sur la face inférieure de l’encéphale) :
- la FSH (Follicle Stimulating Hormone) qui stimule la croissance des follicules
et la production d'hormones œstrogènes ;
- la LH (Luteinizing Hormone) qui déclenche l'ovulation et la transformation du
follicule en corps jaune qui sécrète la progestérone.
La position de l'hypothalamus, le place au carrefour d'un grand nombre
d'informations transmises par le système nerveux et explique que de nombreuses
influences externes (ex : fortes émotions) puissent modifier la sécrétion de GnRH et
donc influer sur la fonction de reproduction.
L'activité reproductrice des Mammifères est influencée par des facteurs de
l'environnement, de façon variable selon les espèces.
►FIGURE COURS A-4/4. Synchronisme des cycles sexuels féminins :
production des hormones hypophysaires d’après la figure 3.
3. Les hormones ovariennes agissent en retour sur le complexe
hypothalamo-hypophysaire
Par rétrocontrôle négatif en début de phase folliculaire. L’œstradiol à taux
moyen freine la sécrétion de GnRH, LH et FSH. Les follicules en cours de
maturation dégénèrent à l’exception d’un follicule dominant (autostimulé).
Par rétrocontrôle positif en fin de phase folliculaire. Arrivé à maturité le
follicule dominant augmente brusquement sa production d’œstrogènes au 12e jour
du cycle. Ce pic d’œstrogènes provoque une augmentation de la production de
GnRH, qui provoque à son tour un pic sécrétoire de LH et de FSH au 13e jour,
c’est la décharge ovulante, qui provoque l'ovulation au 14e jour. L’ovulation
marque la fin de la phase folliculaire.
Par rétrocontrôle négatif en phase lutéale. La progestérone associée à une
faible quantité d’œstrogènes ralentit la sécrétion de GnRH. Cela entraîne une
diminution de la sécrétion de gonadostimulines donc une diminution progressive
de la sécrétion d’hormones ovariennes. Il e résulte la régression du corps jaune à
partir du 22e jour, puis les règles au 28e jour.
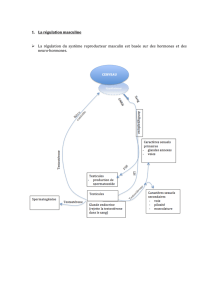
II. Fonctionnement de l’appareil génital masculin
►FIGURE 7. Organisation de l’appareil génital masculin dans Bordas 01 ES p.
101.
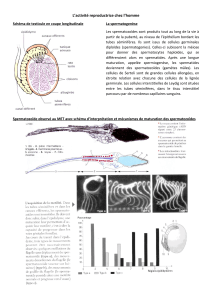
►FIGURE 8. La production des spermatozoïdes chez l’homme - a. Testicule
(comparer avec l’ovaire) - b et c. Tubes séminifères (CT), cellules interstitielles,
spermatozoïdes. D’après Bordas TS 2002 p. 294.
► FIGURE 9. Les spermatozoïdes dans Nathan p. 108.
A. Les testicules ont une double fonction permanente
Les testicules sont les glandes reproductrices mâles.
1. Ils produisent des spermatozoïdes (fonction exocrine)
Un testicule est formé de nombreux tubes séminifères pelotonnés. Dans leur
paroi ont lieu, de manière centripète, les divisions cellulaires de la
spermatogenèse.

RR - 17/04/17 - 582691064 - 5/7
Ces tubes convergent vers le spermiducte qui collecte les spermatozoïdes
(= gamètes ♂).
2. Ils produisent une hormone (fonction endocrine)
Entre les tubes séminifères on observe des capillaires sanguins et des cellules
interstitielles ou cellules de Leydig. Ce sont des cellules endocrines (sécrétant
dans le milieu intérieur) qui produisent l'hormone mâle, la testostérone, et qui la
libèrent dans le sang.
La testostérone contribue à la production des spermatozoïdes et permet le
développement et le maintien des caractères sexuels primaires (ex : stimule le
fonctionnement des vésicules séminales qui produisent le liquide séminal) et
secondaires.
►FIGURE 10. Production de testostérone en fonction de l’âge et pendant 48
heures, dans Bordas TS 94 p.217.
La concentration plasmatique de testostérone dépend de l'âge mais elle est stable
à un âge donné. Au moment de la puberté sa sécrétion augmente rapidement,
puis elle est continue à taux plasmatique constant (oscille autour d'une valeur
moyenne) pendant toute la vie.
►FIGURE 11. Régulation du taux des hormones sexuelles mâles (RR). Voir
aussi Bordas p. 119.
B. L’activité testiculaire ne fait intervenir qu’un rétrocontrôle négatif
1. Le complexe hypothalamo-hypophysaire stimule la production de
testostérone
L’hypothalamus intervient en intégrant des stimulus périphériques et en y
répondant par la modulation de la sécrétion de GnRH.
Des stimulations d'origine extérieure au système nerveux central (sensations
visuelles, olfactives ou des troubles psychologiques) influencent le fonctionnement de
l'hypothalamus et donc la sécrétion de GnRH.
Chez les autres mammifères les modalités de la sécrétion de GnRH sont
comparables mais présentent des variations saisonnières liées au rythme jour nuit.
Comme chez la femme GnRH provoque la libération de deux gonadostimulines
FSH et LH, mais ces hormones agissent sur des cellules cibles différentes :
- la LH (Luteinizing Hormone) stimule les cellules interstitielles des testicules,
productrices de testostérone ;
- la FSH (Follicle Stimulating Hormone) agit sur les cellules de la paroi des tubes
séminifères (cellules de Sertoli) en activant la spermatogenèse.
2. La testostérone inhibe en retour l’activité du complexe hypothalamo-
hypophysaire
Les variations du taux de testostérone sont détectées par le complexe
hypothalamo-hypophysaire. Toute élévation de la concentration plasmatique de
testostérone diminue le niveau des sécrétions de gonadolibérine et de
gonadostimulines et inversement. En outre, la testostérone stimule le
spermatogenèse et le développement des caractères sexuels.
Ce rétrocontrôle négatif permanent permet de maintenir constant le taux de
testostérone et donc d’assurer une production permanente de spermatozoïdes.
 6
6
 7
7
1
/
7
100%