prise_en_charge_therapeutique_d-_une_IRA

1
PRISE EN CHARGE THERAPEUTIQUE
D'UNE INSUFFISANCE RENALE AIGUE
Dr Jean Louis PALLOT
Service de Réanimation médico-chirurgicale - Montreuil
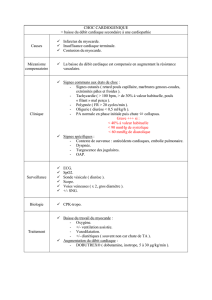
I – La prise en charge générale
La prise en charge en charge générale d'une IRA comporte :
1) La mise en place de moyens de surveillance
2) La réalisation de certains gestes
3) Le recueil des données morphologiques et la réalisation de prélèvements.
La surveillance des paramètres vitaux consiste en :
- Un monitoring cardiaque (scope) : pouls, PA invasive ou non invasive
- Un monitoring respiratoire (scope) : FR et SaO2 par oxymètre de pouls.
Un certain nombre de geste sont à effectuer en urgence mais avec une aseptie rigoureuse.
- Mise en place d'une sonde urinaire en système clos qui permet un recueil d'urines
pour les examens biologiques et bactériologiques.
- Mise en place d'un Kt central : Kt simple ou Kt de dialyse à simple ou double voie.
- Préservation d'un membre supérieur en vue de la réalisation d'une FAV dans le cas
où l'IRA évoluerait vers l'IRC (signalisation par affiche du membre supérieur
choisi enveloppé dans un champ).
La réalisation en urgence des prélèvements sanguins et urinaires permettent :
- De diagnostiquer les urgences métaboliques (hyperkaliémie, acidose…..)
- D'orienter le diagnostic étiologique et du type de l'atteinte rénale.
La détermination du poids (+/- la taille) permettent d'apprécier la variation du poids corporel par
rapport au poids habituel.

2
II – Traitement des urgences hydro-électrolytiques
Des mesures thérapeutiques immédiates s'imposent devant l'existence de graves désordres
cliniques et biologiques engageant le pronostic vital à court terme.
a) Traitement de l'Hyperkaliémie
b) Traitement de l'inflation hydrosodée
c) Traitement de l'acidose métabolique.
a) Traitement de l'Hyperkaliémie
Le traitement de l'hyperkaliémie consiste à antagoniser les effets myocardiques du K+ et à
diminuer rapidement le taux plasmatique de K+.
1) L'administration de sels de calcium (gluconate de Ca, chlorure de Ca) antagonise les effets
myocardiques du K+ et s'impose devant l'existence de troubles de la conduction A – V et
intra ventriculaire car l'arrêt cardiaque peut survenir à tout moment.
- gluconate de calcium : 2 à 6 – 8 g IVDL
- chlorure de calcium : 1 à 3 – 4 g IVDL
L'action est immédiate et dure 1 à 2 h.
2) Les mesures thérapeutiques favorisant le transfert intra cellulaire de K+ diminue le taux
plasmatique de potassium.
L'administration de glucose et insuline favorise l'entrée cellulaire du potassium mais ce
transfert est peu important et lent se déroulant entre 2 à 4 h
Ampoule de 10 ml de Cacl2 à 10 %
1 g de Cacl2
4.57 mmol de Ca ++
Ampoule de 10 ml de gluconate de
calcium
1 g de gluconate de Ca
2.23 mmol de Ca ++
Transfert de 0.5 à 1.2 mmol de K en 1 à 2 h

3
- 500 ml de G30 % + 30 unités d'actrapid sur voie centrale en 1 à 2 h
- 500 ml de G10 % + 15 unités d'actrapid sur voie périphérique en 1 à 2 h
L'administration de bicarbonates de sodium entraîne un transfert immédiat et rapide de k+
dans la cellule et cet effet persiste 1 à 2 h. De plus, l'administration de sodium a un effet
antagoniste sur les troubles de la conduction intra ventriculaire.
- Bicarbonate de sodium à 14/00 (500 ml)
- Bicarbonate de sodium à 42/00 (250 ml)
- Bicarbonate de sodium à 84/00 (50 à 100 ml)
Le risque est de précipiter un OAP de surcharge.
3) La chélation du potassium par une résine échangeuse d'ion (sulfate de polystyrène sodique
= kayexalate) s'avère très efficace : 1 g de résine chélate 0.5 à 1 mmol de K+ en échange 2 à
3 mmol de Na.
30 à 60 g PO + 2 sachets de Sorbitol
50 à 100 g dans 100 ml de G10 % tiède en lavement.
Le délai d'action est court (60 min) et l'administration peut être répétée 3 à 4 fois. Cependant,
l'efficacité et son effet retardé risque d'induire une hypokaliémie.
En cas d'arrêt cardiaque : outre les mesures habituelles de réanimation cardio-respiratoire
l'administration de chlorure de calcium et à un moindre degré de bicar molaire doit être
utilisées.
b) L'inflation hydrosodée
L'inflation hydrosodée expose à des complications graves cardio-vasculaires et neurologiques
: œdème aigu du poumon (OAP), hypertension artérielle (HTA) et hypertension intra
crânienne (HTIC) par œdème cérébral. Leur traitement commun repose sur une déplétion
hydrosodée associée à des mesures thérapeutiques spécifiques à chaque complication.
La déplétion hydrosodée repose sur l'administration de diurétiques de l'anse à fortes doses
dans ce contexte d'IRA. En cas d'échec, le recours immédiat à une technique d'épuration extra
rénale s'impose.
Furosemide (Lasilix) : 250 mg en 60 min IV
Bumétamide (Burinex) : 4 ou 8 mg en 60 min IV
Equivalence burinex / Lasilix : 1 mg = 40 mg.

4
Le traitement de l'OAP implique une oxygénation par masque d'O2 à haut débit, voire si
nécessaire par ventilation non invasive ou ventilation mécanique, l'utilisation de
vasodilatateur veineux (Trinitrine), et éventuellement de sympathomimétiques
(Dobutamine, Adrénaline) en cas de défaillance cardiaque
Le traitement de l'HTA repose sur des antihypertenseurs administré le plus souvent par
voie intra veineuse, mas la voie digestive est possible : inhibiteurs calciques (Loxen),
vasodilatateur artériel (Eupressyl, Nepressol) et dans les formes sévères nitroprussiate de
soude (0.5 à 0.8 gamma/Kg/min) sous contrôle hémodynamique par cathétérisme droit.
Le traitement de l'HTIC dans ce contexte d'IRA repose uniquement sur la déplétion
hydrosodée. Les corticoïdes sont inefficaces, le Mannitol est dangereux, et le Glycérol per
os d'action trop lente. Un traitement par anti convulsivant s'impose en cas de crise
convulsive.
c) Correction de l'acidose métabolique ne s'impose que lorsque le pH est inférieur à
7.20, quand l'acidose entraîne des effets délétères cardio-vasculaires ou si une
hyperkaliémie met en jeu le pronostic vital.
LOXEN
Dose de charge : - 10 mg en 10 min IV
- 2.5 mg IVD renouvelable toutes les 10 min jusqu'à une
dose de 10 mg
- 8 à 15 mg en 30 min IVSE
Dose d'entretien : 2 à 4 – 6 – 8 mg / h IVSE
TRANDATE
Dose de charge : 1 mg / Kg en min IVD éventuellement renouvelable 1 fois
Dose d'entretien : 200 à 400 mg / J IVSE (2 à 4 amp / J)
BREVIBLOC
Dose de charge : 0.5 mg / kg en 1 min IVD
0.5 mg / kg / min pendant 4 min
NITROPRUSSIATE DE SOUDE
0.5 à 0.8 GAMMA / Kg/ min IVSE

5
Le traitement de l'acidose repose sur l'administration IV de solution de bicarbonate. Le but
de cette correction est d'obtenir un pH > à 7.20 (entre 7.20 et 7.30). La quantité de
bicarbonates à perfuser est calculée à partir de la formule suivante :
Quantité de Hco3- = Hco3- désiré - Hco3- mesuré X 0.4 PC
Le taux de Hco3- désiré se situe entre 19 et 23 mmol/l car le but de cette correction de
l'acidose est d'obtenir un pH > à 7.20 et < à 7.30. L'eau corporelle représente 60 % du
poids du corps et les bicarbonates se répartissent dans la totalité du secteur hydrique de
l'organisme. De ce fait, physiologiquement, le pourcentage poids corporel dans la formule
devrait être de 60 %. Le pourcentage de 40 % du poids corporel est choisi arbitrairement
pour éviter une surcompensation du déficit en base.
III – RELANCE DE LA DIURESE
a) Relance de la diurèse : moyens et objectifs
La prise en charge thérapeutique d'une IRA oligo-anurique (non obstructive) comporte
toujours dans un premier temps : une tentative de relance de la diurèse.
Nous disposons pour cela de 4 types de moyens dont certains sont complémentaires :
1) le remplissage vasculaire pour corriger une hypovolémie est préalable aux autres
mesures.
2) Les diurétiques de l'anse représentés par le furosémide et le bumétamide.
3) Le mannitol à 20 %
4) La dopamine à dose dopaminergique ou à dose alpha adrénergique.
Ces mesures de relance ont pour but de transformer une IRA oligo-anurique en IRA à diurèse
conservée dont la prise en charge est plus facile :
- des apports liquidiens volumineux sont autorisés, permettant une assistance
nutritionnelle optimale
- diminution du risque de surcharge et en particulier de l'OAP
- « espacement des séances d'EER ».
 6
6
 7
7
 8
8
 9
9
1
/
9
100%