Le Baccon Flore-Anne et Lefebvre Martin

1/6
Bourhis Hélène et Lefeuvre Charlotte
17/09/2010
Sémiologie cardiaque, Examen clinique (3) H. Le Breton
Diaporama disponible sur le réseau pédagogique.
L’examen clinique en cardiologie.
I- L’auscultation cardiaque.
La Technique
L’auscultation cardiaque est un temps essentiel de l’examen cardiaque. L’auscultation au
stéthoscope se fait en variant les positions et les conditions d’auscultation.
Décubitus dorsal, décubitus latéral gauche, position assise
Respiration normale, puis inspiration et expiration forcée, respiration bloquée.
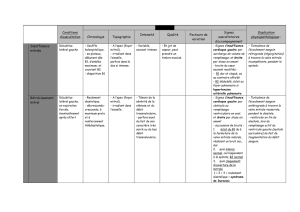
Il est nécessaire d’ausculter les 4 foyers :
Le foyer MITRAL à la pointe du cœur
Le foyer AORTIQUE à l’extrémité interne du 2ème espace intercostal droit
Le foyer TRICUSPIDIEN à la base du sternum au niveau du processus xiphoïde
Le foyer PULMONAIRE à l’extrémité interne du 2ème espace intercostal gauche
L’auscultation ne se limite pas à ces 4 foyers d’auscultation mais doit porter également sur les
zones intermédiaires (sur les bords latéraux du sternum), et périphériques (aisselles et dos)
Exemple : lors d’une insuffisance mitrale, il y a des irradiations vers les aisselles et le dos
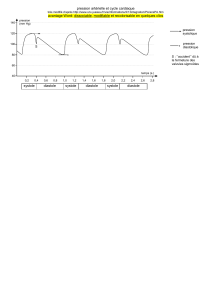
La prise systématique du pouls radial est un repère qui permet de différencier les bruits systoliques
qui accompagne l’onde sanguine des bruits diastoliques.
L’accélération du rythme cardiaque rend l’auscultation plus difficile.
A- L’auscultation normale
C’est l’appréciation des bruits du cœur et du rythme cardiaque.
1- Les bruits du coeur
B1 : Correspond à la fermeture des valves auriculo-ventriculaire
S’entend surtout à la pointe du cœur
Est un bruit assez sourd, grave
Marque le début de la systole ventriculaire
B2 : Correspond à la fermeture des valvules sigmoïdes aortiques et pulmonaires
S’entend surtout à la base du cœur

2/6
Est plus bref et plus sec que B1
Marque le début de la diastole ventriculaire
B1 et B2 sont séparés par 2 silences :
- entre B1 et B2, il existe un petit silence correspondant à la systole ventriculaire
- entre B2 et le B1 suivant, un grand bruit correspond à la diastole ventriculaire
2- Le rythme cardiaque
Le rythme cardiaque est normalement régulier à 70-80 pulsations par minute ; il peut varier chez
les individus de 50 à 90 pulsations par minute, en fonction de l’âge.
Il existe souvent chez le sujet jeune une variation du rythme, arythmie ventriculaire, avec la
respiration qui est physiologique.
B- L’auscultation pathologique
1- Le rythme cardiaque
Le rythme cardiaque peut être en pathologie :
- Régulier mais Trop rapide : TACHYCHARDIE
- Régulier mais Trop lent : BRADYCHARDIE
- Irrégulier de façon intermittente : EXTRASYSTOLE
- Irrégulier de façon permanente : ARYTHMIE COMPLETE
2- Bruits « normaux » du cœur avec B1 et B2 modifiés
a- Assourdissement des Bruits B1 et B2
Il relève :
- Soit d’un obstacle entre le cœur et la paroi
Exemple : obésité, emphysème, épanchement péricardique
- Soit d’une atteinte myocardique aigue ou chronique
b- Accentuation des Bruits B1 et B2
L’accentuation des bruits relève généralement d’un éréthisme cardiaque c’est à dire d’une hyper
contractilité cardiaque.

3/6
c- Augmentation de l’intensité du premier bruit
d- Augmentation de l’intensité du deuxième bruit
Elle peut être notée au foyer aortique lors d’une hypertension artérielle, et au foyer pulmonaire
lors d’une hypertension artérielle pulmonaire.
e- Diminution d’intensité voire absence du deuxième bruit
Elle peut être notée au foyer aortique dans les rétrécissements aortiques ; c’est le cas lorsque les
sigmoïdes sont immobiles ou parfois calcifiée.
Elle peut être notée au foyer pulmonaire dans les rétrécissements pulmonaires.
3- « Phénomènes » surajoutés
a- Bruits surajoutés diastoliques
Bruit de Galop :
Le bruit de galop traduit une insuffisance ventriculaire droite ou gauche
Le bruit est intercalé entre les bruits B2 et B1 donnant ainsi un rythme à 3 temps caractéristiques.
. soit protodiastolique (B3) lors de la phase de remplissage ventriculaire rapide
. soit télédiastolique (B4) lors de la contraction auriculaire
. soit mésodiastolique par sommation des deux en cas de tachycardie (galop de sommation)
Claquement d’ouverture de la valve mitrale :
L’ouverture de la valve mitrale est normalement silencieuse
Elle peut donner un bruit sec protodiastolique lorsque les valves sont dégénératives, fibreuses, indurées,
lors d’un rétrécissement mitral.
b- Les souffles +++
Il faut préciser par l’auscultation :
Leur siège et leur irradiation
- Ils s’entendent avec un maximum d’intensité au foyer d’auscultation de l’orifice qui leur donne
naissance
- Leurs irradiations se font suivant la direction et le sens du courant sanguin:
. pour l’orifice aortique : propagation vers les vaisseaux du cou en cas de sténose, et le long
du bord gauche du sternum et vers la pointe en cas de régurgitation
. pour l’orifice mitral : propagation vers l’aisselle en cas de régurgitation mitrale
Remarque : un souffle d’insuffisance aortique est un souffle diastolique.

4/6
La chronologie et la durée
En fonction de leur place et la durée des souffles et des roulements dans la systole et la diastole,
on les appelle :
- protosystolique ou protodiastolique: début de la systole ou de la diastole
- mésosystolique ou mésodiastolique: milieu de la systole ou de la diastole
- télésystolique ou télédiastolique: fin de la systole ou de la diastole
- holosystolique ou holodiastolique: du début à la fin de la systole ou de la diastole
L’intensité.
Habituellement côtée sur une échelle de 1 à 6 :
1 : faible intensité, audible sur un pavillon de stéthoscope.
2 et 3 : moyenne intensité, audible à faible distance du foyer.
4et 5 : forte intensité, audible à distance du foyer maximum.
6 : très intense, audible à distance de la paroi thoracique (pavillon sans contact avec la cage thoracique).
Le timbre.
Il rend compte des différentes harmoniques de souffles et des roulements. Il peut être :
-Doux, en jet de vapeur en cas d’insuffisance mitrale (IM), ou insuffisance tricuspidienne(IT).
-Rude, râpeux, en cas de rétrécissement aortique (RA).
-Doux, humé, aspiratif, lointain (demander au patient de bloquer sa respiration pour pouvoir l’entendre),
s’entend surtout du côté du ventricule gauche. En cas d’insuffisance aortique (IA) ou insuffisance
pulmonaire(IP).
c- Les frottements.
Bruits surajoutés, déterminés par le frottement, à chaque mouvement cardiaque, des feuillets
péricardiques inflammatoires.
Description :
Ils siègent dans la région mésocardique , souvent localisés, sans irradiation. Ils peuvent être :
-Unique (mésosystole ou mésodiastole).
-Double : systolodiastolique, réalisant un bruit de va-et-vient.
Ils sont le plus souvent discrets et doux (« frottement de papier de soie »), mais ils peuvent aussi
parfois être intenses et rudes.
Ils sont toujours superficiels.
Ils varient :
-d’un examen à l’autre.
-au cours du même examen.
-peuvent être fugace (durant quelques heures ou quelques jours).

5/6
Valeurs :
C’est pratiquement les siège physique unique et pathognomonique des péricardites sèches. On le
rencontre dans les péricardites virales le plus souvent.
II- L’examen artériel.
1- L’inspection.
Normalement, les artères superficielles sont peu ou pas visibles. Cependant, les battements
artériels peuvent être très visibles, comme dans l’insuffisance aortique.
2- La palpation.
C’est un temps capital dans l’examen, elle doit être systématique et symétrique. Il faut palper :
-Les temporales.
-Les carotides.
-Les humérales.
-Les radiales.
-Les fémorales.
-Les poplitées.
-Les tibiales postérieures.
-Les pédieuses.
On apprécie :
-L’abolition d’un ou plusieurs pouls.
-La qualité des parois (normalement souples et dépressives).
-Les caractères du pouls. Amplitude (ample et bondissant par exemple), rapidité, régularité.
3- L’auscultation.
On peut percevoir un souffle systolique, cela témoigne le plus souvent d’un rétrécissement artériel
sous-jacent. Parfois, on perçoit un souffle continue en cas de fistule artériolaire (fémorale, aorte, sous-
clavière, carotide).
La prise de la pression artérielle :
Se fait au repos. Elle fait partie de tout examen cardio-vasculaire.
III L’examen des veines.
On recherche les varices et des sigles de phlébites, en particulier chez un nouveau patient pour
évaluer son état veineux.
Chez les patients alités, le risque de thrombose est plus important, on évite donc l’alitement des patients
s’il n’est pas nécessaire.
 6
6
1
/
6
100%