Physiopathologie de la maladie coronaire

1/7
BOUQUIN Camille, CHAUVIGNE Leslie
01/02/2011
EC Physio-Pharmaco, Pr Carré
Poly dispo sur le réseau pédagogique.
Physiopathologie de la maladie coronaire
I – Définition
Maladie coronaire = insuffisance coronaire
Cela correspond à une altération des vaisseaux coronaires à l’origine d’un déséquilibre entre les
apports et les besoins en oxygène au niveau du cœur : perfusion coronaire inadaptée.
Les apports sont inférieurs aux besoins, notamment en cas d’effort.
II - Physiologie des artères coronaires
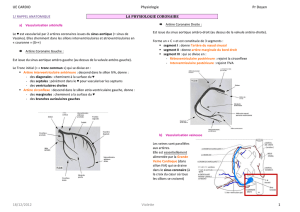
A - Artères coronaires
Ce sont des artères épicardiques, donc visibles au niveau de l’épicarde, formant 2 couronnes
entourant le cœur autours de la base et de la pointe.
Leur position superficielle permet :
- Différents actes chirurgicaux dont :
o La dilatation des sténoses par ballonnet et stent (=endoprothèse, évite que l'artère se
rebouche quand on sort le ballonnet.).
o Le pontage par dérivation d’une artère mammaire qu'on branche sur l'artère
ventriculaire ou par greffe d’un bout de veine (prélevé au niveau du membre
inférieur) entre l’aorte et l’artère coronaire, en aval de la sténose. L'utilisation d'une
artère est plus appropriée car elle supporte mieux les pressions élevées du sang (à la
différence d'une veine.)
On distingue aussi des artères intra-myocardiques (pas accessibles) dont le rôle est essentiel
puisqu’il s’agit de distribuer le sang dans le myocarde.
B - Consommation myocardique d’oxygène
M’O2 = D (coronaire) x D (A-V) 02
- M’O2 : Débit myocardique en oxygène.
- D (coronaire) : Quantité de sang apportée par les artères coronaires (seul moyen d’adaptation
véritable aux besoins M’O2)
- D (A-V) 02 : Différence artério-veineuse de quantité d’O2 au niveau des sangs coronaires artériel
et veineux c’est-à-dire la quantité d’O2 extraite par le myocarde.
Elle est de 70% « au repos », valeur élevée puisque le cœur n’est jamais véritablement au repos.
Cette valeur est peu adaptable.

2/7
1 - Rôle de l’O2 au niveau myocardique
L’02 est extrait du sang par le cœur pour :
- Le travail cardiaque externe (85%) représenté par :
o La fréquence cardiaque surtout
o La tension intra-myocardique (bien reflétée par la PA : post-charge)
o La contractilité
- Son métabolisme de base (10%)
- Son énergie d’activation (5%) de la contraction musculaire
Ex de médicaments agissant sur la fréquence cardiaque: les béta-bloquants agissent en diminuant la
consommation d'02 par le myocarde.
Problème du myocarde:
Réserve en ATP faible.
Muscle cardiaque jamais au repos donc l'extraction d'O2 du myocarde est en permanence
élevée. Ce qui explique la non-adaptabilité du D(A-V) O2.
Remplissage coronaire en diastole.
2 – La perfusion coronaire
La perfusion coronaire est particulière :
- La coronaire gauche porte un débit diastolique important (+++), un débit systolique quasi-
nul.
- La coronaire droite porte un débit diastolique relativement important (++) et un débit
systolique relativement faible (+)
La différence entre les 2 s’explique par le volume moindre du ventricule droit par rapport à celui du
ventricule gauche.
Les artères coronaires ne se remplissent pas pendant la systole car les ostii coronaires sont alors
masqués par les valvules aortiques. Ils se remplissent donc pendant la diastole, profitant de
l’élasticité aortique qui fournit l’énergie nécessaire à la propulsion sanguine.
Quand le cœur se contracte, il écrase les vaisseaux intra-myocardiques ce qui assure la chasse
sanguine.
N.B : Une augmentation de la FC (exercice physique par ex) est doublement pénalisante :
- Quand FC augmente, M’VO2 aussi.
- Quand FC augmente, c’est par un raccourcissement de la diastole qui empêche le bon remplissage
des coronaires.
3 - Réserve coronaire
Réserve de perfusion au niveau des coronaires d’un sujet. C'est aussi la capacité des artères
coronaires à se dilater.
Expérience: elle est mise en évidence par l’injection d’une drogue vasodilatatrice (Adénosine) qui
permet l’augmentation du débit coronaire qu’on mesure (par echodoppler)
La réserve coronaire est égale à la différence entre ce débit et celui mesuré au repos.
Normalement, un sujet peut multiplier son débit coronaire de base par 3 à 6.

3/7
Ce n’est pas le cas chez l’insuffisant coronaire dont la réserve coronaire est fortement réduite.
4 – Adaptation du débit coronaire
L’adaptation du débit coronaire se fait selon 3 paramètres majeurs :
- Métabolique : production CO2 et Acide lactique par les cellules musculaires.
- Nerveux : SN sympathique.
- Endothélial (artères myocardiques. Cf: cours sur HTA)
Artère saine, bonne adaptation : l’ACH au niveau de l’endothélium entraîne une
vasodilatation. Équilibre entre les 3paramètres ci-dessus.
Artère athéromateuse, mauvaise adaptation : ce qui devrait entraîner une vasodilatation
entraîne une vasoconstriction (notamment l’ACH qui, du fait de la lésion endothéliale, agit
directement au niveau de la media entraînant une vasoconstriction)
On note que la circulation coronaire est une circulation terminale :
Ainsi, si une artère se bouche, il n’y a pas de suppléance possible. Si l'artère interventriculaire
antérieur se bouche, tous les vaisseaux qu'elle irrigue, se bouchent. Ce qui provoque la mort des
tissus et un infarctus grave.
III - Exploration de la circulation coronaire
A – Directe
La coronarographie, méthode radiologique qui consiste en l’injection d’un produit de contraste au
niveau de l’artère coronaire gauche permettant l'opacification.
Elle possède de nombreux inconvénients :
- Invasive donc risquée
- Longue
- Coûteuse
- Irradiante
- Problème de l'iode
B – Indirecte
C’est l’épreuve d’effort ou l'écho de stress.
1 – Épreuve d'effort isolée

4/7
On observe une éventuelle modification du segment ST (= JT) à l’ECG à l’effort :
o Si le segment ST est abaissé, on peut parler d’insuffisance coronaire, d’autant plus
grave que la modification de l’ECG apparaît pour un effort faible. Ceci se traduit dans
les cas extrêmes par une ischémie du myocarde.
o S’il n’y a pas de modification, le cœur est a priori capable d’adapter l’apport à la
demande en O2. On s’en assure par d’autres méthodes
2 - Épreuve d'effort associée à une échographie cardiaque
On observe la manière dont s’épaissit le myocarde à l’effort (cet épaississement doit être uniforme
pour être normal)
3 - Épreuve d'effort associée à une scintigraphie
On observe la répartition du marqueur préalablement injecté au niveau du myocarde. Un « trou »
indique que les cellules ne reçoivent pas le produit, signe d’insuffisance coronaire.
4 - Echo de stress
On injecte de la dobutamine qui accélère le cœur. On observe cette accélération avec une
échographie.
IV - Causes de l'insuffisance coronaire
A - Inadaptabilité des apports en O2
1 - Sténose coronaire par athérosclérose (athérome)
Représente 90 % des cas. C’est donc la cause principale.
≠ artériosclérose : vieillissement physiologique des artères entrainant une rigidité
L'athérosclérose est une altération de la paroi vasculaire avec dépôts lipidiques intra-
pariétaux. Ces dépôts sont situés dans l'intima. Ceci provoque à l'effort une contraction des
vaisseaux et empêche l'apport d'O2.
Les facteurs de risques cardiovasculaires sont :
- Le tabac
- HTA
- Le diabète
- L'hypercholestérolémie
- La sédentarité
- L'obésité
- ATCD familiaux
- Age (> 55ans)
La famille et l’âge sont les 2 seuls facteurs non-modifiables.
Le tabac entraine un risque aigu et chronique. Quand on fume il y a une décharge d'adrénaline
provoquant une vasoconstriction.

5/7
L'obésité n'est pas physiologique. C'est l'obésité androïde qui pose problème car elle dépose de la
graisse en sous-cutanée et en intraviscérale. L'obésité augmente l'IMC, le tour de taille, la
TA, les TG. Elle diminue les HDL-cholestérol.
La prise en charge de l'athérosclérose se fait dans un premier temps par des mesures hygiéno-
diététiques jouant sur les facteurs de risque.
Il y a une altération diffuse de la paroi vasculaire par les facteurs de risques cardiovasculaires.
L'athérosclérose se développe notamment dans les artères à régime turbulent, à cause des globules
rouges qui tournent sur eux-mêmes et altèrent la paroi.
Il y a une réponse inflammatoire avec:
- Des macrophages dans l'intima, qui se remplissent de lipides et deviennent des cellules
spumeuses
- Migration de cellule musculaire lisse dans l'intima
- Des dépôts lipidiques dans la matrice extra-cellulaire
- Des dépôts de cholestérol dans la paroi
Les facteurs de risque sont donc responsables d'un contexte inflammatoire. Il y a une altération
endothéliale fonctionnelle, d'où une réponse anormale avec une vasoconstriction au lieu d'une
vasodilatation.
On note que la relation entre le degré de sténose et l’apparition d’un IDM est peu importante, on
préfère s’appuyer sur le type de plaque qui fait la sténose.
Il y a deux types d'évolution :
Progressive: il y a une plaque stable, sans cœur lipidique. (Rare)
Par poussée: il y a une plaque instable. Difficile à diagnostiquer et à risque d’occlusion
coronarienne par rupture de plaque et fuite du cœur lipidique, en cas d’effort inhabituel par
exemple. (Fréquent)
Ainsi, une grosse plaque stable sera moins dangereuse qu’une petite plaque instable.
2 - Hypertrophie cardiaque pathologique
Représente 5 à 10 % des cas.
Il existe 3 types d’hypertrophies cardiaques physiologiques :
Durant la croissance de l'enfant
Pendant la grossesse (elle disparaît après l'accouchement)
Chez les sportifs (avec 6 à 8h d'entrainement par semaine)
L’hypertrophie cardiaque pathologique se retrouve dans :
L'HTA
Le rétrécissement aortique
Certaines maladies génétiques (cardiomyopathie hypertrophique : grosses cellules avec
arrangement anormal)
Ces hypertrophies sont pathologiques car il y a des grosses cellules cardiaques mais pas plus
d'artères intra-myocardiques contrairement aux hypertrophies physiologiques où il y a une
augmentation du nombre de vaisseaux en parallèle de l’augmentation de taille des cellules
 6
6
 7
7
1
/
7
100%