fiches techniques sur les grands themes de bioethique

1
FICHES TECHNIQUES SUR LES GRANDS
THEMES DE BIOETHIQUE
Dossier conçu par des étudiants de Science Po dans le cadre d'un projet collectif avec le soutien du
Forum d'action citoyenne.
Révisions des lois de bioéthiques : textes, débats et enjeux
L’assistance médicale à la procréation (AMP)
Médecine prédictive et diagnostic préimplantatoire
La recherche sur l’embryon
Le clonage
Expérimentations et prélèvements d’organes sur des êtres humains
L’assistance médicale à la procréation (AMP)
Ce que permet la loi, ce que disent les textes
En 1994, le législateur a retenu les principes suivants :
- Une autorisation légale est nécessaire,
- Seul un couple hétérosexuel a le droit de recourir à une AMP, l’homme et la femme formant le
couple doivent être mariés ou justifier d’une vie commune d’au moins deux années et doivent être en
âge de procréer,
- Le consentement des deux membres du couple est placé au cœur des règles édictées,
- L’AMP n’intervient à l’intérieur du couple que lorsque la procréation ne peut être réalisé
naturellement pour des raisons physiologiques ou médicales,
- Le législateur a institué la primauté de la procréation à l’intérieur du couple sur la procréation
exogène (AMP avec donneur et don d’embryon) qui n’intervient que comme « ultime indication »,
- La maternité de substitution et la gestation pour autrui sont interdites,
- La congélation des embryons est autorisée.
En Europe : l'Italie, les Pays Bas et le Portugal sont en passe de se doter de législations pour
réglementer les AMP.
Ce qui peut changer
- L’assistance médicale à la procréation est désormais une technique très fréquemment utilisée : 21
ans après la naissance du premier bébé éprouvette, on constate qu’environ 40 000 ponctions
ovocytaires sont pratiquées chaque année an France, près de la moitié d’entre elles étant faites pour
réaliser des micros injections de spermatozoïdes (méthode de PMA, désignée par le terme d’ICSI).
L’avant-projet de loi prévoit d’assouplir les conditions juridiques de pratique des AMP,
- Les conditions d’accès à l’AMP deviendraient moins restrictives puisqu’elle serait désormais ouverte
aux couples au sein desquels existe un risque de transmission d’une maladie d’une particulière gravité
d’un partenaire à l’autre ou à l’enfant. Si l’AMP à l’intérieur du couple est impossible, le recours à un
tiers donneur serait autorisé dans ces cas,
- L’autorisation du transfert d’embryon post-mortem est également envisagé, à la condition que
l’homme ait expressément consenti de son vivant à la poursuite du processus d’AMP après son

2
décès,
- L’autoconservation de cellules sexuelles apparaîtrait expressément dans la loi,
- Un couple ayant déjà des embryons conservés ne pourra bénéficier d’une nouvelle tentative de
fécondation « in vitro » avant le transfert de ces derniers,
- Le donneur de gamète pourrait ne pas faire partie d’un couple,
- Au bout de 5 ans, si le couple ne répond pas sur le point de savoir s’il maintient sa demande
parentale, il serait mis fin à la conservation de ses embryons.
Des enjeux éthiques considérables
- Le perfectionnement des techniques d’AMP pose la difficile question du risque de glissement vers un
eugénisme latent :
. Une banque américaine de sperme, Repromod, a mis en ligne son
catalogue de donneurs proposant plus de 200 fiches, avec pour chacune le
pedigree physique et psychologique du donneur des spermatozoïdes,
accompagnée de portraits robots : le « visiteur » est invité à choisir les
gamètes en fonction de ses critères pour son futur enfant (L’Evénement,
02/09/99). Ce n’est là qu’un exemple : on a aussi beaucoup parlé des ovules
de mannequin en vente sur Internet…
. Des couples revendiquent le droit de choisir le sexe de leur enfant : l’an
dernier (AFP, 04/10/00) un couple écossais a menacé de porter son affaire
devant la Cour européenne des droits de l’homme en cas de refus des
tribunaux britanniques de les laisser choisir le sexe de leur futur enfant
grâce à la fécondation in vitro. Ces parents avaient déjà trois garçons et,
leur petite fille étant morte trois ans plus tôt, ils souhaitaient que leur famille
retrouve « une dimension féminine ».
- les avancées scientifiques posent de graves questions quant à l’identité de la mère génétique : une
équipe franco-hispano-italienne a mis au point une nouvelle technique d’AMP consistant à prélever le
noyau de l’ovule –où se trouve l’ADN- de la future mère, et à l’insérer dans le cytoplasme vide de la
mère porteuse. L’ovule qui sera fécondé par le sperme du père contiendrait le patrimoine génétique
de la mère et non celui de la donneuse. Or il y a un point que les chercheurs n’évoquent pas : les
ovules des donneuses contiennent de l’ADN hors noyau (ADN mitochondrial), c’est-à-dire dans le
cytoplasme. Les enfants hériteront donc des gènes d’un père et de deux mères.
- Ces évolutions reposent de manière aiguë la question du statut de l’embryon : on ne sait que faire
de la grande quantité d’embryons, désormais congelés, produits pour réussir les AMP. La poursuite
d’AMP dans des proportions encore plus grandes accentuera donc cette question : de plus en plus
d’embryons seront voués à la destruction (après 5 ans de non-réalisation d’un projet parental) ou à
l’expérimentation (cf. partie sur « la recherche sur l’embryon »).
- Le principe de l’anonymat du donneur a été contesté car il entraînerait des troubles psychologiques
chez l’enfant et parce qu’il apparaît peu compatible avec la Convention des droits de l’enfant de 1990
qui prévoit le droit de l’enfant de connaître ses parents.
Les solutions alternatives
- Il paraît bénéfique que l'avant projet interdise à un couple ayant déjà des embryons conservés de
bénéficier d'une nouvelle fécondation in vitro avant le transfert de ces derniers.
- Cependant, une plus grande prudence juridique quant à l’accès aux AMP éviterait d’accentuer des
questions déjà préoccupantes, et de risquer un glissement vers des tentations eugénistes.
Gènéthique ne cautionne pas nécessairement toutes les données de cette fiche.
Médecine prédictive et diagnostic préimplantatoire

3
Ce que permet la loi, ce que disent les textes
- Les dispositions législatives de référence pour les diagnostics anténatals (c’est à dire les deux
diagnostics prénatal et préimplantatoire) sont les articles L.162-16 et L.162-17 du Code de la Santé
publique. Les investigations génétiques sont autorisées à 2 titres : comme moyens de preuve
judiciaire et comme intervention de santé publique (titre VI loi 1994).
- Après de vifs débats qui envisageaient de l’interdire complètement, le dépistage pre-implantatoire
(DPI) n’a été autorisé, précise l’article L.162-16, qu’à « titre exceptionnel ». La parution très tardive du
décret d’application, le 24 mars 1998, ne permet pas, à l’heure actuelle, de dresser un réel bilan.
- L'article L.162-17 définit les conditions très strictes dans lesquelles le DPI peut être pratiqué :
attestation par un médecin que le couple a une forte probabilité de donner naissance à un enfant
atteint d’une maladie génétique d’une particulière gravité et reconnue comme incurable au moment du
diagnostic ; identification préalable, chez l’un des deux parents de l’anomalie responsable d’une telle
maladie ; consentement écrit du couple ; finalité du diagnostic orienté exclusivement vers la recherche
de l’affection et les moyens de la prévenir et de la traiter.
Ce qui peut changer
Le dispositif juridique envisagé dans l’avant-projet de loi bioéthique reste le même pour les deux
techniques. Il propose néanmoins la création d’une « agence de la procréation, de l’embryologie et de
la génétique humaine ».
Les enjeux
- Depuis le mois d’août 1999, trois centres en France (l’hôpital universitaire de Strasbourg, l’hôpital
Antoine-Béclère de Clamart et l'hôpital Arnaud de Villeneuve de Montpellier ) sont agréés en DPI. Le
DPI consiste à analyser le patrimoine génétique de l’embryon obtenu par fécondation in vitro : deux ou
trois cellules sont alors prélevées et leur examen est réalisé pour rechercher d’éventuelles maladies
génétiques dont les parents sont atteints ou qui correspondent à une famille « à risques ». Un tri est
donc opéré entre les embryons sains et ceux porteurs de la maladie, avant implantation. La
« médecine prédictive » a également pour objet de prédire la survenance chez un individu de telle ou
telle maladie en fonction de la présence de tel ou tel gène. Mais à la différence du DPI, elle s’intéresse
à l’embryon lorsqu’il est déjà dans le ventre de sa mère.
- Les spécialistes sont partagés sur l’efficacité du DPI pour plusieurs raisons : 6 à 10 ovocytes sont
nécessaires, mais la plupart seront détruits ; que faire de l’embryon « porteur sain », par exemple
dans le cas de maladies récessives ou de filles lorsque la maladies est liée au sexe ? En l’état actuel,
il est aussi détruit. La technique comporte de nombreux aléas : le taux de réussite de l’implantation
n’est que de 20 % et alors même que l’implantation est réussie, il faut confirmer le premier diagnostic
avec un second (diagnostic prénatal, opération qui comporte un risque de perte du fœtus de 3 %).
- D’un point de vue éthique, les deux techniques touchent à la même problématique, puisque la
détection de gênes porteurs de risque peut conduire à juger si une vie vaut ou non la peine d’être
vécue. Le DPI peut apparaître comme une première dérive eugéniste avec la sélection des embryons,
le critère de maladie grave apparaissant comme flou. S'il pourrait sembler légitime de rechercher des
maladies se déclarant dès l'enfance, que faire en cas de détection d'une maladie qui ne déclarera que
40 ans après la naissance, voire jamais ? Tout repose sur un calcul de probabilité, d'où l'avis négatif
du Comité consultatif national d'éthique le 22 juin 1993 sur le dépistage systématique de la trisomie
21. Dans le cas du partage par plusieurs personnes d'un patrimoine génétique proche, donc
susceptible d'être porteur des mêmes gènes de maladie, faut-il informer les autres membres de la
famille qu'ils sont susceptibles d'être touchés par la même affection génétique ? De quel droit faire
entrer dans la maladie des personnes avant qu'elles ne soient malades ? L'extension des méthodes
de fécondation in vitro à des couples non stériles évite certes une IVG mais certains n'y voient que le
passage d'un avortement in utero à un avortement in vitro...
- Apparaît alors une contradiction entre l'objectif curatif, puisque officiellement les recherches sont
menées pour soigner le plus tôt possible une affection - et une pratique qui conduit à l'élimination
quasi systématique des embryons identifiés comme potentiellement atteints. Des risques de dérive
sont de plus à considérer : on peut par exemple craindre l'usage d'un bilan génétique pour calculer le
montant d'une police d'assurance.
- La question de DPI nécessite un traitement rapide car les capacités actuelles plafonnent en dépit de
l'ouverture d'un troisième centre ; s'il est décidé de s'engager dans cette voie, il importe au moins de
se doter des moyens matériels permettant un DPI sûr et dans de bonnes conditions.

4
Les solutions alternatives
Comme pour l'assistance à la procréation médicale, on peut souhaiter que la prudence juridique
l'emporte afin de ne pas rendre plus aiguës des questions éthiques déjà difficiles. C'est ce vers quoi
semble s'orienter l'avant projet de révisions, mais la question reste en suspens quant au but de la
création d'une " agence de la procréation, de l'embryologie et de la génétique humaine ".
Les Bulletins Gènéthique à consulter sur ce sujet :
n°1
Diagnostic pré-implantatoire ou tri- embryonnaire ?
n°10
Diagnostic pré-implantatoire : jusqu’où ?
Gènéthique ne cautionne pas nécessairement toutes les données de cette fiche.
La recherche sur l’embryon
Ce que permet la loi, ce que disent les textes
- En France, la loi du 29 juillet 1994 interdit les recherches sur l’embryon, sauf dans certains cas
soumis à des conditions très restrictives. Mais elle autorise la création d’embryons surnuméraires et
leur congélation en vue d’une réimplantation en cas d’échec d’une première tentative. Les embryons
dont il a été vérifié qu’ils ne faisaient plus l’objet d’un projet parental et qui ne peuvent être accueillis
par un autre couple sont détruits si leur durée de conservation excède 5 ans.
- Aux Etats-Unis la recherche sur l’embryon est autorisée.
- Sur le plan communautaire, le groupe européen d ‘éthique des sciences et des nouvelles
technologies (GEE) estime qu’il appartient à chaque Etat d’interdire ou d’autoriser les recherches sur
l’embryon.
- En Europe, la recherche est autorisée sous certaines conditions au Royaume-Uni, en Suède, en
Finlande, en Espagne. Le cadre légal est en cours d’élaboration dans de nombreux pays. L’Allemagne
interdit toute recherche sur l’embryon.
Ce qui peut changer
- L’avant-projet gouvernemental se dirige vers :
. Une autorisation de la recherche sur les embryons surnuméraires ne faisant
plus l’objet d’un projet parental
. Un encadrement de la recherche : le protocole de recherche doit faire l’objet
d’une autorisation par les ministres de la santé et de la recherche
. Une interdiction de la conception in vitro d’embryons humains à des fins de
recherche
- Des avancées considérables en matière scientifique sont invoquées pour justifier ces modifications
juridiques : une équipe américaine a réussi pour la première fois en novembre 1998 à isoler et cultiver
des cellules souches embryonnaires humaines, baptisées « cellules ES » pour Embryonic Stem cell.
Extraites à partir d’embryons à des stades précoces, ces cellules ouvrent de nouvelles perspectives
scientifiques : amélioration des techniques de fécondation in vitro, meilleure connaissance des
mécanismes du cancer et pourquoi pas, obtention de tissus et d’organes humains (rein, poumon) par
division cellulaire à fin de greffe. Encore faut-il disposer d’une matière première pour mener les
recherches, et en l’occurrence les embryons surnuméraires stockés (en France, 10 à 200 000
embryons surnuméraires, la plupart voués à la destruction en l’absence de projet parental)
apparaissent aux yeux de certains comme une opportunité.
- Au plan national, le législateur s’appuie sur divers avis et conseils : le Comité consultatif national
d’éthique pour la science de la vie et de la santé, l’Académie de médecine, la Commission nationale
de médecine et de biologie et de la reproduction et du diagnostic prénatal, et le Conseil d’Etat se sont
prononcés en faveur de la levée de l’interdiction de la recherche sur l’embryon. Ces institutions
justifient leur prise de position en expliquant que ces recherches pourraient entraîner le
développement de thérapeutiques susceptibles d’apporter des réponses à des maladies graves et le
plus souvent encore incurables ; en maintenant l’interdiction la France prendrait du retard sur les pays
autorisant la recherche sur l’embryon.

5
Les enjeux
- Les difficultés éthiques ne sont pas toutes écartées : aujourd’hui ces embryons ne semblent pas en
mesure de se développer davantage et de donner un nouveau-né, mais rien n’est encore à exclure.
La technique actuelle reste éthiquement contestable : pour obtenir une cellule ES possédant le
génome du malade, il faudrait en effet transférer le matériel génétique des cellules du patient dans un
ovocyte humain énucléé et laisser l’embryon se développer jusqu’au stade du blastocyste, puis
extraire de celui-ci les cellules ES ; or c’est précisément la méthode du clonage thérapeutique, avec
les interrogations éthiques qu’elle suscite…
Les solutions alternatives
- D’autres techniques scientifiques pourraient être utilisées : début 1999, une étude a montré que «
des cellules souches adultes (cellules cérébrales adultes, voire de la moelle osseuse) peuvent se
différencier vers d’autres types cellulaires complètement différents ». Ceci permettrait d’obtenir des
cellules ES sans passer par l’embryon, ce qui aurait pour avantage d’éviter de délicates questions
d’éthique.
- Le Groupe européen d’Ethique s’est prononcé le 14 novembre 2000 en faveur d’un principe de
précaution quant à l’utilisation de l’embryon comme matériel médical, l’identité juridique et le statut de
l’embryon ne faisant pas l’unanimité.
Pour en savoir plus, consulter les dossiers
Embryon
Gènéthique ne cautionne pas nécessairement toutes les données de cette fiche.
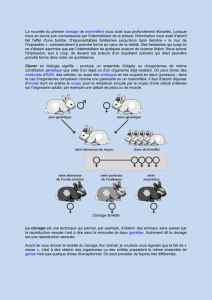
Le clonage
Ce que permet la loi, ce que disent les textes
Les lois de bioéthique de 1994 n’abordent pas la question du clonage, car les techniques disponibles
à cette date n’en faisaient pas un enjeu immédiat.
Cependant, de nombreux avertissements ou condamnations du clonage existent déjà tant au niveau
international qu’au niveau national :
- Déclaration universelle sur le génome humain et les droits de l’homme de l’UNESCO (11/11/97) :
condamnation du clonage reproductif
- Résolution du Parlement européen (12/11/97) : condamnation du clonage reproductif
- Conseil de l’Europe, protocole de Paris, additionnel à la convention d’Oviedo du 12 janvier 1998 :
interdiction du clonage d’êtres humains
- Résolution du Parlement européen (7/09/2000) : « le clonage thérapeutique pose un dilemme
profond, franchit sans retour une frontière dans le domaine des normes de la recherche et est
contraire à la politique adoptée par l’Union européenne ».
- Avis du Groupe Européen d’Ethique (14/11/2000) : le clonage thérapeutique est peut être le moyen
le plus efficace d’obtenir des cellules souches totipotentes en vue de greffes, mais ces « perspectives
thérapeutiques éloignées doivent être mises en balance avec d’autres considérations liées au risque
que l’utilisation de l’embryon soit banalisée »
- Commission nationale consultative des droits de l’homme : insistance sur le caractère prématuré du
clonage thérapeutique
- Comité national d’éthique : demande de l’interdiction explicite du clonage dans les textes de lois à
des fins de clarification
Ce qui peut changer
- Les avancées scientifiques permettent d’envisager ces modifications : depuis la naissance par
clonage de Dolly en 1997, d’autres expériences ont été menées : le 17 juin 1999, The Daily Mail
annonçait qu’un premier clone d’embryon humain mâle avait été réalisé par des scientifiques
américain et avait été incinéré deux jours plus tard.
- l’avant-projet gouvernemental introduit une interdiction implicite du clonage reproductif, mais aucune
interdiction explicite.
- le gouvernement s’oriente de plus en plus vers une autorisation du clonage « thérapeutique »,
accompagnée de certaines restrictions.
Le clonage thérapeutique permettrait de disposer d’une banque de cellules souches totipotentes
disponibles pour développer des matériaux cellulaires en fonction des nécessités de greffes. Il s’agit
 6
6
 7
7
1
/
7
100%