correction du sujet du 14 juin 2007

1
Réponses cas clinique
Question 1
1) cyphose responsable d’une antéflexion du tronc avec modification du schéma postural
de l’individu ;
2) prothèse totale de hanche et perte des récepteurs articulaires responsables de la
proprioception
3) arthrose du genou et perte de la stabilité du genou lors de l’orthostatisme et de la
marche
4) déformation du pied et altération des propriorécepteurs
5) Insuffisance vestibulaire consécutive au traitement par streptomycine
6) cataracte responsable d’une réduction de l’acuité visuelle et glaucome responsable
d’une restriction du champ visuel
7) Impact iatrogène majeur et combiné des diurétiques (déshydratation et vasodilatation),
de l’IEC (vasodilatation), de l’antidépresseur tricyclique (Effet anticholinergique,
noradrénolytique et sédatif) et de la benzodiazépine (ataxie et sédation).
8) Troubles auditifs.
9) Ataxie et troubles de l’équilibre favorisés par la dépression
10) Faiblesse musculaire par atrophie musculaire due à la dénutrition et altération du
métabolisme musculaire favorisée par l’hypocalcémie et l’hypokaliémie
Question 2
Interrogatoire :
Interrogatoire patiente, médecin traitant, entourage
Enquête minutieuse notamment :
une description sémiologique des sensations vertigineuses et de leurs histoire
la présence de symptômes otologiques : acouphènes, surdité et otalgies, otorrhée
de symptômes neurologiques : diplopie, troubles de la phonation ou déglutition,
les ATCDS médicaux
les médicaments (nombre et type)
la consommation d’OH.
Examen clinique :
essentiellement cardioVx (recherche d’un souffle vx, hypoTA orthostatique)
Examen Neurologique (recherche d’un syndrome vest : Nystagmus, épreuve de Romberg,
déviation des index ) , recherche de déficits neuro
d vestibulaire (central ou périph) Le syndrome vestibulaire périphérique unilatéral est
harmonieux : déviation axiale homolatérale à la lésion, nystagmus horizontal ou horizonto-
rotatoire unidirectionnel du côté opposé à la lésion. Le syndrome vestibulaire central est
dysharmonieux et s’accompagne d’un nystagmus central
Examen ORL : otoscope, manœuvre de Dix-Hallpike
Appareil locomoteur : tête et cou, rachis
Examen pulmonaire (pathologie infectieuse ? temp 38°)

2
Une évaluation de l’état cognitif et de l’humeur,
Une évaluation de la vue et de l’audition,
Une évaluation de la marche et de l’équilibre.
Question 3
« ça tourne »
« s’évanouir »
« pas sûr »
« bizarre dans la tête »
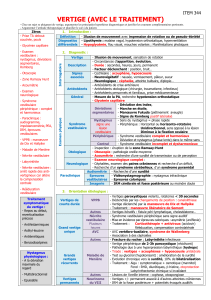
Vertige
Pré(syncope)
Instabilité
malaise
.Vestibulaire
•Périph: cupulolithiase
(VPPB),Méniere, neuronite
vest, neurinome VIII,
ototoxiques (aminogly,
aspirine)
•Centraux: AVC cérébell,
AIT ischémie vertébro-
basilaire
↓débit cérébral
•Sync cardiaque ↓TA,
post-prandiale, ICC, SA,
arythmie
•Sync neurologique
•Sync métabolique:
anémie, déshydratation,
hyponatrémie,
hypothyroïdie, DM
•médicaments
(psychotropes, AINS,
ATC), OH
sensorielle/neuro-
musculaire
•Vision
•Audition
•Proprioception,
neuropathies
•Faiblesse musc
•App locomoteur,
arthrose cervicale, genoux,
podolog
•SNC: Parkinson,
Alzheimer,
Psychogène
•Anxiété/dépression
•Attaque de panique
•Peur de chuter
Question 4
Les examens complémentaires doivent comporter systématiquement un ECG +/-compléter
par un holter ECG sachant que dans 7% des cas montrent un troubles du rythme Cardiaque en
l’absence de symptomatologie cardiaque)
Echodoppler TSA devant des signes évocateurs d’AIT
Devant des Signes neuro ou syndrome vestibulaire centrale un Scanner cérébral
éventuellement compléter par une IRM après avis neuro
Et enfin devant un contexte traumatique et/ou des signes Orl associés un bilan Orl spécialisé
se discute
Question 5
1) réhydratation et rééquilibration métabolique
2) diagnostic et traitement d’un facteur infectieux probable
3) tentative de réduction de la fibrillation auriculaire
4) évaluation du rapport bénéfice/risque de l’ensemble des thérapeutiques
hypotensives et psychotropes afin d’arrêter de manière temporaire ou définitive les
traitements jugés trop toxiques

3
5) prise en charge nutritionnelle
6) prise en charge de la douleur (pied, genou).
7) prévention des complications du décubitus (prévention d’escarre, mobilisation,
anticoagulation préventive)
8) dès que possible, réadaptation et stimulation par l'équipe (soignants,
ergothérapeute, kinésithérapeute)
9) rééducation de l’équilibre et de la marche (travail du champ visuel, repérage des
lieux et perception du mouvement; stimulation des automatismes posturaux ;
apprentissage du relever du sol; réhabilitation à l'effort)
10) prise en charge psychologique de l'état de crise (hospitalisation longue, échec du
retour à domicile, conséquences psychologiques de la chute)
11) évaluation sociale de l'avenir à moyen et long terme (2ème étage sans ascenseur,
isolement ...)
PAS d’AVK
1
/
3
100%