U2 J. Kopferschmitt Marina Rinagel Cours du 11/04/13 de 14h à 15h

U2 1/10
U2 J. Kopferschmitt Marina Rinagel
Cours du 11/04/13 de 14h à 15h Justine Riss
DCEM2 Edma Roth
_________________________________________________________________________________
Agitation aigue
I. GENERALITES
Il s’agit d’une situation fréquente devant laquelle on peut se retrouver désemparé. C’est pourquoi il
faut avoir une démarche systématisée.
« L’urgence en Psychiatrie est une demande dont la réponse ne peut être différée : il y a urgence à
partir du moment où quelqu’un se pose la question, qu’il s’agisse du patient, de l’entourage ou du
médecin. Elle nécessite une réponse rapide et adéquate de l’équipe soignante afin d’atténuer le
caractère aigu de la souffrance psychique ».
Quelques règles essentielles pour la prise en charge : pas seul, pas n’importe où, pas n’importe quoi,
pas n’importe quand, pas n’importe comment.
Les deux principaux pièges de l’urgence psychiatrique sont:
- De penser qu’il faut nécessairement traiter en urgence le trouble psychique en cours. L’essentiel est
plutôt de prescrire un médicament pour calmer l’angoisse et l’agitation.
- De ne pas penser à une étiologie organique, surtout curable.
La préoccupation thérapeutique vise à :
- faire céder l'agitation le plus rapidement possible,
- rechercher une étiologie organique sous-jacente,
- adapter le plus vite possible la conduite thérapeutique selon l'étiologie.
Définition de l'agitation aiguë:
Perturbation du comportement moteur, psychique et relationnel. Elle suscite une réaction d’intolérance
de l’entourage et du milieu.
Les composantes des états d’agitation sont:
- des aspects moteurs: fébrilité, turbulence, fureur
- des aspects psychiques: excitation idéique, logorrhée, désinhibition verbale, insultes
- des aspects relationnels: agressivité (auto- et/ou hétéro)
Épidémiologie:
La prévalence avoisine 1% des passages en urgence.
Les étiologies, parfois intriquées, sont psychiatriques (62%), organiques (25%), toxiques (25%).
Il existe une prépondérance:
- de l’intoxication éthylique chez les 13-19 ans,
- des causes psychiatriques de 20 à 54 ans,
- et au-delà les causes multifactorielles dominent avec une émergence des pathologies organiques.

U2 2/10
II. LES FORMES CLINIQUES
Chez l'adulte:
formes d'agitation incontrôlable :
- avec violence : entretien et examen somatique impossibles,
- avec signes de passage à l'acte violent imminent : prise en charge urgente
nécessaire, recherche d’antécédents.
formes d'agitation contrôlable : entretien et examen somatique possibles +++
Chez le grand enfant, l'adolescent:
une crise familiale ou sociale (pathologie réactionnelle)
adolescent rarement demandeur
Chez la personne âgée:
- Agressives ou non, d'expression verbale et/ou physique
A. Étiologies non psychiatriques
Règle: devant tout tableau psychiatrique, éliminer une cause organique car celle-ci est le plus souvent
curable.
1) Alcool et alcoolisme:
- ivresse aiguë et fureur alcoolique (état confuso-onirique)
- sevrage alcoolique (delirium tremens)
- encéphalopathies carentielles (B1) ou métaboliques
- complications (hématome, méningite)
2) Autres toxiques:
Intoxications:
-contexte:
Tentative de suicide
Surdosage +++ et interférences médicamenteuses
Toxicomanie
- étiologies: CO, atropiniques, cannabis, amphétamines. Nombreux médicaments
(corticoïdes, BZD, IRS,...)
Sevrage médicaments et drogues
3) Causes métaboliques:
Glycémie: hypoglycémie, acido-cétose hyperglycémique
Électrolytes: déshydratation, hypercalcémie
Insuffisance respiratoire, hépatique
4) Causes neurologiques:
Syndrome méningé +++ (hémorragies, méningites et surtout méningo-encéphalites)
Hématomes cérébraux: sous-dural notamment
Traumatismes crâniens
Épilepsie convulsivante ou non
Tumeur, HIC
AVC

U2 3/10
5) Fièvre
6) Causes générales: rétention aiguë d’urines, fécalome, douleurs,...
B. Étiologies psychiatriques
1) L’accès maniaque: agitation intense, euphorie mais aussi labilité de l’humeur, désinhibition
comportementale et verbale, idées de grandeur, logorrhée, familiarité. Peut aller jusqu’à la fureur
maniaque.
Mélancolie si état mixte: risque suicidaire.
2) La bouffée délirante aiguë: sujet jeune sans antécédent psychiatrique, plus souvent chez la
femme et souvent avec présence d’un facteur déclenchant (décès, etc), délire polymorphe,
hallucinations, labilité de l’humeur, instabilité comportementale. C’est un état psychotique aigu.
3) La schizophrénie: syndrome dissociatif, tableau délirant et déficitaire. Le contact est froid,
bizarre, des conduites imprévisibles existent. C’est une psychose chronique.
4) La catatonie: c’est un tableau psychomoteur caractérisé par un négativisme : le sujet ne
parle plus, ne mange plus, ne se lève plus. Le test au stilnox peut être réalisé : il lève la catatonie et
des éléments d’agitation peuvent de ce fait apparaitre.
5) Les délires chroniques paranoïaques: idées délirantes persistantes et systématisées. Un
persécuteur désigné doit être recherché.
6) Les personnalités antisociales (psychopathiques) et états limites: intolérance à l’attente et à
la frustration, imprévisibilité, impulsivité, agressivité. Ces individus n’arrivent pas à reporter à plus tard
une demande : tout doit être immédiat.
7) L’attaque de panique: crise d’angoisse brutale accompagnée de signe somatiques subjectifs
(tremblements, palpitations, sueurs, etc). Possibilité de suicide afin de mettre un terme à tout cela.
8) La crise de nerf ou agitation hystérique: états d’agitation ou de colère démonstratifs. Il faut
pour ces individus qu’il y ait du spectacle.
Aussi dans le trouble de personnalité psychopathique: colère ou désespoir réactionnels: impulsivité,
difficultés d’élaboration.
C. Les causes psychiatriques en fonction de l'âge
1) Chez l'adulte:
- Bouffée délirante aiguë
- Schizophrénie en phase processuelle
- Accès maniaque
- Mélancolie agitée
- Délires chroniques paranoïaques
- Agitation caractérielle
- Attaque de panique
- Crise « névrotique »
2) Chez le sujet âgé:
- Syndromes confusionnels

U2 4/10
- Penser au globe vésical et au fécalome
- États délirants
- Syndromes démentiels
- Toute situation anxiogène
3) Chez l'adolescent:
- Épisodes psychotiques aigus (= début d’entrée en schizophrénie)
- États maniaques
- Souvent associés à une prise de toxiques, notamment d’alcool
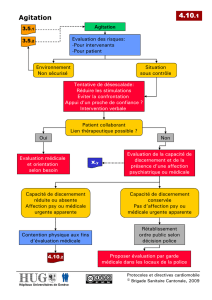
III. CONDUITE A TENIR
Il ne faut jamais céder à la peur.
- Limiter la dangerosité
- Tenter d’établir le contact avec le malade
- Effectuer une sédation si nécessaire pour pouvoir réaliser un examen somatique
- Déterminer l’étiologie de l’état d’agitation pour pouvoir mettre en place un traitement
Règles élémentaires
- En cas d’agitation incontrôlable, le recueil des informations ne pourra débuter qu’après contention et
sédation.
- Le recueil des paramètres vitaux est très important.
- Une glycémie capillaire et une saturation artérielle en oxygène (Sp02) sont systématiques, voire des
GDS.
- Les patients présentant une affection psychiatrique connue avec une anamnèse et un examen
clinique (intégrant la glycémie capillaire et la Sp02) normal et documenté (sur le dossier du patient) ne
nécessitent aucun autre examen paraclinique. Ces patients peuvent être confiés au psychiatre.
- Tout autre patient est suspect d’une pathologie organique ou toxique. Aucune stratégie de
prescription n’est validée à ce jour. L’âge, l’anamnèse, et la clinique orienteront les examens
complémentaires.
A. Conduite à tenir : approche relationnelle
- La prise en charge du patient agité est une urgence absolue.
- Prévenir l’escalade vers la violence et le passage à l’acte auto ou hétéro-agressif. Quelques
principes :
- attitudes calmes, se présenter, contact verbal instaurant un climat de confiance, voix calme et
posée, ton ferme, comportements empathiques …
- ni cris, ni propos menaçants
- ne pas rester seul avec le patient
- ne pas extérioriser sa peur ou son irritation
- environnement calme, limiter les va et vient dans la chambre
- faire sortir les proches
- toujours expliquer au patient ce que l’on est en train de faire, sinon cela sera vécu comme
une agression
- L’approche relationnelle est constante tout au long de la prise en charge du patient.
- Elle implique une équipe pluridisciplinaire qui nécessite une formation sur le terrain conformément à
la circulaire du 15.12.2000 relative à la prévention et à l’encadrement des situations de violence.

U2 5/10
1) Quelques conseils :
- Si on ne se sent pas en sécurité, il faut partir et se faire remplacer par quelqu’un ayant un
comportement calme.
- Ne jamais examiner un patient menaçant seul, sans aide adéquate à proximité.
- Ne jamais approcher le patient trop rapidement, le toucher, l’enfermer.
- Il faut rester à distance respectueuse (1.50 à 2m environ), de face, bras pendants, mains sur le côté,
observer ses mains, son comportement, laisser la porte de la salle d’examen ouverte, avec libre
accès.
- Ne pas chercher à l’impressionner, à entamer un débat logique avec lui, rester calme, ne jamais
laisser transparaitre son angoisse, son anxiété. Dans un premier temps, engager le dialogue avec lui,
en faisant apparaitre que votre but est de l’aider, d’assurer son bien-être. Ne pas hésiter à s’assoir.
- Ne jamais le laisser seul, sans surveillance.
- Essayer d’avoir accès à ses antécédents médicaux (passé psychiatrique, états d’agitation antérieurs,
diabète (hypoglycémie), pathologie hépatique, etc.).
- Prendre toute menace au sérieux: ne pas ordonner au malade de se calmer, ne pas le menacer
d’appeler les vigiles, ne pas sous-estimer le danger ou nier le risque, et ne pas attendre trop
longtemps.
- l’agitation, l’anxiété, le délire, les hallucinations, la prise de toxique sont des facteurs de risque de
passage à l’acte auto et/ou hétéro-agressifs.
- Se demander s’il a une arme. S’il en a une, ne pas essayer de le désarmer. Commencer par lui
demander de la donner, en lui précisant qu’il est dans un lieu où il ne risque rien. On peut aussi lui
demander de placer l’arme sur le sol. Ne l’enlever que quand vous contrôlerez la situation.
2) Assurer la sécurité des personnes:
Le directeur assure la police générale de l’établissement.
L’administration a obligation statuaire de protéger ses agents.
Assurer la sécurité à l’accueil des urgences nécessite d’y être préparé par diverses mesures :
personnel soignant, en nombre suffisant, formé et préparé
protocoles
locaux conçus en collaboration avec les équipes soignantes
équipes de prévention et de sécurité
bips, alarmes, portes automatiques, caméras (uniquement à l’entrée)
politique de prévention des risques
B. Conduite à tenir : la contention
Ce n’est pas quelque chose d’anodin qui peut être vécu de façon très violente. Cet acte se fait sur
prescription médicale : c’est un acte médical. S’il y a un problème, que le patient n’est pas surveillé,
qu’il y a une inhalation et qu’il décède, ce sera donc de notre responsabilité.
Si l’établissement du dialogue échoue, décider rapidement de la prise en charge adéquate.
La contention physique est une mesure d’exception, temporaire. Elle doit toujours être associée à une
sédation médicamenteuse.
C’est un soin relevant de la prescription médicale immédiate ou différée et qui répond aux exigences
de traçabilité.
1) Description pratique de la contention :
Le patient agité est saisi par quatre soignants (un par membre empaumant chacun le bras et
l’avant bras ou le mollet et la cuisse), sur ordre du cinquième soignant (le coordonateur) qui
saisit la tête dès que possible, la maintenant sur le côté, ce qui évite les morsures et que le
regard du patient croise celui des soignants qui l’attachent. Le patient est couché sur le dos,
 6
6
 7
7
 8
8
 9
9
 10
10
1
/
10
100%