Etude de la séroprévalence de la Tularémie, l`Anaplasmose

Etude de la séroprévalence de la Tularémie, l’Anaplasmose et la maladie de Lyme chez
les vétérinaires, éleveurs, chasseurs et gardes-chasses en Belgique
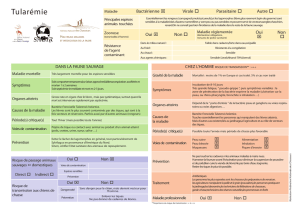
Focus sur la tularémie
Dr Victor Luyasu
Le pôle Epidémiologie et Biostatistique (EPID) de l’Institut de Recherche Expérimentale et
Clinique (IREC) de l’UCL fait appel aux volontaires vétérinaires pour participer à une étude
nationale portant sur trois maladies humaines: la tularémie, la maladie de Lyme,
l’anaplasmose
Cette étude repose sur un partenariat entre l’UCL, l’ULg, l’UG, le CERVA, l’Hôpital
Militaire et l’Arsia.
Les vétérinaires, les éleveurs, les chasseurs et les gardes-chasses sont en première ligne pour les maladies
vectorielles en général. Une étude autrichienne basée sur une cohorte de 149 chasseurs (
Deutz, 2003
) a rapporté
une prévalence de 3% pour la tularémie et de 42% pour la borreliose de Lyme. Une autre étude, allemande,
montre que la séroprévalence de la tularémie est plus élevée chez les chasseurs que dans la population générale
(
Jenzora, 2008
). De plus, les données de sérosurveillance dans la ville de Leutkirch en Allemagne ont montré que le
nombre de cas de tularémie a été multiplié par 10 entre 2004 et 2009 (
Splettstoesser, 2009
). En Turquie, dans la
région d’Anatolie une séropositivité de 2.1% a été trouvée par technique Elisa sur les sérums de 240 volontaires.
En ce qui concerne la Belgique, il serait utile d’actualiser les données de séroprévalence de la tularémie en se
basant sur la population des vétérinaires et celle d’éleveurs.
La tularémie est une infection survenant chez les animaux sauvages, en particulier les rongeurs. Elle peut se
transmettre accidentellement à l’homme.
Dénommé d’après le nom du chercheur qui l’a découvert, Sir Edward Francis, et du lieu de sa première
description, le comté de Tulare en Californie, ce germe, un petit bacille gram négatif, comprend 3 sous-espèces
principales. La sous-espèce tularensis aussi appelée neartica, biovar type A, est la plus virulente, elle sévit en
Amérique du Nord et accessoirement en Europe. La sous-espèce palaearctica, moins virulente, aussi appelée
holoartica biovar type B, se rencontre en Europe, en Asie et rarement en Amérique du Nord (
Akimana, 2011
).
La sous-espèce novicida a été isolée dans les républiques d’Asie centrale anciennement dépendantes de l’Union
Soviétique (
J. Ellis, 2002
). Le germe est très résistant et il peut, dans la nature, persister pendant des mois dans la
boue, l’eau et les carcasses d’animaux en décomposition.
Epidémiologie
Dans le sud-est des Etats-Unis, on décrit 2 pics de tularémie : un premier pic en été résultant des morsures de
tiques et un deuxième pic à l’automne correspondant à la saison de chasse, l’origine de la contamination étant ici
l’équarrissage des lapins. Le nombre de cas est en augmentation aux Etats-Unis comme en Europe.
Les pays scandinaves constituent un foyer d’endémicité tularémique. La Norvège a enregistré dans le centre du
pays 4 cas de tularémie en 2009, 8 en 2010 et 39 au mois de mars 2011 (
Larssen, 2011
). En France, il a été
rapporté, en 2007/2008, 144 cas d’infections humaines et 117 cas d’infections chez le lièvre, ce qui
représenterait 100% d’augmentation par rapport aux années antérieures (
Mailles, 2011
). En Belgique, un cas
clinique humain a été décrit en 1950 (
Lakaye, 1950
) ; 2 cas humains avec une symptomatologie typique de
tularémie ont été confirmés sérologiquement en 2003 par le laboratoire de référence CERVA mais non publiés.
Un regain d’intérêt pour la rularémie semble s’être manifesté à l’occasion de l’isolement en 2003 de F.
tularensis sur un lièvre trouvé mort dans le sud du pays. La faune sauvage belge ne serait pas indemne de la
maladie.
Réservoirs
Dans les pays les plus endémiques, les animaux hôtes de F. tularensis sont très variés.
Les rongeurs tels que les lièvres sauvages, les écureuils, les rats musqués, les lemmings représentent des
animaux réceptifs à la maladie. Ces micromammifères contractent la maladie, développent une forme
septicémique et meurent après 1 à 2 semaines. Ils représentent la principale source d’infection des arthropodes,
des autres animaux, de l’environnement et de l’homme.

Un groupe intermédiaire est constitué d’animaux qui sont sensibles à la maladie mais n’en meurent pas. Ce sont
des ovins, des bovins, des chiens, certains rongeurs et même des oiseaux.
Un dernier groupe comprend des animaux résistants à l’infection ou ne feront occasionnellement la maladie
qu’après une dose de charge importante : sanglier, renard, chat, mustélidés, faisans. Ils consomment des
charognes, sont fréquemment porteurs de la bactérie, mais n’en meurent pas. Ce sont des vecteurs passifs de la
bactérie.
Réservoirs et vecteurs
Les tiques sont à la fois réservoirs et vecteurs.
Réservoirs parce qu’elles hébergent dans leur estomac des germes acquis par voie transovarienne, entretenant le
germe de façon pérenne.
Vecteurs parce qu’elles sont capables de contaminer par morsure un animal ou un homme.
Transmission
L’homme s’infecte par contact direct avec la peau en manipulant des produits provenant d’un animal infecté: le
sang, les déjections, les organes. Il peut s’infecter par ingestion d’eau ou de nourriture contaminée ou par
inhalation d’aérosol infectant, par piqûres d’insectes ou de taons ou par morsure de tiques. Rappelons à cet égard
l’infection survenue en mars 2011 en Norvège à 34 personnes qui avaient consommé de l’eau de puits
contaminée par des carcasses de lemmings.
Les tiques et les lièvres sauvages sont la source de la plupart des infections observées dans les zones endémiques
du sud-est des Etats-Unis (
Salinas, 2010).
Cependant l’origine de la contamination peut passer inaperçue au point
que jusqu’à 40% des personnes infectées n’ont pas d’antécédent reconnu de contact avec un animal infecté. Les
personnes les plus exposées sont les chasseurs, les équarrisseurs, les taxidermistes, les employés des laboratoires,
les trappeurs, les garde-chasses, les vétérinaires. Les voyageurs ne sont pas à l’abri des risques de tularémie
lorsqu’ils visitent des pays endémiques. De rares cas sont rapportés dans la littérature (
Schubert, 2011
). Signalons
que F. tularensis est considéré comme une arme bactériologique puisqu’il suffit de quelques germes, de 10 à 25
par voie sous-cutanée ou par aérosol, pour déclencher rapidement une infection.
Manifestations cliniques
La durée de l’incubation est de 3 à 6 jours (
Nigrovic et Wingerter, 2008
). Le début de l’infection est souvent marqué
par l’apparition brusque d’une fièvre et de frissons, de céphalées, de myalgies et d’arthralgies diffuses.
Surviennent ensuite, en fonction de la porte d’entrée, soit une lésion ulcéreuse soit d’autres manifestations
cliniques spécifiques de l’organe atteint.
Contamination
- par la peau : la forme ulcéro-ganglionnaire est la plus fréquente des lésions. Il s’agit d’une large
papule qui se transforme en ulcère, celle-ci s’accompagne d’adénopathies locorégionales (
Edouard, 2011
). Les
ulcères des membres supérieurs sont souvent attribuées à un contact avec un animal malade tandis que les
ulcères des membres inférieurs sont le reflet d’une piqûre par des arthropodes.
- par la conjonctive : l’inoculation conjonctivale peut entraîner une infection oculaire avec adénopathie
satellite pré-auriculaire.
- par voie orale : la tularémie oropharyngée puis gastro-intestinale, est consécutive à l’ingestion de
viande contaminée insuffisamment cuite (
Djordjevic, 2011).
Il s’agit d’une pharyngite et d’une stomatite avec
atteinte des ganglions régionaux. Les formes suivantes sont rarement décrites en Europe :
- une forme fébrile pure ou typhoïde, caractérisée par des douleurs abdominales avec nausées,
vomissements et diarrhées
- une bactériémie avec syndrome inflammatoire aigu avec céphalées intenses, fièvre
intermittente, frissons. Le germe est alors isolé du sang par hémoculture (
Haristoy, 2003
).
- par voie respiratoire : celle-ci entraîne une infection pulmonaire avec fièvre, toux non productive,
dyspnée, douleur thoracique et pneumonie.
La transmission par morsures de tiques est rare en Europe. Lorsqu’elle survient, elle peut donner lieu à des
manifestations non spécifiques qui ont une ressemblance avec d’autres maladies transmises par les tiques,
notamment la maladie de Lyme et l’Anaplasmose. Un diagnostic différentiel sera établi avec une tularémie
glandulaire (
Moniusko, 2011; Bitam et Raoult, 2009; Socolovschi, 2009
).

L’Anaplasmose
Parallèlement, une séroprévalence de l’anaplasmose sera évaluée sur les mêmes populations. Les manifestations
de cette maladie sont déjà connues en Belgique grâce aux activités et aux publications du centre de référence
(Paul Heyman, Hôpital Militaire).
L’anaplasmose a une évolution plus rapide. Après une morsure de tique infectée, survient dès la 24
e
heure un
cortège de manifestations telles que fièvre, douleurs musculaires et articulaires, toux et une atteinte de l’état
général.
La maladie de Lyme
Rappelons brièvement que la maladie de Lyme se caractérise par un début silencieux, dans la majorité des cas,
sous forme d’érythème migrant. L’évolution est favorable après un traitement bien conduit. La prise en charge
des complications graves se fait souvent en milieu hospitalier. L’objectif dans l’étude est de mettre à jour nos
données chez des populations qui, par leurs activités ou leur profession, se trouvent exposées aux morsures de
tiques.
1
/
3
100%