Que savoir sur la chirurgie de L`ESTOMAC

1
Que savoir sur la chirurgie de
L’ESTOMAC - GASTRECTOMIE PARTIELLE -
A LA CLINIQUE SAINT-PIERRE ?
VOUS ALLEZ ETRE OPERE(E) A LA CLINIQUE SAINT-PIERRE D’UNE CHIRURGIE
DE L’ESTOMAC – Intervention appelée « GASTRECTOMIE PARTIELLE »,
PAR L’EQUIPE CHIRURGICALE DES DOCTEURS BARDOU, BEN BRAHEM ET VIX.
CE FORMULAIRE A POUR BUT DE VOUS EXPLIQUER CE QUE SONT :
L’anatomie de l’estomac,
La chirurgie de l’estomac à type de gastrectomie partielle,
Les risques et les complications de cette chirurgie,
Le déroulement de votre intervention à la Clinique St Pierre,
Les conseils postopératoires.

2
I –
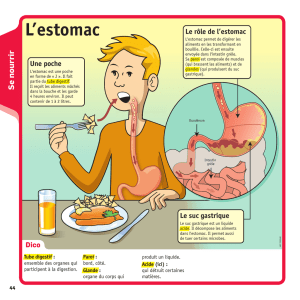
Qu’est-ce que l’ESTOMAC ?
L’estomac est la portion du tube digestif qui relie l’œsophage au duodénum :
• La totalité de l’estomac est située dans l’abdomen.
• La partie supérieure de l’estomac est raccordée à l’œsophage, par une
zone de transition qui s’appelle le cardia (valve anti reflux).
• La partie inférieure de l’estomac, est raccordée au duodénum par le
pylore. L’estomac est entouré d’un tissu cellulo graisseux, contenant des
ganglions et des vaisseaux lymphatiques.
• D’autre part, l’estomac est vascularisé par différentes artères et veines.
La fonction essentielle de l’estomac est un rôle de recueil des aliments, ce qui
permet l’acheminement des aliments digérés par les sucs gastriques, au
niveau de l’intestin grêle, permettant ainsi leur absorption.
Les pathologies de l’estomac les plus fréquentes, nécessitant une intervention
à type de gastrectomie partielle, sont :
• Les cancers de l’estomac distaux,
• Les tumeurs endocrines ou tumeurs stromales appelées GIST.
• La chirurgie de l’ulcère gastrique, exceptionnelle à froid, pratiquée en
urgence, en cas d’ulcère hémorragique ou perforé que l’on ne peut pas
suturer.

3
II – Qu’est-ce qu’une GASTRECTOMIE PARTIELLE ?
L’intervention de gastrectomie partielle est l’ablation distale de l’estomac :
- L’ouverture abdominale s’effectue par laparotomie.
- La section distale gastrique porte toujours sur le duodénum après
le pylore.
- La section proximale a un niveau variable laissant en place un
moignon gastrique + ou – important.
- Cette intervention est associée à l’ablation complète du tissus
cellulo graisseux contenant les lymphatiques.

4
- Après avoir retiré cette partie distale de l’estomac, le
rétablissement de continuité du tube digestif s’effectue entre
l’estomac résiduel et l’intestin grêle : il s’agit de la technique de
Finsterer.
- La couture, entre le moignon gastrique et l’intestin grêle, est
effectuée à l’aide de pince mécanique, renforcée au besoin de
points de suture.
- Une analyse au microscope (ou histologie) s’effectuera
secondairement sur la pièce opératoire, tant au niveau du tube
digestif que des ganglions, ceci permettant ensuite de classer en
stade de la tumeur, dans le but de déterminer le traitement dans
un deuxième temps.

5
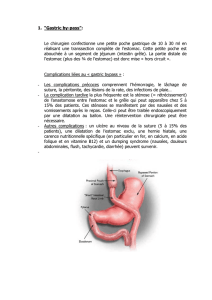
III– Les risques possibles de la GASTRECTOMIE PARTIELLE ?
A- Certaines complications peuvent subvenir après l’intervention :
- Le risque majeur de la gastrectomie partielle est la fistule du moignon
duodénal.
En effet, la fermeture proximale du duodénum peut fistuliser (suture non
étanche) et nécessiter une reprise chirurgicale, en cas de signe de gravité.
Il est généralement mis en place en regard de la couture duodénale un
drainage, pour libérer et évacuer les collections en cas de fuite, ceci
évitant une ré intervention.
- Le 2
ème
risque est la fistule anastomotique, autrement dit la fuite de
liquide digestif, passant au travers de la couture, entre l’estomac et
l’intestin grêle (suture non étanche). Cette fistule peut entraîner des
abcès à l’intérieur de l’abdomen, qui pourront être traités par
antibiotique voire par ponction ou drainage.
En cas de critère de gravité, il peut être nécessaire d’effectuer une reprise
chirurgicale avec confection de stomie.
Le risque de fistule anastomotique représente 2 à 4 % des gastrectomies
partielles et persiste les 8 premiers jours postopératoires.
- La chirurgie de gastrectomie partielle est une chirurgie potentiellement
contaminante, en raison des bactéries contenues dans l’intestin grêle et
l’estomac restant.
Cette chirurgie expose donc à un risque :
• d’abcès de paroi (abcès de cicatrice) pouvant nécessiter des soins
locaux par une infirmière, voire un drainage (évacuation au travers
de la peau).
• d’abcès intra abdominal (abcès à l’intérieur de l’abdomen).
- Les autres complications de la gastrectomie partielle sont inhérentes à
tout acte de chirurgie lourde (hémorragie, infection pulmonaire et
urinaire, embolie ou phlébite).
- Des vomissements spontanés, même en présence d’une sonde gastrique
qui a pour but de vider le contenu gastrique, peuvent entrainer une
grave souffrance pulmonaire appelé SDRA. Le mécanisme de lésion des
poumons par régurgitation de liquide gastrique est connu sous le nom de
syndrome de MEDELSON .
- L’exérèse de l’estomac peut dévasculariser partiellement d’autres organes
comme par exemple le colon transverse et nécessiter son ablation en cas
d’ischémie secondaire.
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
1
/
12
100%