UE8 – De l`agent infectieux à l`hôte Dr Roquebert Les virus des

UE8 – De l’agent infectieux à l’hôte
Dr Roquebert
Date : 20/04/16 Plage horaire : 8h30-10h30
Promo : DFGSM 2 – 2015/2016 Enseignant : Dr. Roquebert
Ronéistes :
FENG Laurent
GOKALSING Virgile
Les virus des hépatites
I/ Introduction
II/ Virus de l’hépatite B (VHB)
1- Introduction et taxonomie
2- Structure et génome du virus
A. Gènes du virus
B. Enveloppe
C. Capside
3- Modes de transmissions
4- Epidémiologie
5- Diagnostic de l’infection VHB
A. Diagnostic direct
B. Diagnostic indirect
C. Algorithme diagnostic
6- Evaluation de l’atteinte hépatique et
traitement
A. Clinique
B. Suivi des patients et traitement
III/ Virus de l’hépatite D (VHD)
IV/ Virus de l’hépatite C (VHC)
1- Introduction et taxonomie
2- Structure et génome virus
3- Epidémiologie
A. Santé Publique
4- Modes de contaminations
5- Evolution VHC
6- Diagnostics
A. Marqueurs
B. Algorithme diagnostic
7- Suivi d’hépatite
A. Aigue
B. Chronique
C. Fibroscan et Fibrotest
8- Traitement
A. Antiviraux
B. Cibles
C. Indications

I/ Introduction
Les hépatites virales représentent un véritable problème de santé publique aussi bien en France que dans le
reste du monde. Ce sont des inflammations du foie liées à la réponse immunitaire avec un aspect de nécrose
hépatocytaire.
Le tableau clinique est variable. L’inflammation est d’abord aiguë et peut devenir chronique et se
compliquer en cirrhose ou en carcinome hépatocellulaire (CHC)
Une équipe de Toulouse a montré
qu’il pouvait y avoir passage à la
chronicité pour l’hépatite E chez
les immunodéprimés. Du coup le
moins sur cette diapo est plutôt à
tempérer.
II/ Virus de l’hépatite B (VHB)
1- Introduction et taxonomie :
Famille : Hepadnaviræ (hepa = foie ; dna = ADN), seul représentant humain de cette famille
C’est un virus plutôt résistant malgré son enveloppe (les virus enveloppés sont en général plus fragiles que
les virus nus) : • 7 jours dans l’environnement
• 5 min à 100°C, 10 heures à 60°C
• Résiste à la congélation
Il y aurait 360 millions de sujets porteurs chroniques dans le monde, ce qui représente un vrai problème de
santé publique.
Le virus est capable d’infections persistantes, et peut se réactiver en cas d’immunodépression sévère.
2- Structure et génome du virus :
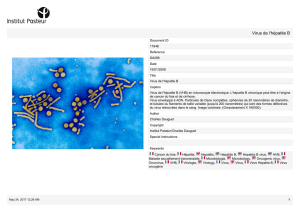
On a ici, le virion infectieux, aussi appelé particule de Dane, avec sa membrane couverte d’antigènes HBs.
A l’intérieur, on retrouve la capside qui protège un génome partiellement double brin.
Dans le sang d’un patient infecté par le VHB, on retrouve d’autres particules qui sont des tubules ou des
sphérules qui ne sont pas infectieux, puisqu’ils ne contiennent pas d’ADN. Ils sont dus à un excès de
production d’antigène HBs par la polymérase qui est 1000 à 10 000 fois plus abondante que ce qui est
nécessaire à la formation du virion infectieux.

A- Gènes du virus :
VHB est un virus à ADN circulaire partiellement double brin (un des
brins est plus long) de 3.2 kb
On a quatre origines de lecture chevauchantes pour les gènes de la
protéine S (enveloppe), de la protéine C (capside), de la polymérase
et de la protéine HBX (gène transactivateur permettant d’augmenter
la réplication).
Il y a également 4 promoteurs et 2 enhancers (pas à apprendre)
B- Enveloppe :
L’enveloppe possède de nombreuses protéines de surface, avec principalement l’antigène HBs. On retrouve
plusieurs « aspects » de cet antigène HBs :
-sAgHBs : c’est-à-dire l’Ag seul
-MAgHBs : Pour Minor Antigen HBs qui correspond à l’antigène avec sa région préS2
-LAgHBs : pour Large Antigen HBs qui correspond à l’antigène avec ses régions préS1 et préS2.
Les antigènes HBs étant les plus à l’extérieur
de la particule virale, ce seront eux qui seront
détectés en premier par le système
immunitaire. Les premiers anticorps
synthétisés seront donc des anti-HBs. Ces
anticorps seuls sont marqueurs de la
vaccination.
Le déterminant « a » induit la synthèse
d’anticorps anti-HBs neutralisants
(protecteurs)
C- Capside :
La capside a pour fonction de protéger le génome du virus. Cette capside est en fait l’antigène HBc qui n’est
pas retrouvé dans le sérum du patient (≠ AgHBs). Cependant le système immunitaire arrive à le détecter ce
qui entraînera la synthèse d’anticorps anti-HBc.
Lors de la transcription de la protéine C (AgHBc), il y
a création d’une protéine « intermédiaire », la protéine
préC, avec une région core et une région précore.
Le clivage de cette région précore aboutit à la création
de la protéine C.
Un clivage différentiel gardant une partie de la région
précore formera un autre antigène : HBe. Cet antigène
est retrouvé en grande quantité dans le sérum de
patient atteint d’hépatite B chronique et est donc un
bon marqueur de cette pathologie.
L’AgHBe est un marqueur de la réplication du virus sauvage.
Une séroconversion Ac anti-HBe, c’est-à-dire le passage d’un profil AgHBe+/AcHBe- à un profil AgHB-
/AcHBe+, est au contraire marqueur d’une réponse immunitaire adaptée et d’une limitation voire de l’arrêt
de la réplication virale.

Des mutations dans la région pré-C du génome viral, entraînent une diminution voire une absence de
synthèse de l’antigène HBe. Donc on ne pourra pas savoir si le virus est infectieux avec le couple AgHBe
/AcHBe. A la place on peut rechercher l’ADN viral qui est aussi intéressant.
-Fréquent dans les populations du pourtour du bassin méditerranéen (80 à 90% des hépatites B chroniques
sans Ag Hbe), en Asie (30 à 50 %)…. Ne pas retenir les chiffres.
3- Modes de transmission :
-Parentérale (transfusion)
-Percutanée (toxicomane)
-Sexuelle (multiples partenaires ++)
-Materno-fœtale (principalement périnatale)
-Intrafamiliales (contact étroit, salive, relativement stable dans l’environnement)
4- Épidémiologie :
Le virus se retrouve en grande quantité dans le sang (107 à 1010 particules virales/mL) ce qui en fait un
pathogène extrêmement contagieux. En termes de risque en cas d’AES sans traitement ou vaccination, on a
VHB>VHC>VIH. On en retrouve également dans les sécrétions génitales et les autres liquides biologiques
(salive, urine, sueur, larmes) mais en quantité bien moins importantes.
Au niveau épidémiologique, on distingue 3 zones d’endémies différentes en fonction de la prévalence de
personnes infectées par ce virus :
-Zone de forte endémie avec une transmission principalement périnatale et intrafamiliale. La transmission se
fait donc très jeune. Or le risque de chronicité est bien plus important si l’infection à lieu tôt dans la vie
Risque majeur de chronicité !!
-Zone de moyenne endémie avec une transmission souvent périnatale ou horizontale (sanguine ou sexuelle)
-Zone de faible endémie (France : prévalence de 0.68%) avec une transmission horizontale ou verticale des
NN de mère AgHBs+ non vaccinée (note ronéiste : Ce sont les mots de la prof, je ne vois pas vraiment la
différence avec périnatale mais bon…)
Question étudiant 2016 : Pourquoi le
Canada et l’Alaska sont aussi
touchés ? Alors au départ il y eu des
cas d’origine iatrogène qui ont fait
qu’il y a eu une grosse transmission
d’hépatite B dans la population.
Ensuite, transmission verticale due au
fait qu’à l’époque, avec un système de
santé médiocre, on ne se doutait pas
que la transmission périnatale était
aussi importante et les mesures de
prévention n’étaient pas encore en
place. Mais depuis c’est en train de
fortement diminuer, surtout au
Canada. C’est aussi la cause de cette
épidémie en Chine.
Comme dit plus tôt, l’évolution est différente selon l’âge de contamination. Dans les pays à faible endémie,
on a un contamination horizontale majoritaire à l’âge adulte. Dans ces pays, on constate une évolution vers
la chronicité dans 5 à 10% des cas.
Dans les pays de forte endémie, où on a une contamination périnatale ou dans l’enfance, on constate un
passage à la chronicité dans environ 80% des cas. Ce passage à la chronicité entretient l’infection dans ces
zones puisque ces personnes pourront eux même le transmettre à leur descendance plus tard.
Principalement
dans les pays en
développement

Une hépatite aigue fulminante est très rare,
mais très grave. Elle nécessite une prise en
charge immédiate et une greffe pour essayer de
sauver le patient.
La définition du passage à la chronicité est la
présence d’un antigène HBs pendant plus de 6
mois.
Le CHC est un des seuls cancers évitables par
un vaccin.
-Petite parenthèse sur la transmission verticale (pour plus de détails, voir le cours « Virus et Grossesse ») :
La transmission verticale du VHB se fait en grande majorité en périnatal, c’est-à-dire au moment de
l’accouchement. Cependant il est possible que la transmission se fasse en anténatal ou en postnatal par
allaitement.
Le taux de transmission varie avec le statut sérologique de la mère (sans prophylaxie) :
• AgHbs+, AgHbe+, ADN+ = 95 à 100%
• AgHbs+, Anticorps antiHbe+, ADN- = 10 à 20% (portage sain, sans charge virale)
Ce mécanisme de transmission est un vrai problème, car rappelons-le en cas d’infection jeune, le risque de
passage à la chronicité est plus important avec une moyenne de 80% (NN=90%, 4ans= 30%). La
sérovaccination néonatale est à réaliser le plus rapidement possible avec une sérologie de contrôle à 9 mois
ou 1 à 4 mois après 2eme injection vaccinale
5- Diagnostic de l’infection VHB :
Le diagnostic est confirmé par la biologie, il faudra donc faire attention quand vous rédigerez les bons de
commande d’analyses sérologiques.
Selon les situations, certains tests sont plus intéressants que d’autres. Par exemple en cas d’AES, il faut
connaître l’état de l’immunité de celui qui a été exposé (dosage AcHBs). Pour un patient présentant des
signes d’hépatite, on voudra savoir s’il est infecté par le virus (dosage AgHBs) … Cas important, chez une
femme enceinte on cherchera si elle possède de l’antigène HBs pour pouvoir protéger le bébé le cas échéant
(sérovaccination).
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
1
/
18
100%






![Nancy 03 et 04.02.2016- CP [Mode de compatibilité]](http://s1.studylibfr.com/store/data/003701389_1-1bc3110d9620496b0a54fe588c81ed95-300x300.png)

