Définition de la coxarthrose
La coxarthrose se définit comme l'atteinte cartilagineuse de l'articulation de la hanche.
Le cartilage, substance blanche, nacrée, parfaitement lisse, recouvre les extrémités
osseuses afin d'éviter une interposition directe entre les structures osseuses (bassin, tête
fémorale). De consistance molle à la palpation, cette structure s'avère très résistante
dans les conditions d'utilisation physiologique de l'articulation. La vascularisation du
cartilage et les possibilités de régénérescence sont mauvaises, expliquant que, dès lors
qu'une lésion est constituée, elle prendra un caractère définitif. Cette atteinte se traduit
macroscopiquement par un aspect irrégulier, abrasif. Cet aspect est à même de mettre
en péril la surface cartilagineuse qui lui correspond lorsque l'articulation est sollicitée,
en particulier par le poids du corps (atteinte en miroir).
Les stades lésionnels peuvent être observés depuis l'atteinte très superficielle
correspondant à une simple fissuration du cartilage jusqu'à atteinte cartilagineuse
majeure, aboutissant à une exposition, c'est-à-dire à la mise à nu du tissu osseux en
regard de cette lésion.
Le terme d'arthrose englobe toute atteinte cartilagineuse quelle qu'en soit l'étendue ou
la profondeur.
L'expression symptomatique des lésions les plus superficielles est le plus souvent
absente. En revanche, les atteintes cartilagineuses graves correspondant à de véritables
avulsions chondrales auront constamment une traduction clinique.
De diagnostic difficile, les atteintes superficielles qui ont une traduction fonctionnelle
peuvent relever du traitement médical. Par contre, le traitement chirurgical sera proposé
pour les atteintes arthrosiques sévères, irréversibles, engendrant un retentissement
important dans la vie du patient.

Vue endoscopique : cartilage sain

Vue endoscopique : cartilage pathologique
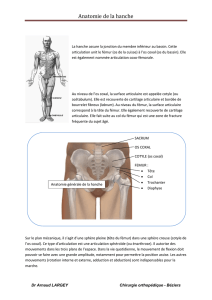
Anatomie de la hanche
Articulation proximale du membre inférieur, l'articulation de la hanche met en rapport les
structures osseuses du bassin (cotyle) et de la tête fémorale.
Articulation profonde, la hanche est protégée par une importante couverture musculaire. Cette
articulation est très stable (Cf schéma anatomique).
La hanche autorise des mouvements très amples de flexion-extension dans le plan sagittal,
d'abduction-adduction dans le plan frontal, de rotation interne, rotation-externe dans le plan axial
Étiologie de la coxarthrose

- Insuffisance de couverture du cotyle : dans ce cas, le cotyle qui transmet le poids
du corps sur la tête fémorale est de surface trop réduite. Il en résulte une augmentation
des contraintes en compression sur la surface d'appui cotyle-tête fémorale. Cette
situation associée à une surcharge pondérale sera à l'origine d'une destruction
prématurée du cartilage articulaire.
Les causes de l'apparition de lésions arthrosiques de la hanche sont multiples, parfois,
associées, expliquant la survenue de lésions dégénératives très invalidantes chez des
patients encore jeunes et actifs.
- Lésions arthrosiques post-traumatiques : ne représentent pas l'origine la plus
fréquente des lésions arthrosiques de la hanche. La fracture articulaire avec
déplacement du cotyle ou de la tête fémorale impliquera l'atteinte du cartilage articulaire
en regard du foyer de fracture. Le bouleversement chondral sera d'autant plus important
que la lésion fracturaire est constituée de fragments multiples et de petite taille. Une
intervention chirurgicale a pu être mise en œuvre pour repositionner de façon parfaite
les fragments lors du traumatisme initial. Les capacités médiocres de cicatrisation

aboutiront à un tissu cartilagineux irrégulier au relief abrasif, propre à blesser le
cartilage sain qui lui fait face, et à entretenir l'évolution dégénérative.
Dysplasie coxo fémorale
Coxa Valga : toute anomalie congénitale aboutissant à la modification des conditions
anatomiques normales est à même de générer l'apparition d'une coxarthrose par la
modification des contraintes mécaniques que l'articulation de la hanche ne peut tolérer.
L'angle entre la diaphyse et le col fémoral définit le positionnement de la tête vis-à-vis
du cotyle. Si cet angle et trop ouvert, la tête fémorale se positionne de façon excentrée
par rapport au centre du cotyle, aboutissant à une réduction des surfaces d'appui cotyle-
fémur, favorisant l'apparition de lésions dégénératives à ce niveau. (Cf schéma).
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
1
/
25
100%