L es X Journées européennes de la Société

La Lettre du Cardiologue - n° 328 - avril 2000
7
Les Xes Journées européennes de la Société
Française de Cardiologie ont eu lieu à Paris
en janvier 2000 et ont été l’occasion
de mises au point sur les thèmes les plus
récents de chaque discipline.
Ce compte rendu repose sur une nécessaire
sélection des séances et ne reflète pas
l’intégralité de cette intéressante réunion.
Première partie
RÉSULTATS DE L’ÉTUDE HOPE
(Heart Outcomes Prevention
Evaluation)
Il s’agit d’une étude majeure qui a des implications importantes
dans le traitement des maladies cardiovasculaires. Les résultats
sont parus en janvier 2000 à la fois dans le New England Jour-
nal of Medicine et le Lancet. Cette étude a sélectionné près de
9300 hommes et femmes ayant un risque cardiovasculaire élevé
et sans indication formelle pour un traitement inhibiteur de l’en-
zyme de conversion. Les patients avaient soit un antécédent de
coronaropathie, d’accident vasculaire cérébral ou d’artérite des
membres inférieurs, soit un diabète avec au moins un facteur de
risque (hypertension artérielle, hypercholestérolémie, cholesté-
rol HDL bas, tabagisme, micro-albuminurie). Ont été exclus les
patients ayant une insuffisance cardiaque, une dysfonction ven-
triculaire gauche avec fraction d’éjection ventriculaire gauche
inférieure à 40 %, un infarctus du myocarde ou un accident vas-
culaire cérébral dans les quatre semaines précédentes, une hyper-
tension artérielle non contrôlée, ou ceux qui prenaient déjà un
inhibiteur de l’enzyme de conversion.
Cette étude randomisée en double aveugle a testé le ramipril
10 mg par jour en une prise versus placebo avec un suivi moyen
de cinq ans. Le critère primaire était composite : survenue d’in-
farctus du myocarde, d’accident vasculaire cérébral, de mort
d’origine cardiovasculaire. Le risque relatif pour le groupe rami-
pril a toujours été très inférieur à 1, que ce soit pour le critère pri-
maire (0,78), la survenue d’infarctus du myocarde (0,80), d’ac-
cident vasculaire cérébral (0,68) ou de mort cardiovasculaire
(0,74), avec un degré de significativité très élevé (p < 0,001 dans
tous les cas). En outre, ce traitement diminue le risque d’insuffi-
sance cardiaque, même s’il n’y a pas de dysfonction ventriculaire
gauche. Il est très efficace chez les diabétiques, diminuant non
seulement le risque cardiovasculaire mais également la progres-
sion de la néphropathie. Il diminue même l’incidence du diabète.
Cet effet protecteur très important sur le myocarde, les artères
et le rein n’est pas seulement lié à l’effet antihypertenseur (les
pressions artérielles systoliques et diastoliques ont diminué seu-
lement de 3 et 2 mmHg). Le bénéfice est constaté dès la pre-
mière année et se poursuit tout au long de l’étude, avec des
courbes qui continuent à diverger au bout de quatre ans. Il s’ob-
serve aussi bien chez l’homme que chez la femme, que l’âge soit
supérieur ou inférieur à 65 ans, qu’il y ait un antécédent d’hy-
pertension artérielle ou non, d’infarctus du myocarde ou non, de
micro-albuminurie ou non. L’effet est au moins du même ordre
de grandeur que celui constaté avec les bêtabloquants, l’aspirine
et les statines. De plus, l’effet bénéfique s’ajoute à celui de ces
médicaments. Ce médicament est bien supporté, puisque plus de
78 % des patients continuent à le prendre à la fin de l’étude.
Les mécanismes d’action possibles sont multiples. Le ramipril
s’oppose à l’effet vasoconstricteur de l’angiotensine II, à la pro-
lifération des cellules musculaires lisses vasculaires ; il prévient
la rupture de plaque, améliore la fonction endothéliale, diminue
l’hypertrophie ventriculaire gauche et augmente la fibrinolyse.
Par ailleurs, il pourrait améliorer la sensibilité à l’insuline.
Ainsi, cet inhibiteur de l’enzyme de conversion apparaît comme
un traitement de prévention secondaire très utile. Il s’adresse à
une large population de cardiaques et de diabétiques, sachant que
les diabétiques non coronariens et les coronariens non diabétiques
sont exposés au même taux de mortalité d’origine coronaire.
ADRÉNOMÉDULLINE ET INSUFFISANCE CARDIAQUE
L’adrénomédulline est une hormone circulante, qui a été isolée
pour la première fois à partir d’un phéochromocytome humain et
qui participe à la régulation dans le système cardiovasculaire.
C’est un peptide de 52 acides aminés qui a une homologie de
structure avec le cGRP (gene related peptide) et dont le second
messager est l’AMP cyclique. L’adrénomédulline entraîne phy-
siologiquement une vasodilatation artérielle et veineuse, à la fois
dans la circulation systémique et la circulation pulmonaire. Elle
a un effet natriurétique, diurétique et inotrope positif. Elle se
trouve dans la glande surrénale, mais aussi dans le cœur, les reins,
les poumons, l’axe hypothalamo-hypophysaire. Elle est sécrétée
par les cellules endothéliales et les cellules musculaires lisses vas-
culaires. Une partie de son action vasodilatatrice se fait par l’in-
INFORMATIONS
Xes Journées européennes
de la Société Française de Cardiologie

La Lettre du Cardiologue - n° 328 - avril 2000
8
termédiaire de l’oxyde nitrique (NO). Elle inhibe la sécrétion
d’aldostérone stimulée par l’angiotensine II, ainsi que la pro-
duction d’endothéline, et pourrait avoir une action antagoniste du
système adrénergique. Sa sécrétion est augmentée par le TNF
alpha.
L’adrénomédulline est augmentée dans différentes situations
pathologiques : l’hypertension artérielle compliquée, l’insuffi-
sance rénale (elle augmente progressivement avec l’aggravation
de l’insuffisance rénale), l’insuffisance cardiaque (la concentra-
tion du peptide est plus élevée dans les classes IV de la NYHA
que dans les classes II), l’infarctus du myocarde (elle augmente
dès les premiers jours, et d’autant plus qu’une insuffisance car-
diaque est associée).
M. Komajda (hôpital Pitié-Salpêtrière, Paris) a rapporté son expé-
rience concernant les taux plasmatiques de cette hormone dans
l’insuffisance cardiaque compliquant surtout des cardiopathies
dilatées. Dans une population de 117 patients en classe II à IV de
la NYHA, ayant une fraction d’éjection moyenne à 28 % et un
suivi moyen de 237 jours, les dosages suivants ont été effectués :
adrénomédulline, noradrénaline, peptide atrial natriurétique,
endothéline I. En analyse multivariée, les facteurs prédictifs de
mortalité sont l’endothéline I, la pression artérielle systolique,
l’adrénomédulline.
Ainsi, l’adrénomédulline a un rôle physiopathologique impor-
tant. Elle apparaît comme un bon marqueur pronostique et pour-
rait être un bon candidat pour une nouvelle approche thérapeu-
tique de l’insuffisance cardiaque.
HYPERALDOSTÉRONISME PRIMAIRE
L’hyperaldostéronisme primaire est caractérisé par une hyper-
tension artérielle, une hypokaliémie, une diminution de l’activité
rénine plasmatique et une augmentation de l’aldostérone plas-
matique. Il est la cause d’environ 1 % des hypertensions arté-
rielles et peut rester méconnu s’il n’est pas spécifiquement recher-
ché. Environ la moitié des hyperaldostéronismes primaires est
d’origine tumorale. L’autre moitié est représentée par l’hyper-
plasie bilatérale ou unilatérale des surrénales. Le retentissement
d’un hyperaldostéronisme est double : hypervolémie et hyper-
trophie concentrique du ventricule gauche.
Le diagnostic doit être évoqué en cas d’hypertension artérielle
résistant au traitement ou associée à une hypokaliémie spontanée
(non induite par un diurétique hypokaliémiant). Mais environ
20 % des adénomes sont normokaliémiques et de nouveaux cri-
tères d’hyperaldostéronisme primaire ont été définis :
–kaliémie inférieure à 3,9 mmoles/l,
–rapport aldostérone/rénine supérieur à 23 (si c’est le dosage de
rénine active) ou supérieur à 30 (si c’est le dosage d’activité rénine
plasmatique).
Afin de faire les dosages d’activité rénine plasmatique et d’aldo-
stérone dans des conditions interprétables, il est important d’in-
terrompre pendant deux semaines les médicaments qui inter-
fèrent avec le système rénine-angiotensine-aldostérone,
c’est-à-dire les diurétiques, les bêtabloquants, les inhibiteurs cal-
ciques, les inhibiteurs de
l’enzyme de conversion, les antago-
nistes des récepteurs à l’angiotensine II, et bien sûr la
spironolactone. Si cette dernière est donnée à doses élevées, il
faut compter trois à quatre semaines d’interruption. Si la dose
quotidienne est inférieure à 50 mg, il n’y a plus d’action sur l’ac-
tivité rénine plasmatique à huit jours.
Une fois le diagnostic biologique posé, il faut localiser l’adé-
nome. L’examen le plus employé est la tomodensitométrie des
surrénales. D’autres examens sont indiqués selon les cas : le pré-
lèvement séparé des veines surrénales et la scintigraphie surré-
nale à l’iode.
Le traitement médical s’applique à la gestion préopératoire des
patients atteints d’adénome, aux patients refusant la chirurgie,
aux cas d’hyperplasie des surrénales. La spironolactone bloque
la biosynthèse de la testostérone et des autres androgènes péri-
phériques.
En période préopératoire, on utilise la spironolactone à la dose
de 1 à 2 mg/kg et, si besoin, un inhibiteur calcique (qui diminue
l’aldostérone plasmatique). En cas d’hyperplasie bilatérale, la
spironolactone (25 à 75 mg par jour) et l’amiloride (10 à 20 mg
par jour) sont indiqués pour corriger l’hypokaliémie. Mais pour
contrôler la pression artérielle, une dose supérieure de spirono-
lactone est conseillée (jusqu’à 200 mg par jour), dose à laquelle
on peut ajouter un diurétique thiazidique ainsi qu’un inhibiteur
calcique.
L’ablation de l’adénome se fait par chirurgie laparoscopique :
le geste sur la surrénale droite est facile, celui sur la surrénale
gauche est plus difficile. Le résultat sur les chiffres de pression
artérielle est d’autant meilleur que le sujet est plus jeune, ce qui
souligne l’importance d’un diagnostic précoce. Un âge au-delà
de 55 ans est un élément défavorable, surtout en présence d’in-
suffisance rénale.
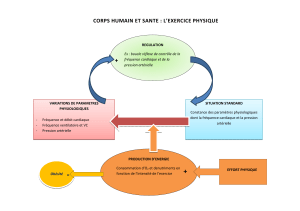
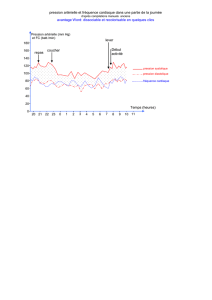
ENTRAÎNEMENT PHYSIQUE DANS L’INSUFFISANCE CAR-
DIAQUE
P. Sellier a rappelé les effets bénéfiques de l’entraînement phy-
sique en cas d’insuffisance cardiaque. Celui-ci agit sur :
–le cœur,
–le système nerveux autonome : augmentation de la stimulation
vagale, diminution de la stimulation sympathique,
–le muscle squelettique : modifications morphologiques, amé-
lioration du débit sanguin et de la capacité oxydative,
–les vaisseaux : amélioration de la fonction endothéliale,
–les poumons : amélioration de la ventilation.
Les principales contre-indications à l’entraînement physique sont
une insuffisance cardiaque non stabilisée, une classe IV de la
NYHA, un angor instable, une hypertension artérielle pulmonaire
supérieure à 60 mmHg, une thrombose intracardiaque, une myo-
cardite ou une péricardite.
M.C. Aumont, service de cardiologie, hôpital Bichat, Paris
INFORMATIONS

La Lettre du Cardiologue - n° 328 - avril 2000
9
SYMPOSIUM PARKE-DAVIS :
GENÈSE, DÉVELOPPEMENT ET TRAITEMENTS
DE LA PLAQUE INSTABLE
Diverses tentatives de stabilisation de la plaque sont possibles :
médicales (agents antilipidiques, antioxydants, bêtabloquants,
antithrombotiques, aspirine, IEC - M. Bertrand, Lille) et par
angioplastie coronaire (J.M. Lablanche,Paris). Malgré une pro-
portion élevée d’incidents dans les heures suivant l’angioplastie,
la plaque paraît stabilisée à 6 mois (détection d’un noyau lipi-
dique dans 14 % des cas à 6 mois, avec un aspect lisse de la plaque
à 6 mois).
Nouvelles perspectives
V. Fuster (New York) a ouvert de nouvelles perspectives dans la
compréhension de l’athérosclérose, impliquant un état d’hyper-
coagulabilité systémique, la C-réactive protéine (CRP) et les
HDL. En effet, un syndrome coronarien aigu peut survenir chez
des patients sans rupture de plaque, par formation d’un throm-
bus, notamment chez des patients à haut risque comme les
fumeurs et les hypercholestérolémiques. L’équipe du Mount
Sinai School Medical Center a décrit récemment une relation
entre facteur tissulaire et thrombose ; une des hypothèses pour-
rait impliquer les globules blancs et les monocytes activés. Ces
derniers seraient activés par le tabac et l’augmentation du taux
de cholestérol plasmatique. Une fois activés, ils synthétisent du
facteur tissulaire, qui, par son effet procoagulant, augmente la
thrombogénicité de la plaque.
La CRP est élevée chez les patients qui ont un angor instable, un
infarctus du myocarde, un antécédent de pontage ; or la CRP est
un marqueur connu des globules blancs activés, et l’aspirine dimi-
nue la survenue d’événements chez les coronariens. L’action de
l’aspirine pourrait passer par une action anti-inflammatoire directe
sur les leucocytes circulants. Une explication possible du taux
élevé de CRP est que celle-ci serait libérée au niveau de la paroi
artérielle elle-même, à un moment “critique” de l’évolution de la
plaque, traduisant un état de “prérupture”.
Quant au HDL, il paraît avoir un rôle-clé dans la limitation du
processus d’athérosclérose : en effet, les LDL sont responsables
de la mort par apoptose des monocytes, phénomène associé à
la libération de nombreuses protéines, qui favorisent la forma-
tion de thrombus (facteur tissulaire...) ; les HDL pourraient sta-
biliser, voire faire régresser la plaque d’athérome : l’admi-
nistration de HDL à des modèles animaux entraîne un
changement morphologique, voire une disparition complète des
plaques. Une étude en cours, réalisant la transplantation d’aortes
abdominales comportant de larges plaques d’athérosclérose à
des souris surexprimant les HDL, devrait apporter des réponses
à cette hypothèse.
Enfin, V. Fuster a insisté sur la place de l’IRM in vivo pour la
caractérisation morphologique des plaques athéromateuses.
Thérapie génique
La place de la thérapie génique de la plaque athéroscléreuse
a été discutée par L.J. Feldman (Paris) ; elle utilise actuellement
comme vecteur des adénovirus qui permettent une transfection
de l’ordre de 10 à 30 %, et des cathéters à délivrance locale, qui
favorisent un transfert site-spécifique. Les principales cibles de
la thérapie génique sont actuellement la resténose, notamment
intrastent, la maladie du greffon veineux (étude PREVENT),
la plaque instable (d’identification difficile) et l’angiogenèse.
Dans la plaque instable, les gènes utilisés sont ceux du récepteur
des LDL, de l’apoA1, du VEGF, de la NOS... Mais de nombreuses
limites existent encore, dues à la toxicité de l’adénovirus en lui-
même (inflammation), au risque de dissémination systémique
nécessitant le développement de promoteurs tissus-spécifiques,
au faible taux de transfection. L’amélioration des adénovecteurs,
des dispositifs de délivrance locale et l’utilisation de cibles plus
“physiopathologiques” devraient permettre de dépasser ces
limites.*
A. Scheublé, service de cardiologie A, hôpital Bichat, Paris
*La deuxième partie de ce compte rendu paraîtra dans le prochain
numéro.
INFORMATIONS
ANNONCEURS
ASTRA ZENECA (Atacand), p. 6 ;
AVENTIS PHARMA LABORATOIRE HOECHST HOUDÉ (Triatec), p. 32 ;
BRISTOL-MYERS SQUIBB (Elisor), p. 14 ;
BRISTOL-MYERS SQUIBB SANOFI-SYNTHELABO (CoAprovel), pp. 20-21 ;
CHIESI S.A. (Justor), p. 5 ; FOURNIER (Cholstat), p. 2 ;
GLAXO WELLCOME (Pritor et Bourse AHA), p. 18 et p. 31 ;
MSD CHIBRET (Zocor), p. 17 ; SCHERING-PLOUGH (Integrilin), pp. 10-11.
1
/
3
100%