Prise en charge globale des patients VIH


COORDINATION SCIENTIFIQUE
Pr Olivier Bouchaud
IMEA et Université Paris 13, France
UNE COÉDITION EXPERTISE FRANCE - IMEA
Prise en charge globale des patients VIH
dans les pays à ressources limitées
Guide de formation
à l’usage des professionnels de santé
2E ÉDITION RÉVISÉE - DÉCEMBRE 2015

EXPERTISE FRANCE
Agence Française d’Expertise Technique Internationale
73, rue de Vaugirard - 75006 Paris - France
www.expertisefrance.fr
IMEA
Institut de Médecine et d'Epidémiologie Appliquée
16, rue Henri Huchard - 75018 Paris - France
www.imea.fr
RAF-VIH
Réseau Africain des Formations sur le VIH-SIDA
Ouagadougou Kadiogo - 01 BP 909 - Burkina Faso
www.raf-vih.org
SFLS
Société Française de Lutte Contre le Sida
Hôpital du Tondu - Groupe hospitalier Pellegrin
Place Amélie Raba Léon - 33076 Bordeaux Cedex - France
www.sfls.aei.fr© EXPERTISE FRANCE 2015

Coordination scientifique et éditoriale 54
•Patricia Paillet (Psychologue clinicienne, France)
•Dr David Rey (CHU de Strasbourg, France)
•Dr Delphine Seytre (Hôpital Avicenne, Bobigny, France)
•Pr Pierre Tattevin (CHU de Rennes, France)
•Mohamed Alassane Touré (Chargé de mission régional, accompagnement psychologique et
social/santé communautaire, EXPERTISE FRANCE, coordination Mali)
•Martin Bazongo (Infirmier, Ouagadougou, Burkina Faso)
•Philippe Dangouri (Infirmier, Ouagadougou, Burkina Faso)
•Abdoul Kadré Kargougou (Infirmier, Ouagadougou, Burkina Faso)
•Diamasso Sombie (Infirmier, Bobodioulasso, Burkina Faso)
•Marc Souli (Infirmier, Ouagadougou, Burkina Faso)
•Brahima Traore (Infirmier, Ouagadougou, Burkina Faso)
•Christine Traore (Infirmière, Ouagadougou, Burkina Faso)
•Diadoma Zanze (Infirmier, Ouagadougou, Burkina Faso)
•Rita Zongo (Infirmière, Ouagadougou, Burkina Faso)
•Mariam Nonguierma (Infirmière, Ouagadougou, Burkina Faso)
•Audrey Alias (Infirmière, Bobigny, France)
•Sihem Guérine (Infirmière, Bobigny, France)
Harmonisation rédactionnelle
Dr Valérie Barberot
Conception graphique, mise en page et coordination technique d'ouvrage
© Élisabeth Livolsi
Coordination scientifique et éditoriale
Coordination scientifique
•Pr Olivier Bouchaud (IMEA-Fondation Internationale Léon Mba et Université Paris 13, France ;
programme ESTHER-Burundi)
Comité éditorial
•Anne Beugny (Responsable formation, EXPERTISE FRANCE, Paris, France)
•Pr Olivier Bouchaud (IMEA-Fondation Internationale Léon Mba et Université Paris 13, France ;
programme ESTHER-Burundi)
•Dr Charles Kouanfack (Hôpital Central, Yaoundé, Cameroun)
•Pr Ag Cheikh Tidiane Ndour (Université Cheikh Anta Diop, Dakar, Sénégal)
•Olive Ntakaburimvo (Psychologue, CNLS, association ANSS, Bujumbura, Burundi)
•Inoussa Sawadogo (Infirmier, CHU Yalgado, Burkina Faso)
•Pr Djimon Marcel Zannou (Université d’Abomey-Calavi, CNHU Cotonou, Bénin)
Coordination éditoriale
•Anne Beugny (Responsable formation, EXPERTISE FRANCE, Paris, France)
•Pr Olivier Bouchaud (IMEA-Fondation Internationale Léon Mba et Université Paris 13, France ;
programme ESTHER-Burundi)
•Nadine Legret (Directrice de la communication, EXPERTISE FRANCE, Paris, France)
Experts relecteurs
•Dr Cédric Arvieux (CHU de Rennes, France)
•Dr Hugues Aumaitre (CH de Perpignan, France)
•Pr Christian Courpotin (Consultant, Paris, France)
•Denis da Conceiçao-Courpotin (Bénin)
•Pr Joseph Drabo (Université de Ouagadougou, Burkina Faso, président du RAF-VIH)
•Dr Jean-Baptiste Guiard Schmidt (Bureau provincial OMS, Ouagadougou, Burkina Faso)
•Jacqueline Iguenane (Docteur en sciences de l’éducation, expert Format Santé, France)
•Claire Marchand (Maître de conférences, laboratoire de pédagogie de la santé, UFR Bobigny,
Université Paris 13, France)
•Dr Élise Klément (Hôpital de Bligny, France)
•Dr Emmanuel Mortier (Hôpital Louis Mourier, Colombes, France)
Crédits photographiques de l'ouvrage
Page 47 : Structure du VIH (IMGT ®) The International ImMunoGeneTics Information System®
Page 49 : Cycle de réplication du VIH (Wikimedia commons)
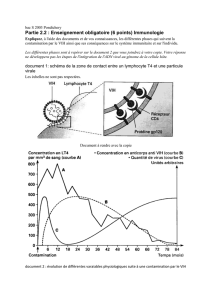
Page 51 : Évolution de l’infection au cours du temps (Nadine Legret)
Page 52 : Influence de la charge virale et du taux de lymphocytes CD4 sur l’histoire naturelle de l’infection
par le VIH (d’après Coffin T, 1996)
Page 66 : Cinétique d'apparition des anticorps anti-VIH (Droits réservés)
Pages 70 -71 : Représentation schématique des stratégies I, II, III pour le dépistage du VIH (OMS-ONUSIDA)
Page 90 : Photographie (Pr Pascal A. Niamba)
Page 92 : Image de toxoplasmose au scanner cérébral (© Copyright 2006 Sidanet)
Pages 96, 97, 98 : Photographies (Pr Pascal A. Niamba)
Pages 222, 223, 224 : Crédit des tableaux, Manuel sur le sida pédiatrique en Afrique © 2006 Réseau Africain pour
les soins aux enfants affectés par le sida (ANECCA)
Page 240 : Lavage des mains, « WHO – Patient Safety » (Patient Safety tools and resources)
Page 241 : Préparation d’une solution hydroalcoolique : « WHO – Patient Safety » (Patient Safety tools and resources)

Table des matières 76
Table des matières
PRÉFACE Page 9
Dr Gilles Raguin, directeur du département santé, EXPERTISE FRANCE
ÉDITORIAL Page 10
Pr Joseph Drabo, Université de Ouagadougou, Burkina Faso, président du RAF-VIH
UNE NOUVELLE ÉDITION 2016 Page 12
COMMENT UTILISER CE GUIDE ? Page 14
GLOSSAIRE Page 18
MODULE 1 : Épidémiologie et transmission de l’infection à VIH Page 24
Dr Karine Lacombe (Infectiologue, service des maladies infectieuses et tropicales,
Hôpital Saint-Antoine, Paris, France)
Dr Constantin Nyamuzangura (Interniste, centre de prise en charge ambulatoire et
multidisciplinaire des personnes vivant avec le VIH, CHU Kamengue, Bujumbura, Burundi)
MODULE 2 : Virologie, immunologie et histoire naturelle de l’infection à VIH Page 44
Pr Séverin Anagonou (Interniste, Bénin)
Dr Roger Clément Kouly Tine (Infectiologue, CHU de Fann, Université Cheikh Anta Diop,
Dakar, Sénégal)
Pr Ag Cheikh Tidiane Ndour (Infectiologue, clinique des maladies infectieuses,
CHU de Fann, Université Cheikh Anta Diop, Dakar, Sénégal)
MODULE 3 : Dépistage et diagnostic de l’infection à VIH Page 62
Dr Johann Cailhol (Infectiologue, service des maladies infectieuses et tropicales,
hôpital Avicenne, Bobigny, France et School of Public Health, University of Western Cape,
Cape Town, South Africa)
Dr Lassane Zoungrana (Interniste, service de médecine interne et maladies métaboliques,
CHU Yalgado, Ouagadougou, Burkina Faso)
MODULE 4 : Diagnostic et prise en charge des infections opportunistes
et des maladies associées à l’infection à VIH Page 82
Dr Daouda Kassoum Minta (Infectiologue, Hôpital du Point G, Bamako, Mali)
Pr Djimon Marcel Zannou (Interniste, Université d’Abomey Calavi, Cotonou, Bénin)
Pr Gabriel Ade (Interniste, CNHU, Cotonou, Bénin)
Dr Alice Gougounon (Interniste, CNHU, Cotonou, Bénin)
Pr Moussa Youssoufa Maiga (Gastro-entérologue, CHU Gabriel Toure, Bamako, Mali)
Pr Niamba (Dermatologue, CHU, Ouagadougou, Burkina Faso)
Pr Hamar Alassane Traore (Interniste, Hôpital du Point G, Bamako, Mali)
MODULE 5 : Traitement ARV de l'infection à VIH chez l'adulte et l'adolescent Page 118
Dr Charles Kouanfack (Infectiologue, Unité VIH, hôpital Central, Yaoundé, Cameroun)
Dr Boubacar Madougou (Gastro-entérologue, hôpital National de Niamey,
coordinateur EXPERTISE FRANCE Niger)
MODULE 6 : Gestion de la pharmacie et dispensation des médicaments du VIH/sida Page 148
Carinne Bruneton (Pharmacienne, Association ReMed, France)
MODULE 7 : Accompagnement des personnes vivant avec le VIH Page 160
Demba Diack (PAMAC, Ouagadougou, Burkina Faso)
Olive Ntakaburimvo (Psychologue, association ANSS, Bujumbura, Burundi)
Mohamed Alassan Touré (Chargé de mission santé communautaire EXPERTISE FRANCE)
Jacqueline Iguenane (Docteur en sciences de l’éducation, expert Format Santé)
Jacqueline Ventura-Buval (Infirmière, coordinatrice ETP, service des maladies infectueuses
et tropicales, Hôpital Avicenne, Bobigny, France
Anne Beugny (Responsable formation, EXPERTISE FRANCE)
MODULE 8 : Prévention de l’infection à VIH Page 188
Pr Serge Paul Eholié (Infectiologue, CHU de Treichville, Abidjan, Côte d’Ivoire)
MODULE 9 : PTME et prise en charge de l’infection à VIH chez l’enfant Page 202
Dr Cédric Arvieux (Infectiologue, service des maladies infectieuses et tropicales,
CHU de Rennes, France)
Pr Alain Azondekon (Pédiatre, Hôpital d’Instruction des Armées, Cotonou, Bénin)
MODULE 10 : Hygiène hospitalière, infections liées aux soins
et protection des soignants Page 236
Pr Élisabeth Bouvet (Infectiologue, service des maladies infectieuses
et tropicales, hôpital Bichat et GERES, Université Paris 7, Paris, France)
Mohamed Ouhadous (Infirmier hygiéniste, CHU Ibn Rochd, Casablanca, Maroc)
MODULE 11 : Repères pratiques pour la mise en œuvre d’une formation sur le VIH/sida Page 254
Anne Beugny (Responsable formation, EXPERTISE FRANCE, Paris, France)
Dr Georges Ouedraogo (Médecin Hospitalier au CHU Yalgado,
coordinateur ESTHER Burkina Faso)
ANNEXES : Page 276
Techniques d'apprentissage, activités de mise en train et outils d'évaluation
COMPÉTENCES DES INFIRMIERS DANS LA PRISE EN CHARGE DU VIH (adulte et enfant) Page 288
ABRÉVIATIONS Page 292
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
 29
29
 30
30
 31
31
 32
32
 33
33
 34
34
 35
35
 36
36
 37
37
 38
38
 39
39
 40
40
 41
41
 42
42
 43
43
 44
44
 45
45
 46
46
 47
47
 48
48
 49
49
 50
50
 51
51
 52
52
 53
53
 54
54
 55
55
 56
56
 57
57
 58
58
 59
59
 60
60
 61
61
 62
62
 63
63
 64
64
 65
65
 66
66
 67
67
 68
68
 69
69
 70
70
 71
71
 72
72
 73
73
 74
74
 75
75
 76
76
 77
77
 78
78
 79
79
 80
80
 81
81
 82
82
 83
83
 84
84
 85
85
 86
86
 87
87
 88
88
 89
89
 90
90
 91
91
 92
92
 93
93
 94
94
 95
95
 96
96
 97
97
 98
98
 99
99
 100
100
 101
101
 102
102
 103
103
 104
104
 105
105
 106
106
 107
107
 108
108
 109
109
 110
110
 111
111
 112
112
 113
113
 114
114
 115
115
 116
116
 117
117
 118
118
 119
119
 120
120
 121
121
 122
122
 123
123
 124
124
 125
125
 126
126
 127
127
 128
128
 129
129
 130
130
 131
131
 132
132
 133
133
 134
134
 135
135
 136
136
 137
137
 138
138
 139
139
 140
140
 141
141
 142
142
 143
143
 144
144
 145
145
 146
146
 147
147
 148
148
 149
149
 150
150
1
/
150
100%